Recommendations
Urgent
Considere se a infecção por COVID-19 pode estar causando sintomas agudos. Na prática, pode ser difícil diferenciar clinicamente entre a infecção por COVID-19 e uma exacerbação aguda da DPOC. Organize um teste de reação em cadeia da polimerase do coronavírus 2 da síndrome respiratória aguda grave (SARS-CoV-2) se um paciente com DPOC apresentar sintomas respiratórios novos ou piorados, febre e/ou quaisquer outros sintomas que possam estar relacionados à COVID-19, mesmo que sejam leves. Consulte Doença do coronavírus 2019 (COVID-19).
Esteja atento à presença ou ao início iminente de insuficiência respiratória aguda. Envolva sua equipe sênior se você suspeitar disso.
Verifique se há sinais de complicações potencialmente fatais da DPOC ou de comorbidades comuns, comocor pulmonale, instabilidade hemodinâmica, insuficiência cardíaca e sepse.
Investigue e gerencie adequadamente com a equipe multidisciplinar. A internação em um centro de cuidados de nível superior (unidade de alta dependência de cuidados ou unidade de terapia intensiva) pode ser necessária.
Esteja ciente de que o status do paciente pode mudar rapidamente.
Faça uma gasometria arterial (ABG) para detectar hipercapnia crônica e avaliar a acidose respiratória aguda.
Pacientes com insuficiência respiratória aguda descompensada com acidemia (pH <7.35 e PaCO₂ >6.5 kPa) têm um prognóstico desfavorável.
Na comunidade, considere encaminhar o paciente ao hospital com urgência se ele tiver:[1]
Agravamento súbito da dispneia em repouso
Frequência respiratória alta
Insuficiência respiratória aguda
Diminuição da saturação de oxigênio (SaO₂): SaO₂ <90% no ar ou deterioração da SaO₂ em pacientes com hipoxemia conhecida (ou seja, aqueles em oxigenoterapia de longa duração)[90]
Confusão ou torpor
Alteração ou início de novos sinais físicos, como cianose ou agravamento do edema periférico
Falha na resposta ao manejo inicial
Comorbidades graves que afetariam a recuperação ou afetariam o tratamento, como insuficiência cardíaca, fibrilação atrial ou outras condições cardiorrespiratórias
Suporte insuficiente em casa ou no ambiente de tratamento comunitário.
Key Recommendations
Apresentação
Os pacientes geralmente apresentam dispneia (particularmente durante o esforço), tosse e aumento da purulência e volume do escarro (os principais sintomas de uma exacerbação da DPOC).[1][90]
Documente o grau atual de dispneia usando uma pontuação validada para exacerbações. Defina como isso mudou em relação à linha de base do paciente e/ou à taxa de deterioração usando resultados anteriores ou perguntando ao paciente ou à família/cuidadores.
Identifique quaisquer comorbidades e quaisquer outras queixas focais (por exemplo, dor torácica, palpitações, tontura ou edema dos membros inferiores).
Monitore o paciente usando uma pontuação de alerta precoce, como a pontuação NEWS2.[92]
Verifique se há sinais de hiperinsuflação.
Ausculte:
Isso pode revelar sibilo e/ou estertores na presença de infecção concomitante ou pneumonia.
Observe que pacientes ou familiares podem descrever “sibilo”, especialmente ao esforço, que é na verdade ruído transmitido pelas vias aéreas superiores e não sibilo
Cuidado com o “peito silencioso (diminuição dos murmúrios vesiculares), que pode indicar insuficiência respiratória iminente.
Confirmação diagnóstica
Faça um diagnóstico clínico, dependendo da presença e gravidade dos sintomas e de um histórico médico de DPOC confirmado por resultados espirométricos anteriores.[93]
Exclua diagnósticos diferenciais que exijam tratamento imediato, como infarto agudo do miocárdio ou pneumotórax.
Exames por imagem
Solicite uma radiografia torácixa (CXR) para verificar a consolidação pneumônica.[90] Use isso também para excluir outros diagnósticos, como pneumotórax, câncer pulmonar ou insuficiência cardíaca.
A radiografia torácica também é útil para verificar a presença de comorbidades respiratórias, cardíacas ou esqueléticas.[1]
Estratificação de risco
As exacerbações são definidas pela Global Initiative for Chronic Obstructive Lung Disease (GOLD) como leves, moderadas ou graves.[1] Exacerbações graves podem estar associadas à insuficiência respiratória aguda e devem ser tratadas no hospital. As exacerbações leves e moderadas podem ser tratadas na atenção primária ou de modo ambulatorial.
As observações iniciais e o exame físico podem ser os motivos pelos quais você baseia suas decisões até que mais resultados estejam disponíveis. Uma vez disponíveis, esses resultados, juntamente com a história e os resultados do exame, determinam sua estratégia de tratamento e escalonamento para o paciente.
Avalie a gravidade da exacerbação usando um escore prognóstico, como DECAF (dispneia, eosinopenia, consolidação, acidemia e fibrilação atrial) ou BAP-65. [ Predição BAP-65 da mortalidade intra-hospitalar e da necessidade de ventilação mecânica na DPOC Opens in new window ] A pontuação indicará quais pacientes provavelmente se beneficiarão da intervenção precoce, como a ventilação não invasiva.
Planejamento de cuidados
Determinepolíticas de escalonamento e “limites máximos de cuidados”.
Você deve:
Avalie os sintomas do paciente em comparação com seu estado funcional basal
Obtenha um histórico de informações colaterais com urgência
Planeje com colegas seniores o que fazer se o paciente se deteriorar, incluindo “limites máximos de cuidados”, e considere o DNACPR (“Não tentar a ressuscitação cardiopulmonar”) para pacientes que não são adequados para serem encaminhados para uma unidade de terapia intensiva.[90]
Os pacientes geralmente apresentam uma piora aguda de um ou mais sintomas cardinais existentes ao longo de várias horas ou dias (exigindo uma mudança subsequente na medicação):[1][90]
Dispneia
Tosse
Purulência e volume do escarro
sibilo
Constrição torácica.
Dispneia
Uma característica comum da exacerbação aguda da DPOC.[1][90]
Documente o grau atual de dispneia e a tolerância ao exercício. Use uma pontuação validada para exacerbações ou consulte os resultados de pontuação anteriores obtidos na condição estável, como a escala estendida de dispneia do Medical Research Council (eMRCD), usada na DPOC estável para classificar o grau de dispneia de acordo com o nível de esforço.[94]
Defina como isso mudou em relação à linha basal do paciente e/ou à taxa de deterioração, se possível, usando resultados anteriores ou perguntando ao paciente ou à família/cuidadores.
Isso ajuda a determinar a estratégia de escalonamento e o nível de funcionalidade a ser buscada na alta hospitalar.
Practical tip
Os pacientes podem descrever a dispneia em termos de capacidade reduzida de exercício. Por exemplo, eles podem relatar que só conseguiram andar 10 metros nos últimos dois dias, quando normalmente conseguiriam andar 50 metros antes de sentir falta de ar.
Tosse
O paciente pode relatar um aumento na frequência ou gravidade da tosse; geralmente produtiva.[1][90]
Pergunte sobre um aumento ou mudança de caráter em comparação com a tosse diária do paciente.
A qualidade do escarro pode mudar com exacerbações ou infecção sobreposta.[1][90]
Purulência e volume do escarro
Pergunte se há uma alteração no volume, espessura ou cor do escarro.
Investigue bronquiectasias em pacientes que apresentam repetidamente exacerbações com escarro purulento.[1]
Um aumento na purulência do escarro pode indicar a presença de bactérias.[1]
Verificou-se que a presença de escarro verde é 94.4% sensível e 77% específica para a produção de uma alta carga bacteriana, identificando um subconjunto distinto de pacientes nos quais as bactérias estão fortemente associadas à exacerbação.[95]
Os patógenos bacterianos identificados com mais frequência são Haemophilus influenzae, Streptococcus pneumoniae e Moraxella catarrhalis.[34][54]
A infecção viral também pode causar aumento da produção de escarro isoladamente ou levar a um ambiente alterado que pode promover infecção bacteriana secundária.[95]
Não é incomum a coinfecção por patógenos virais e bacterianos.
Practical tip
Pode ser difícil avaliar a produção de escarro, pois alguns pacientes o engolem em vez de expectorá-lo.[1] Isso varia de paciente para paciente, mas esteja ciente dessa possibilidade ao perguntar aos pacientes sobre alterações no volume ou na espessura. O ideal é pedir uma amostra para avaliar você mesmo a cor e a espessura.
sibilo
Ausculte para verificar a presença de um sibilo.[1] Cuidado com o “peito silencioso”(diminuição do murmúrio vesicular), que pode indicar insuficiência respiratória iminente.
Pode se manifestar como prolongamento da fase expiratória da respiração no exame.
Considere as causas cardíacas da sibilância ou a presença de asma.[96]
Practical tip
O ruído transmitido pelas vias aéreas superiores (“sibilo”) é comum tanto como sintoma quanto como sinal. Esteja ciente de que pacientes ou familiares podem descrever “sibilo”, especialmente ao esforço, que na verdade é um ruído transmitido pelas vias aéreas superiores e não um sibilo. Considere isso na ausculta. Da mesma forma, o sibilo ouvido ao final do leito geralmente vem das vias aéreas superiores, em vez dos bronquíolos, e pode não melhorar com o tratamento usual da DPOC.
Constrição torácica
Pergunte se o paciente sente “aperto” no peito.
Pode resultar da piora da limitação do fluxo aéreo e da hiperinsuflação torácica.[14]
A dor torácica é comum secundária à tosse e/ou aumento do trabalho respiratório (desconforto muscular respiratório).
Considere a possibilidade de exacerbação da asma, infarto do miocárdio ou pneumotórax se houver constrição torácica acentuada ou outro desconforto/dor torácica. Envolva colegas seniores para uma investigação e gerenciamento adequados.
Practical tip
Muitos pacientes com DPOC são idosos e frágeis e podem ter comorbidades com parâmetros basais anormais. Ao avaliar a gravidade, considere quaisquer alterações no estado dos sintomas em relação ao nível basal do paciente, em vez de usar pontos de corte absolutos.
Insuficiência respiratória
Cuidado com a insuficiência respiratória.
Os pacientes podem ter umaparada periódica devido à insuficiência respiratória do tipo 1 (hipóxica) ou do tipo 2 (hipercápnica).
Em consulta com sua equipe sênior, organize a internação em um centro de cuidados de nível superior (unidade de alta dependência de cuidados ou unidade de terapia intensiva) se a exacerbação for grave e você detectar sinais de insuficiência respiratória aguda. Observe para:
Obtenha uma história detalhada, incluindo:
História médica relevante
Diagnóstico de DPOC confirmado por espirometria.[93]
Pergunte sobre exacerbações anteriores e uso prévio de ventilação não invasiva, pois pacientes com histórico de duas ou mais exacerbações no ano anterior, ou aqueles com uma história de hospitalização por exacerbação no ano anterior, são considerados de alto risco para exacerbações subsequentes.[24][58]
Mudança nos sintomas: os sintomas existentes pioraram ou há novos sintomas? Há quanto tempo os sintomas estão presentes?
Considere obter uma história colateral.
Infecção recente: pergunte ao paciente se ele teve aumento da tosse, dispneia ou catarro mucopurulento nos últimos 5 dias. Pergunte se eles tiveram febre ou notaram alterações no escarro.[1][90]
As infecções virais são a principal causa de exacerbação, sendo o rinovírus humano (causador do resfriado comum), a gripe, o vírus da parainfluenza e o metapneumovírus os agentes causadores mais comuns.[1]
A infecção viral também pode causar aumento da produção de escarro isoladamente ou levar a um ambiente alterado que pode promover infecção bacteriana secundária.[95]
Os patógenos bacterianos mais frequentemente identificados nas exacerbações da DPOC incluem H influenzae, S pneumoniae e M catarrhalis.[34][54]
A coinfecção com patógenos virais e bacterianos não é incomum.
Considere diagnósticos diferenciais, como exacerbação aguda da asma e insuficiência cardíaca.
Pergunte sobre refluxo gastroesofágico e/ou disfunção da deglutição, um possível fator desencadeante para exacerbações da DPOC.[68][69]
Practical tip
Ao perguntar a um paciente sobre exacerbações anteriores, tenha em mente que ele pode não pensar em termos de “exacerbações”, mas pode explicar que recebeu antibióticos e corticosteroides para uma “infecção torácica” prévia.
Pode ser útil perguntar sobre a constelação de sintomas experimentados (aumento da tosse, dispneia e catarro mucopurulento) ou fazer perguntas específicas sobre:
Visitas prévias ao hospital
Visitas prévias ao clínico geral
Ciclos de corticosteroides orais ou antibióticos.
Alguns pacientes mantêm corticosteroides como medicamento de reserva em casa e, portanto, podem fazer um ciclo sem consultar um profissional de saúde.
Os sintomas de uma exacerbação geralmente duram de 7 a 10 dias, embora possam ser mais longos.[1]
Fatores de risco para uma exacerbação
Tabagismo: verifique se o paciente fuma atualmente e/ou teve exposição significativa à fumaça do tabaco.[90][93]
Exposição à poluição: pergunte sobre fumaça de madeira, poeira, pesticidas e outros poluentes. Isso pode incluir a exposição a biocombustíveis ao cozinhar em fogo aberto em ambientes fechados. Verifique a ocupação do paciente. Isso pode expô-los a poluentes ou irritantes que causariam uma exacerbação.[90]
A exposição de curto prazo a material particulado fino está associada ao aumento das hospitalizações por exacerbações agudas e ao aumento da mortalidade.[1]
Medicação
Verifique a adesão do paciente à medicação de rotina para DPOC.
Pergunte sobre o uso prévio de antibióticos (para exacerbações da DPOC ou para outras condições). Isso pode ter causado bactérias resistentes.[97]
Pergunte sobre o uso recente de corticosteroides orais. Isso pode afetar a duração disponível para novos ciclos de corticosteroides. Considere a necessidade de reduzir gradualmente a dose no momento da suspensão da medicação.
Verifique se o paciente atualmente usa oxigênio suplementar.
Verifique se houve alguma alteração no uso de medicação inalatória de resgate pelo paciente.
Os achados físicos variam de acordo com a gravidade da exacerbação. Lembre-se de que o status do paciente pode mudar rapidamente.
Use uma abordagem ABCDE [Airway (vias aéreas), Breathing (respiração), Circulation (circulação), Disability (incapacidade), Exposure (exposição)] para avaliar o paciente. No hospital, envolva sua equipe sênior quando necessário.
Fique alerta para a presença ou início iminente de insuficiência respiratória. Observe para:
Taquipneia[1]
Uso muscular acessório (que pode ser acompanhado por respiração labial contraída)[1]
retrações torácicas
Movimentos paradoxais do abdômen
Cianose
Confusão[1]
Peito silencioso.
Providencie a internação em um centro de cuidados de nível superior (unidade de alta dependência de cuidados ou unidade de terapia intensiva) se a exacerbação for grave e se houver sinais de insuficiência respiratória aguda (em consulta com sua equipe sênior).
Faça um exame físico do paciente.
Determine:[90]
Sinais vitais (incluindo SaO2 via oximetria de pulso ou gasometria arterial)[99]
Todas as medições do nível de oxigênio de um paciente — via oximetria de pulso ou gasometria arterial — devem ter a fração de oxigênio inspirado (FiO2) ou a taxa de fluxo de O2 documentada
Estado mental
Capacidade de continuar prestando autocuidado em casa.
Na ausência de um diagnóstico de DPOC confirmado por espirometria (verifique as anotações do paciente), organize a espirometria se o paciente for internado no hospital devido a uma exacerbação.[93]
Durante períodos de alta prevalência de COVID-19 na comunidade, a espirometria deve ser restrita a pacientes que necessitam de exames urgentes ou essenciais para o diagnóstico da DPOC e/ou para avaliar o estado da função pulmonar para procedimentos intervencionistas ou cirurgias.[1][100] A realização de espirometria e testes de função pulmonar pode levar à transmissão do SARS-CoV-2 como resultado da formação de gotículas e aerossóis durante os testes, especialmente com tosse.
Ausculte, verificando a presença de sibilo e/ou estertores em caso de infecção ou pneumonia concomitantes.
Observe a frequência e o ritmo do pulso.
A fibrilação atrial é uma comorbidade comum e faz parte do escore DECAF, um escore prognóstico usado para prever a mortalidade intra-hospitalar.
Use as observações iniciais e o exame físico para orientar as decisões iniciais de tratamento até que as investigações estejam em andamento. À medida que os resultados dos testes estiverem disponíveis, use-os em conjunto com a história e os resultados do exame para determinar estratégias de tratamento e escalonamento para o paciente.
Verifique e monitore sinais de complicações potencialmente fatais de uma exacerbação aguda da DPOC ou comorbidades, como cor pulmonale, instabilidade hemodinâmica e sepse.[1][90]
Investigue quaisquer sintomas sinistros e gerencie de acordo com as abordagens recomendadas.
Envolva sua equipe sênior; a internação em uma instituição de cuidados de nível superior (unidade de alta dependência de cuidados ou unidade de terapia intensiva) pode ser necessária.
Verifique se há sinais de instabilidade hemodinâmica, como:[101]
Pele sudorética
Cianose periférica
Diminuição do débito urinário.
Verifique se há um declínio no estado mental, o que pode indicar insuficiência respiratória ou sepse:[1][98]
Confusão
torpor
Consciência reduzida.
Verifique também se há achados que possam indicar um diagnóstico alternativo, como pneumonia, bronquiectasia, câncer pulmonar, pneumotórax ou insuficiência cardíaca.
Practical tip
Lembre-se de que uma exacerbação da DPOC pode coexistir com outras condições, como fibrilação atrial de início recente, insuficiência cardíaca congestiva ou pneumonia. Condições com sintomas de apresentação semelhantes podem precisar ser excluídas ou consideradas como comorbidades.
Evidências: Causas de morte precoce em pacientes hospitalizados com exacerbação da DPOC
Considere as comorbidades e complicações da DPOC que contribuem para o risco de mortalidade.
Um estudo retrospectivo analisou os resultados da autópsia de 43 pacientes com diagnóstico de internação hospitalar por exacerbação da DPOC. Todos morreram 24 horas após a internação no hospital.
A insuficiência respiratória devido à progressão da DPOC foi a principal causa de morte em apenas seis pacientes (14%), destacando a importância de considerar as comorbidades e complicações da DPOC.
As principais causas (primárias) de morte foram relatadas como:
Insuficiência cardíaca (n = 16; 37.2%)
Pneumonia (n = 12; 27.9%)
Tromboembolismo pulmonar (TEP) (n = 9; 20.9%).
O estudo conclui que deve haver um foco no reconhecimento e tratamento desses quadros clínicos no momento da internação hospitalar.[25]
Cor pulmonale pode se desenvolver como resultado do aumento da vasoconstrição hipoxêmica da artéria pulmonar devido à hipoxemia induzida por exacerbação. O consequente aumento na resistência vascular pulmonar e/ou na pressão arterial pulmonar pode levar a uma insuficiência cardíaca direita aguda.
Se você suspeitar de cor pulmonale, exclua outras causas de edema periférico e faça um diagnóstico clínico com base na presença de:[90]
Edema periférico
Pressão venosa jugular elevada
Refluxo hepatojugular
Elevação paraesternal sistólica
Hipotensão relativa
Segunda bulha cardíaca pulmonar alta.
Esses sinais podem ser difíceis de definir na prática devido à presença de um tórax hiperinsuflado.
Trate o cor pulmonale causado pela DPOC controlando a exacerbação da DPOC.[90]
Use diuréticos para controlar o edema.
Revise os medicamentos atuais do paciente.
Não use os seguintes medicamentos para tratar o cor pulmonale causado pela DPOC:[90]
Alfabloqueadores
inibidores da enzima conversora da angiotensina (ECA)
Bloqueadores dos canais de cálcio
Digoxina (a menos que haja fibrilação atrial).
Considere a avaliação da oxigenoterapia de longa duração em ambulatório.
No início de sua avaliação, determine políticas de escalonamento e “limites máximos de cuidadoscom colegas, pacientes e parentes. Essas são conversas difíceis e podem ser angustiantes para os pacientes. No entanto, planejar dessa forma evita tomar decisões precipitadas ou mal pensadas posteriormente.
Avalie os sintomas de exacerbação em comparação com o estado funcional basal do paciente para ajudar a determinar a estratégia de escalonamento.
Planeje com colegas seniores o que fazer se o paciente se deteriorar, incluindo “limites máximos de cuidados”; considere o DNACPR para pacientes que não são aptos para encaminhamento a uma unidade de terapia intensiva.[90]
O encaminhamento para terapia intensiva (com o objetivo de intubar e ventilar) é apropriado para muitos pacientes, mas, mesmo que bem-sucedido, pode estar associado a complicações relacionadas à UTI.
Estabeleça a existência de quaisquer diretivas antecipadas. Alguns pacientes podem expressar o desejo de não serem encaminhados para cuidados de nível superior.
Considere cuidados paliativos para pacientes apropriados com doença avançada.
Use uma ferramenta de planejamento, como o pacote de cuidados AMBER. The AMBER care bundle Opens in new window
Practical tip
O pacote de cuidados AMBER é uma ferramenta de comunicação e planejamento usada em hospitais no Reino Unido. Ele apoia uma abordagem sistemática para que as equipes clínicas gerenciem proativamente o atendimento de pacientes hospitalares que enfrentam uma recuperação incerta e correm o risco de morrer apesar do tratamento. AMBER reflete a necessidade de muita atenção a:
Assessment (avaliação)
Management (manejo)
Best practice (prática recomendada)
Engagement (engajamento)
Recovery uncertain (recuperação incerta).
Na prática, isso significa:
Conversar com o paciente e sua família para que eles saibam que a equipe de saúde está preocupada com sua condição e estabelecer suas preferências e desejos
Decida em conjunto como o paciente será tratado caso sua condição piore
Documente um plano médico
Combine esses planos com todos os membros da equipe clínica.
Monitore de perto a condição do paciente e garanta o acompanhamento diário. Registre todas as alterações e resolva quaisquer dúvidas que eles ou suas famílias possam ter. The AMBER care bundle Opens in new window
Não há critérios absolutos para determinar a configuração de tratamento mais adequada.Considere o quadro clínico completo no contexto do estado normal do paciente.
Avalie a gravidade para determinar onde e como tratar o paciente.[1][90]
Use a avaliação clínica e a mudança nos sintomas em relação à linha basal do paciente para avaliar a gravidade de uma exacerbação.
Leve em consideração a fragilidade e as comorbidades.
Consulte colegas seniores se não tiver certeza da melhor configuração de tratamento.
Nem todas as pessoas com exacerbação da DPOC precisarão ser hospitalizadas.É seguro tratar alguns pacientes na comunidade.
Alguns pacientes podem controlar uma exacerbação sozinhos em casa ou em um cenário comunitário, com um plano de tratamento apropriado.
Junto com o quadro clínico, uma boa compreensão da história social e funcional do paciente, bem como o conhecimento dos serviços locais e do suporte disponível, ajudarão a orientar sua decisão sobre o melhor ambiente de tratamento para o paciente.
As diretrizes da Global Initiative for Chronic Obstructive Lung Disease (GOLD) e do National Institute for Health and Care Excellence (NICE) estratificam as exacerbações em leves, moderadas e graves, com base no tratamento necessário:[1][90][Figure caption and citation for the preceding image starts]: Avalie a gravidade para determinar onde e como tratar o pacienteCriado pelo BMJ Knowledge Center com base nas diretrizes GOLD e NICE [Citation ends].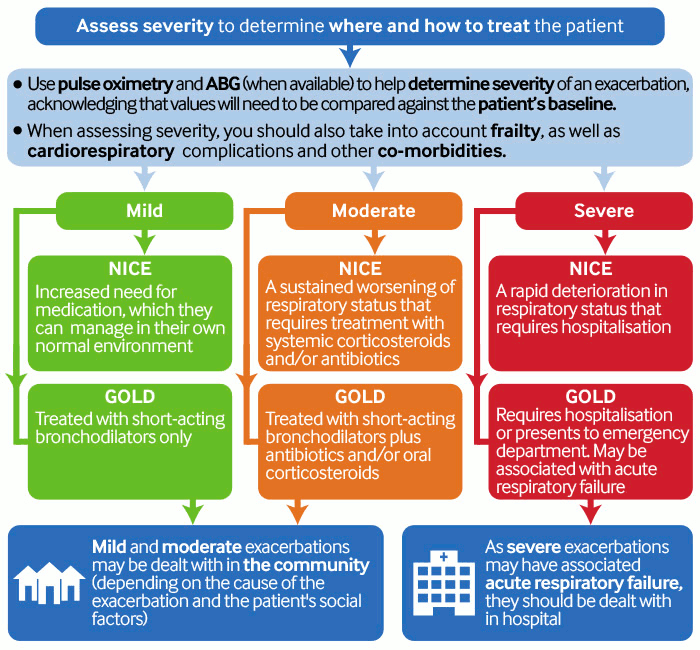
Encaminhando ao hospital
Na comunidade, considere encaminhar o paciente ao hospital com urgência se ele tiver:
Agravamento súbito da dispneia em repouso
Frequência respiratória alta
Insuficiência respiratória aguda
Diminuição das saturações de oxigênio: SaO2 < 90% no ar ou deterioração do SaO2 em pacientes com hipoxemia conhecida (ou seja, aqueles em oxigenoterapia de longa duração)[90]
Confusão ou torpor
Alteração ou início de novos sinais físicos, como cianose ou agravamento do edema periférico
Falha na resposta ao manejo inicial
Comorbidades graves que afetariam a recuperação ou afetariam o tratamento, como insuficiência cardíaca, fibrilação atrial ou outras condições cardiorrespiratórias
Suporte insuficiente em casa ou no ambiente de tratamento comunitário.
Avaliação da gravidade no hospital
Em pacientes hospitalizados, avalie a gravidade da exacerbação usando umescore prognóstico, como DECAFou BAP-65.[102] [ Predição BAP-65 da mortalidade intra-hospitalar e da necessidade de ventilação mecânica na DPOC Opens in new window ]
A pontuação indicará quais pacientes provavelmente se beneficiarão da intervenção precoce, como a ventilação não invasiva.
Estratifique ainda mais os pacientes hospitalizados com base em seus sinais clínicos.[1]
Ausência de insuficiência respiratória
Frequência respiratória <24 respirações/minuto
Frequência cardíaca <95 batimentos por minuto
Sem uso de músculos respiratórios acessórios
Nenhuma mudança no estado mental
O oxigênio suplementar fornecido por meio de máscara de Venturi a até 24% a 35% de oxigênio inspirado (FiO2) restaura as saturações de oxigênio
Certifique-se de que não haja evidência de hipercapnia antes de passar para concentrações mais altas de oxigênio
Realize uma avaliação contínua das gasometrias arteriais
Documente a taxa de fluxo de FiO2 ou O2
Sem aumento na PaCO2.
Insuficiência respiratória aguda — sem risco de vida
Frequência respiratória >24 respirações/minuto
Usando músculos respiratórios acessórios
Nenhuma mudança no estado mental
A hipoxemia melhora quando oxigênio suplementar a concentrações mais altas é administrado por meio de uma máscara de Venturi a >35% de FiO2
Certifique-se de que não haja evidência de hipercapnia antes de passar para concentrações mais altas de oxigênio
Realize uma avaliação contínua das gasometrias arteriais
Documente a taxa de fluxo de FiO2 ou O2
A PaCO2 aumentou em comparação com a linha basal ou aumentou aproximadamente 6.7 kPa (50-60 mmHg).
Insuficiência respiratória aguda — risco de vida
Frequência respiratória >24 respirações/minuto
Usando músculos respiratórios acessórios
Alterações agudas no estado mental
A hipoxemia não melhora com oxigênio suplementar via máscara de Venturi ou exige uma FiO2>40%
Você deve garantir que não haja evidências de hipercapnia antes de passar para concentrações mais altas de oxigênio
Realize uma avaliação contínua das gasometrias arteriais
Documente a taxa de fluxo de FiO2 ou O2
A PaCO2 aumentou em comparação com a linha basal ou aumentou aproximadamente 8 kPa (> 60 mmHg) ou há a presença de acidose (pH ≤ 7.25).
Gasometria arterial (no hospital)
Realize em pacientes com exacerbação aguda moderada a grave da DPOC, quando há alguma evidência de hipercapnia, em todos os pacientes hipóxicos, em todos os pacientes que necessitam de oxigênio e em todos os pacientes que parecem não estar bem.
Use para detectar hipercapnia crônica e avaliar a acidose respiratória aguda.
Certifique-se de comparar os resultados com a gasometria arterial basal anterior (quando disponível).
Documente a taxa de fluxo de FiO2 ou O2 de qualquer oxigênio suplementar fornecido (oxigênio controlado fornecido por meio de uma máscara Venturi).
A realização da gasometria arterial enquanto o paciente está com oxigênio controlado permite que o gradiente a-A seja estabelecido.
PaO2 < 8.0 kPa (aproximadamente 60 mmHg) indica insuficiência respiratória.
pH < 7.35 e PaCO2 > 6.5 kPa definem acidose respiratória aguda.[103]
A acidemia implica uma exacerbação grave e prediz mortalidade intra-hospitalar e em 30 dias.[104]
Repita após 30-60 minutos de tratamento com oxigênio controlado e broncodilatadores para verificar se há um aumento na PaCO2 ou uma queda no pH.[99]
Se possível, realize uma gasometria dentro de 30 a 60 minutos após o início da VNI aguda.
Embora a British Thoracic Society (BTS) recomende a realização de gasometrias dentro de 2 horas após o início da VNI aguda, na prática, os especialistas recomendam, idealmente, esperar apenas 30-60 minutos para verificar se há alterações na PaCO2 e no pH.[105]
Organize a revisão por um profissional de saúde especializado com experiência no tratamento de pacientes com VNI em 30 minutos se as medições gasométricas não melhorarem.[105]
A amostra da gasometria venosa não é considerada uma medida alternativa confiável.[106]
Practical tip
Alguns pacientes com hipoxemia conhecida (por exemplo, aqueles em oxigenoterapia de longa duração) geralmente podem ter baixas saturações de oxigênio. No entanto, a deterioração doSaO 2 é preocupante e deve exigir uma avaliação urgente.
Como obter uma amostra de sangue arterial da artéria radial.
Oximetria de pulso (no hospital e na comunidade)
No hospital, use a oximetria de pulso na apresentação para medir as saturações de oxigênio como parte dos sinais vitais.[1][99]
Na comunidade, use oximetria de pulso se houver características clínicas de uma exacerbação grave.[90]
Certifique-se de que uma boa onda de pulso seja captada pelo dispositivo.
Durante uma exacerbação, a saturação de oxigênio é frequentemente reduzida abaixo do nível basal do paciente.
Documente a taxa de fluxo de FiO2 ou O2 se oxigênio suplementar for fornecido.
ECG (no hospital e na comunidade, se disponível)
Realize um ECG, pois a doença cardiovascular é comuns em pessoas com DPOC.[107]
Considere um infarto do miocárdio ou pneumotórax se houver constrição torácica ou outro desconforto no peito. No entanto, observe que a constrição torácica também é um sintoma da DPOC devido à limitação do fluxo de ar e à hiperinsuflação torácica.
Pacientes com DPOC correm maior risco de desenvolver isquemia cardíaca e/ou arritmias, como novo episódio de fibrilação atrial, que também pode levar à dispneia.
Como realizar uma demonstração animada do ECGComo registrar um ECG. Demonstra a colocação de eletrodos no tórax e nos membros.
O risco de eventos cardiovasculares (síndrome coronariana aguda, arritmia, insuficiência cardíaca e hipertensão pulmonar) aumenta durante uma exacerbação aguda da DPOC.[1][108]
Hemograma completo com plaquetas (no hospital)
Realize em pacientes com exacerbações moderadas a graves.
Rastreie anormalidades que possam sugerir distúrbios clínicos adicionais, como infecção ou anemia.
Ureia, eletrólitos e creatinina (no hospital)
Realize em pacientes com exacerbações moderadas a graves.
Um resultado alterado pode sugerir transtornos clínicos adicionais.
Pacientes com exacerbações da DPOC podem apresentar diminuição na ingestão oral e depleção de volume.
Proteína C-reativa (no hospital)
Realize em pacientes com exacerbações moderadas a graves.
Um resultado anormal pode sugerir a presença de infecção.
Radiografia torácica (no hospital)
Solicite para pacientes com doença moderada a grave e/ou suspeita de pneumonia.
Pode ser usada para excluir diagnósticos diferenciais ou comórbidos, incluindo pneumotórax, insuficiência cardíaca congestiva e derrame pleural.
As alterações radiológicas observadas na DPOC incluem (mas esteja ciente de que elas não são diagnósticas de uma exacerbação):
Diafragma achatado e aumento do volume do espaço aéreo retroesternal, indicando hiperinsuflação pulmonar
Hiperlucência dos pulmões
Redução rápida das marcas vasculares.[1]
Microscopia de escarro, cultura e coloração de Gram (no hospital)
Procure por possíveis patógenos bacterianos que possam ter desencadeado o episódio. Usar em doenças graves e se a hospitalização estiver sendo considerada.
Esta não é uma investigação de rotina na atenção primária.
Os patógenos bacterianos mais frequentemente identificados incluem H influenzae, S pneumoniae e M catarrhalis.[34][54]
Vitamina D (no hospital ou na comunidade)
Após a estabilização, recomenda-se que todos os pacientes que tiverem necessitado de hospitalização devido a uma exacerbação aguda de DPOC sejam avaliados quanto a deficiência grave de vitamina D (<10 ng/mL ou <25 nM) e recebam suplementação, se necessária.[1]
Às vezes, investigações adicionais são necessárias no hospital
Hemoculturas
Pergunte se o paciente tem pirexia.
diagnóstico de vírus respiratório
Considere na doença grave.
Use para identificar qualquer agente tratável.
Use para identificar a necessidade de expandir as precauções de controle de infecções no hospital.
Troponina cardíaca
Avalie uma elevação, o que indicaria lesão miocárdica.
As exacerbações da DPOC podem levar à lesão miocárdica.
Elevações dos níveis de troponina podem estar associadas ao aumento da mortalidade.[109]
O risco de infarto do miocárdio aumenta durante uma exacerbação aguda da DPOC.[1][108]
Nível sérico de teofilina
Medida na internação de pacientes que estão recebendo terapia com teofilina ou aminofilina.[90]
Peptídeo natriurético do tipo B
Use para descartar insuficiência cardíaca, um diferencial importante da exacerbação da DPOC.
TC do tórax
Não solicite uma tomografia computadorizada de tórax de maneira rotineira. Considere nos pacientes com exacerbações persistentes ou refratárias, sintomas desproporcionais aos parâmetros de função pulmonar, VEF1 <45% do previsto com hiperinsuflação e aprisionamento de ar significativos, nos pacientes que preencherem os critérios, para rastreamento de câncer de pulmão, ou se estiver-se considerando uma cirurgia.[1][90] Também pode identificar bronquiectasia, a qual está associada a uma maior frequência de exacerbações, e a maior mortalidade.[1]
Pode identificar embolia pulmonar, pneumonia, derrame pleural ou malignidade.
Espirometria
Se não houver nenhum resultado de espirometria registrado e o paciente for internado no hospital devido a uma exacerbação, organize a espirometria para confirmar o diagnóstico de DPOC.[93] A presença de um VEF 1/CVF < 0.70 pós-broncodilatador confirma a presença de limitação persistente do fluxo aéreo.
Durante períodos de alta prevalência de COVID-19 na comunidade, a espirometria deve ser restrita a pacientes que necessitam de exames urgentes ou essenciais para o diagnóstico da DPOC e/ou para avaliar o estado da função pulmonar para procedimentos intervencionistas ou cirurgias.[1][100] A realização de espirometria e testes de função pulmonar pode levar à transmissão do SARS-CoV-2 como resultado da formação de gotículas e aerossóis durante os testes, especialmente com tosse.
Practical tip
Não avalie o paciente usando o pico de fluxo como uma investigação aguda. Isso não é recomendado para avaliação de uma exacerbação devido aos resultados serem de baixa qualidade ou não confiáveis.[110] Na prática, os pacientes geralmente não conseguem realizar uma manobra expiratória forçada de boa qualidade durante uma exacerbação aguda.
Novas investigações
procalcitonina
A procalcitonina está sendo investigada como biomarcador para o diagnóstico de infecção bacteriana.[111][112]
Níveis mais elevados de procalcitonina foram detectados em infecções bacterianas graves.[111]
Ela pode ser útil para dar orientação sobre quando usar antibióticos para o tratamento da infecção do trato respiratório inferior; no entanto, isso não está claro.
Uma revisão Cochrane sobre o uso de procalcitonina para orientar o início e a duração do tratamento com antibióticos em pessoas com infecções agudas do trato respiratório descobriu que ela reduziu o risco de mortalidade e levou a um menor consumo de antibióticos e menor risco de efeitos colaterais relacionados a antibióticos em todos os pacientes, incluindo aqueles com exacerbação aguda da DPOC.[111] Mais pesquisas são necessárias para estabelecer seu uso na prática clínica.
Numa análise separada, realizada com 1656 pacientes, 826 foram aleatoriamente atribuídos a um grupo em que a decisão sobre a administração de antibióticos se baseou nos resultados de um ensaio sobre a procalcitonina (830 pacientes receberam cuidados habituais).[112]
Os resultados do ensaio não levaram à redução do uso de antibióticos.
Não houve diferença significativa entre o grupo de procalcitonina e o grupo de tratamento usual em dias de antibióticos (média de 4.2 e 4.3 dias, respectivamente; diferença −0.05 dias; IC 95% −0.6 a +0.5; P = 0.87) ou a proporção de pacientes com resultados adversos (11.7% [96 pacientes] e 13.1% [109 pacientes]; diferença −1.5 pontos percentuais; IC 95% −4.6 a +1.7; P < 0.001 para não inferioridade) dentro de 30 dias.[112]
Proteína C-reativa no local de atendimento
O teste de proteína C-reativa no local de atendimento reduz com segurança o uso de antibióticos em pacientes com exacerbações agudas da DPOC.[113]
Níveis elevados de proteína C-reativa sugerem a presença de infecção bacteriana.
Na comunidade, é difícil determinar rapidamente se uma exacerbação aguda se deve a uma infecção, e antibióticos geralmente são prescritos caso haja uma infecção bacteriana subjacente.
Um ensaio clínico randomizado do uso de testes de proteína C-reativa no local de atendimento para orientar a prescrição de antibióticos para exacerbações da DPOC descobriu que houve uma redução do uso desnecessário de antibióticos, sem comprometer a segurança ou os desfechos dos pacientes.[113]
contagem de eosinófilos
A contagem de eosinófilos pode se tornar um indicador útil da probabilidade de benefício dos corticosteroides inalatórios.[1]
As evidências indicam que os corticosteroides sistêmicos (geralmente um ciclo de 5 dias de prednisolona oral) podem encurtar o tempo de recuperação de uma exacerbação da DPOC.
Estudos recentes sugerem que os corticosteroides sistêmicos podem ser menos eficazes no tratamento de exacerbações em pacientes com níveis mais baixos de eosinófilos no sangue.[58][114][115][116]
Após a estabilização do episódio agudo, o nível de eosinófilos no sangue também pode ajudar a orientar a decisão sobre se o paciente se beneficiará dos corticosteroides inalatórios para reduzir o risco de exacerbações adicionais.
Use of this content is subject to our disclaimer


