建议
关键建议
მართვა მეტწილად დამოკიდებულია დაავადების სირთულეზე. მთავარია ჩამოთვლილი პრინციპების დაცვა: ინფექციის პრევენციისა და კონტროლის ზომები; სიმპტომების მართვა; დაავადების პროგრესირების პრევენცია; ოპტიმიზებული დამხმარე მოვლა; ორგანული მხარდაჭერა მძიმე/კრიტიკული ავადმყოფობის დროს.
დაფიქრდით, შეიძლება თუ არა პაციენტის მართვა სახლში. ზოგადად, უსიმპტომო ან მსუბუქი და საშუალო სიმძიმის მქონე პაციენტების მკურნალობა შესაძლებელია სახლში.[85] საჭიროების შემთხვევაში შეამსუბუქეთ სიმპტომები, სიცხის ან ხველის მკურნალობის ჩათვლით.[85][397] განიხილეთ ანტივირუსული მკურნალობა არამძიმე დაავადების მქონე პაციენტებისთვის, რომლებიც ჰოსპიტალიზაციის საშუალო და მაღალი რისკის ქვეშ არიან.[397][398][644]
მძიმე დაავადების მქონე პაციენტები შესაბამის სამედიცინო დაწესებულებაში უნდა განათავსოთ. ზრდასრულებში ჰოსპიტალიზაციის დროს შეაფასეთ მოწყვლადობა. თუ პაციენტს კრიტიკული დაავადება აქვს, საჭიროა ინტენსიური დახმარება; ჩართეთ კრიტიკული მედიცინის გუნდი და საჭიროებისამებრ გადაიყვანეთ შესაბამის განყოფილებაში. რეკომენდებულია დაავადების პროგრესიის ნიშნებისა და სიმპტომების ახლო მონიტორინგი.[85][397]
დაუყოვნებლივ დაიწყეთ დამხმარე მოვლა, კლინიკური გამოვლინების მიხედვით. ეს შეიძლება მოიცავდეს ჟანგბადით თერაპიას, ინტრავენურ გადასხმებს, ვენური თრომბოემბოლიის პროფილაქტიკას, მაღალი დინებით ჟანგბადს, არაინვაზიურ ან ინვაზიურ მექანიკურ ვენტილაციას ან ექსტრაკორპორულ მემბრანულ ოქსიგენაციას. სეფსისი და სეპტიკური შოკი უნდა იმართოს ლოკალური პროტოკოლების მიხედვით.[85]
მეორეულ ბაქტერიულ ინფექციაზე კლინიკური ეჭვის შემთხვევაში განიხილეთ ემპირიული ანტიმიკრობული მკურნალობის დაწყება. ანტიბიოტიკები შეიძლება საჭირო გახდეს საშუალო, მძიმე ან კრიტიკულ პაციენტებში. მკურნალობა დაიწყეთ პირველადი შეფასებიდან 1 საათის ფარგლებში, თუ საეჭვოა სეფსისი ან პაციენტი აკმაყოფილებს მაღალი რისკის კრიტერიუმებს. რეჟიმი უნდა შევარჩიოთ კლინიკური დიაგნოზის, ადგილობრივი ეპიდემიოლოგიური და მგრძნობელობის მონაცემების და ლოკალური მკურნალობის გაიდლაინების მიხედვით.[85][397]
განიხილეთ სისტემური კორტიკოსტეროიდების დანიშვნა მძიმე ან კრიტიკული დაავადების მქონე ზრდასრულებში. საშუალო ხარისხის მტკიცებულებების თანახმად, სისტემური კორტიკოსტეროიდები სავარაუდოდ ამცირებს 28-დღიან სიკვდილობას მძიმე და კრიტიკულ პაციენტებში.[397][398][644]
განიხილეთ ანტივირუსული მედიკამენტი რემდესივირი მძიმე დაავადების მქონე პაციენტებში. დაბალი სიზუსტის მტკიცებულება ვარაუდობს, რომ რემდესივირი შესაძლოა ამცირებდეს სიკვდილობას, ხოლო საშუალო სიზუსტის მტკიცებულება ვარაუდობს, რომ რემდესივირი შესაძლოა ამცირებდეს მექანიკური ვენტილაციის საჭიროებას.[397][398][644]
განიხილეთ ინტერლეიკინ-6 ინჰიბიტორი (ტოცილიზუმაბი ან სარილუმაბი) და/ან იანუს კინაზას ინჰიბიტორი (ბარიციტინიბი) მძიმე ან კრიტიკული დაავადების მქონე პაციენტებში. მაღალი სიზუსტის მტკიცებულება ვარაუდობს, რომ ინტერლეიკინ-6 ინჰიბიტორები ამცირებენ სიკვდილობას და მექანიკური ვენტილაციის საჭიროებას. მაღალი სიზუსტის მტკიცებულება ვარაუდობს, რომ ბარიციტინიბი ამცირებს სიკვდილობას, ხოლო საშუალო სიზუსტის მტკიცებულება ვარაუდობს, რომ ის სავარაუდოდ ამცირებს მექანიკური ვენტილაციის ხანგრძლივობას.[397][398][644]
შეაფასეთ, სჭირდება თუ არა პაციენტს რეაბილიტაცია ან შემდგომი მეთვალყურეობა გაწერის შემდეგ. შეწყვიტეთ პრევენციული ზომების (მათ შორის იზოლაცია) მიღება და მოხსენით პაციენტი მართვის გზიდან, ადგილობრივი მითითებების მიხედვით.[85]
ინფექციის პრევენციისა და კონტროლის ადგილობრივი პროცედურები უნდა გაითვალისწინოთ პაციენტების მართვისას. სახლის პირობებში იზოლირების შემთხვევაში, პაციენტებს და ოჯახის წევრებს უნდა ურჩიოთ ინფექციის პრევენციისა და კონტროლის ზომების მიღება:
მითითებები იმის შესახებ, თუ როდის უნდა შეწყდეს იზოლაცია, ფართოდ განსხვავდება სხვადასხვა ქვეყნებში.
იზოლაციის ხანგრძლივობა, თუ ეს საჭიროა, შეიძლება დამოკიდებული იყოს სხვადასხვა ფაქტორზე, მათ შორის ვაქცინაციის სტატუსზე, მოცირკულირე SARS-CoV-2 ვარიანტებზე და პაციენტის ფაქტორებზე (მაგ., იმუნოკომპრომისული, უსიმპტომო/სიმპტომური, დაავადების სიმძიმე).
ჯანმრთელობის მსოფლიო ორგანიზაცია რეკომენდაციას უწევს 10 დღიან იზოლაციას სიმპტომატური პაციენტებისთვის, ხოლო 5 დღიან იზოლაციას უსიმპტომო პაციენტებისთვის (ძალიან დაბალი სიზუსტის მტკიცებულებებზე დაყრდნობით). იზოლაციის პერიოდის შესამცირებლად შეიძლება გამოიყენოთ ანტიგენის სწრაფი ტესტირება.[85]
ზოგიერთი ქვეყანა ახლა რეკომენდაციას უწევს იზოლაციის პერიოდს 5-დან 7 დღემდე, ზოგი კი საერთოდ აღარ გირჩევთ იზოლაციას.
დამატებითი ინფორმაციისთვის გაეცანით ადგილობრივი საზოგადოებრივი ჯანმრთელობის მითითებებს.
მკურნალობის ვარიანტები დამოკიდებულია ფაქტორებზე, მათ შორის დაავადების სიმძიმეზე, ხელმისაწვდომობაზე და ადგილობრივ გაიდლაინებზე.
ჯანმრთელობის მსოფლიო ორგანიზაცია უწევს რეკომენდაციას კორტიკოსტეროიდებს, ინტერლეიკინ-6 ინჰიბიტორებს ან იანუს კინაზას ინჰიბიტორებს (ბარიცინიბი) მძიმე ან კრიტიკული დაავადების მქონე პაციენტებისთვის და ნირმატრელვირი/რიტონავირის გამოყენებას არამძიმე დაავადების მქონე პაციენტებისთვის, რომლებსაც ჰოსპიტალიზაციის მაღალი რისკი აქვთ. ჯანმო გასცემს სუსტ ან პირობით რეკომენდაციებს მოლნუპირავირის ან რემდესივირის სასარგებლოდ პაციენტებისთვის, რომლებსაც აქვთ ჰოსპიტალიზაციის მაღალი რისკი, ნირმატრელვირი/რიტონავირი რეკომენდებულია არამძიმე დაავადების მქონე პაციენტებისთვის, რომლებიც იმყოფებიან ჰოსპიტალიზაციის ზომიერი რისკის ქვეშ, და რემდესივირი რეკომენდებულია მძიმე დაავადების მქონე პაციენტებში.[398][652][653]
[Figure caption and citation for the preceding image starts]: ჯანმრთელობის მსოფლიო ორგანიზაციის თერაპიული ვარიანტების შეჯამებაBMJ. 2023 Nov 9:383:2622 [Citation ends].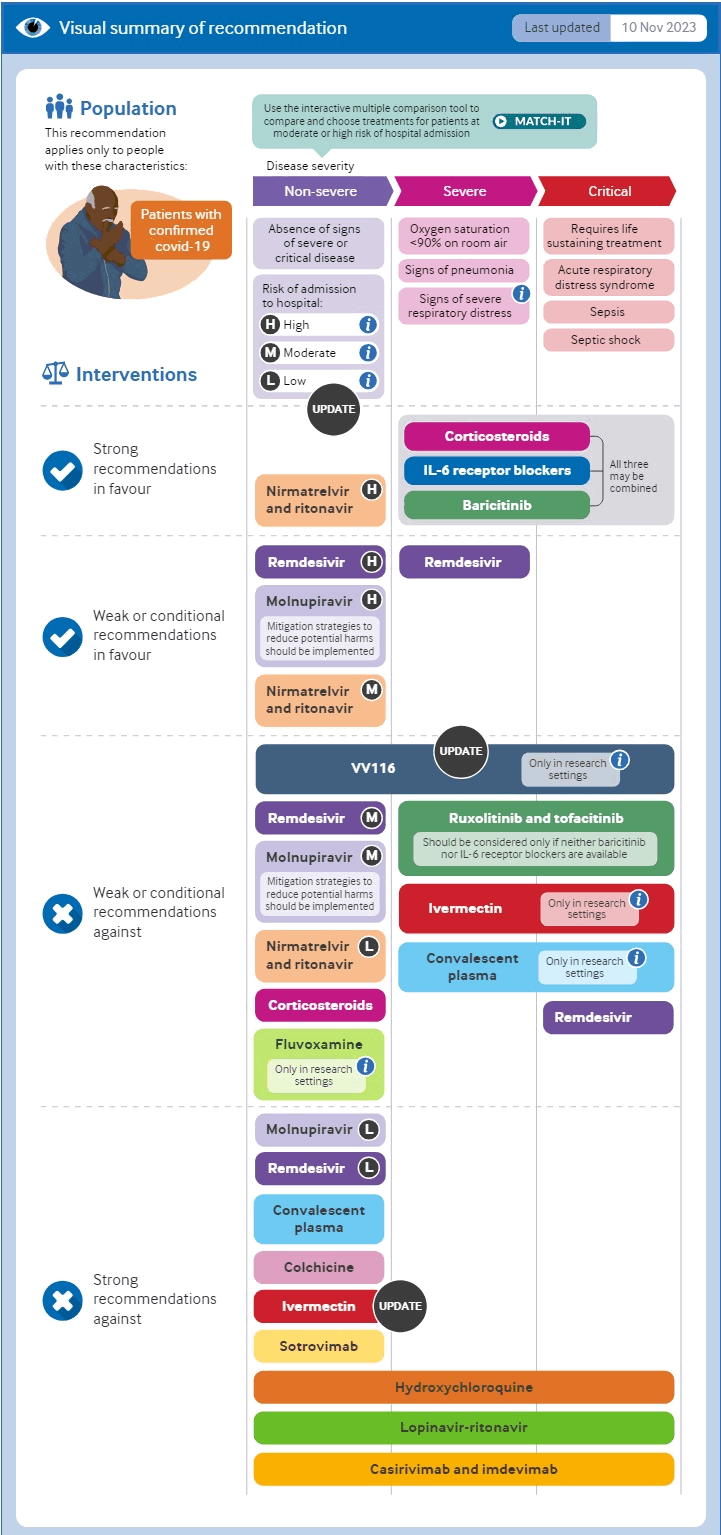
მოცემულ თემაში პაციენტის მართვის შესახებ რეკომენდაციები ეფუძნება ჯანმრთელობის მსოფლიო ორგანიზაციის მითითებებს, ასევე დიდი ბრიტანეთის ჯანდაცვის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტის, აშშ-ს ჯანმრთელობის ეროვნული ინსტიტუტისა და ამერიკის ინფექციური დაავადებების საზოგადოების ძირითად მითითებებს. უფრო დეტალური ან კონკრეტული ინფორმაციისთვის გაეცანით თქვენს ადგილობრივ გაიდლაინებს.
პაციენტთა დაახლოებით 80%-ს აქვს მსუბუქი დაავადება, რომელიც არ საჭიროებს სამედიცინო ჩარევას ან ჰოსპიტალიზაციას. ეს დამოკიდებულია SARS-CoV-2 მოცირკულირე ვარიანტზე.[644]ომიკრონის ვარიანტით ინფიცირებულ ადამიანებში არასერიოზული დაავადების გაერთიანებული წილი იყო 98%, ხოლო უსიმპტომო ინფექციის გაერთიანებული წილი იყო 25% (პროპორციები იცვლებოდა ვაქცინაციის სტატუსის მიხედვით).[434] დაავადების სიმძიმის განმარტებებისთვის იხ კრიტერიუმები.
პაციენტის მკურნალობის ადგილი
მართეთ პაციენტები ჯანდაცვის დაწესებულებაში, საზოგადოებრივ დაწესებულებაში ან სახლში ადგილობრივი საზოგადოებრივი ჯანდაცვის ორგანოს მითითებების შესაბამისად. სახლის პირობებში მართვა შეიძლება მოწოდებული იყოს შემთხვევათა უმეტესობაში. რეკომენდებულია ტელემედიცინა ან ვიზიტები, შესაბამისად. დამძიმების მაღალი რისკის მქონე პაციენტების მართვა მოწოდებულია სამედიცინო დაწესებულებაში.[85][644][654]
პაციენტების სახლის პირობებში მართვის გადაწყვეტილება საჭიროებს ფრთხილ კლინიკურ შეფასებას და უნდა იყოს ინფორმირებული პაციენტის სახლის გარემოს შეფასებით, რათა უზრუნველყოთ, რომ:[654]
შეიძლება დაკმაყოფილდეს ინფექციის პრევენციისა და კონტროლის ზომები და სხვა მოთხოვნები (მაგ., ბაზისური ჰიგიენა, ადეკვატური ვენტილაცია)
მომვლელს შეუძლია პაციენტზე ზრუნვა და დაფიქსირება, როდის უარესდება პაციენტის მდგომარეობა
მომვლელს აქვს ადეკვატური მხარდაჭერა (მაგ. საკვები, საჭირო ნივთები, ფსიქოლოგიური მხარდაჭერა)
საზოგადოებრივ პირობებში მომვლელს შეიძლება ეხმარებოდეს პროფესიონალი სამედიცინო პერსონალი.
სიმპტომების მართვა
ცხელება და ტკივილი: რეკომენდებულია პარაცეტამოლი ან იბუპროფენი.[85][397] იბუპროფენი უნდა მიიღოთ ყველაზე დაბალი ეფექტური დოზით, რაც შეიძლება მცირე ხნით, სიმპტომების საკონტროლოდ.
ხველა: ურჩიეთ პაციენტებს მოერიდონ ზურგზე წოლას, რადგან ეს ხველას არაეფექტურს ხდის და დაიცავით ადგილობრივი გაიდლაინები მწვავე ხველის სამკურნალოდ.[397]
ყნოსვის დისფუნქცია: განიხილეთ მკურნალობა (მაგ., ყნოსვითი ვარჯიში, ინტრანაზალური კორტიკოსტეროიდები), თუ ყნოსვის დისფუნქცია გრძელდება 2 კვირაზე მეტი ხნის განმავლობაში. ხშირად ყნოსვის დისფუნქცია სპონტანურად ალაგდება და არ საჭიროებს მკურნალობას.[657][658]
კოქრეინის მიმოხილვამ აჩვენა, რომ არსებობს ძალიან მწირი მტკიცებულება სხვადასხვა ინტერვენციის ეფექტურობის შესახებ ინფექციის შემდეგ მუდმივი ყნოსვის დისფუნქციის თავიდან აცილების მიზნით. მტკიცებულებები ხელმისაწვდომია მხოლოდ ინტრანაზალური კორტიკოსტეროიდების თაობაზე (პრევენციისთვის), თუმცა, მათი სიზუსტე დაბალია და ამიტომ დასკვნების გაკეთება შეუძლებელია.[659][660]
სისტემურმა მიმოხილვამ და მეტა-ანალიზმა აჩვენა, რომ არ ფიქსირდება მნიშვნელოვანი განსხვავებები ყნოსვის ქულების გაუმჯობესებაში ყნოსვის ტრენინგის და ინტრანაზალური ან ორალური კორტიკოსტეროიდების რეჟიმსა და მხოლოდ ყნოსვის ტრენინგს შორის. ყნოსვითი ფუნქციები მნიშვნელოვნად გაუმჯობესდა ყნოსვის ტრენინგის შემდეგ.[661]
დამხმარე მკურნალობა
პაციენტებს ურჩიეთ ადეკვატური კვება და წყლის მიღება. ურჩიეთ პაციენტებს რეგულარულად დალიონ სითხე, რათა თავიდან აიცილონ დეჰიდრატაცია. სითხის მიღების საჭიროება შეიძლება უფრო მაღალი იყოს, ცხელების გამო. თუმცა, ზედმეტი სითხე შეიძლება აუარესებდეს ოქსიგენაციას.[85][397]
ურჩიეთ პაციენტებს ოთახი გაანიავონ ფანჯრის ან კარის გაღებით.[397]
ყველა პაციენტს ესაჭიროება ფსიქიკური და ფსიქოსოციალური მხარდაჭერა. შესაბამისად მართეთ უძილობის, დეპრესიის ან შფოთვის სიმპტომები.[85]
მსუბუქი ან საშუალო სიმძიმის დაავადების მქონე ბავშვების უმეტესობის მართვა შესაძლებელია მხოლოდ დამხმარე ზრუნვით და არ საჭიროებს რაიმე სპეციფიკურ თერაპიას (თუ არ ფიქსირდება მძიმე დაავადების განვითარების მაღალი რისკი).[644]
ანტივირუსული მედიკამენტები
ანტივირუსული საშუალებები დამტკიცებულია ან აქვთ გადაუდებელი გამოყენების ავტორიზაცია უმეტეს ქვეყნებში. შესაძლო მიდგომებია:
ნირმატრელვირი/რიტონავირი: ნირმატრელვირი არის SARS-CoV-2 პროტეაზას პერორალური ინჰიბიტორი. იგი ინიშნება რიტონავირის დაბალი დოზის ფონზე, ნირმატრელვირის ღვიძლში მეტაბოლიზმის შესანელებლად და პლაზმაში ნირმატრელვირის კონცენტრაციის თერაპიულ დონემდე გაზრდის მიზნით.
მოლნუპირავირი: პერორალური SARS-CoV-2 ნუკლეოზიდის ანალოგი
რემდესივირი: ინტრავენური რნმ პოლიმერაზას ინჰიბიტორი.
ჯანმრთელობის მსოფლიო ორგანიზაცია ძლიერ რეკომენდაციას უწევს ნირმატრელვირს/რიტონავირს პაციენტებში, რომლებსაც აქვთ ჰოსპიტალიზაციის მაღალი რისკი, და პირობითად რეკომენდაციას უწევს ნირმატრელვირს/რიტონავირს არამძიმე დაავადების მქონე პაციენტებში, რომლებიც ჰოსპიტალიზაციის ზომიერი რისკის ქვეშ არიან. რეკომენდებულია მოლნუპირავირის ან რემდესივირის გამოყენება არამძიმე დაავადების მქონე პაციენტებში, რომლებიც იმყოფებიან ჰოსპიტალიზაციის მაღალი რისკის ქვეშ, თუ ნირმატრელვირი/რიტონავირი მიუწვდომელია, მაგრამ არ არის რეკომენდებული ამ საშუალებების გამოყენება პაციენტებში, რომლებსაც ჰოსპიტალიზაციის ზომიერი რისკი აქვთ. ანტივირუსული თერაპია არ არის რეკომენდებული იმ პაციენტებში, რომლებსაც აქვთ ჰოსპიტალიზაციის დაბალი რისკი (პაციენტთა უმეტესობა). რისკის განმარტებებისთვის იხილეთ „ჯანმრთელობის მსოფლიო ორგანიზაცია: ჰოსპიტალიზაციის რისკი არამძიმე დაავადების მქონე პაციენტებისთვის“ კრიტერიუმები.[398][652][653]
ნირმატრელვირი/რიტონავირი არის უპირატესი არჩევანი არამძიმე დაავადების დროს, სხვა სამკურნალო საშუალებებთან შედარებით, რადგან მას შეიძლება ჰქონდეს უფრო დიდი ეფექტურობა ჰოსპიტალიზაციის პრევენციაში ალტერნატივებთან შედარებით, იწვევს ნაკლებ საზიანო ეფექტებს, ვიდრე მოლნუპირავირი და უფრო ადვილია გამოყენება, ვიდრე ინტრავენური რემდესივირის შემთხვევაში. თუმცა, მას აქვს მნიშვნელოვანი და რთული წამალთშორისი ურთიერთქმედებები.
ნირმატრელვირის/რიტონავირის გამოყენების რეკომენდაცია ემყარება მაღალი სიზუსტის მტკიცებულებებს, რომლებიც აჩვენებენ, რომ ნირმატრელვირი/რიტონავირი, სავარაუდოდ, ამცირებს ჰოსპიტალიზაციას და ზომიერი და მაღალი სიზუსტის მტკიცებულებებს, რომლებიც აჩვენებენ, რომ მას შეუძლია შეამციროს სიკვდილობა პაციენტის ჰოსპიტალიზაციის რისკის მიხედვით.
რემდესივირის გამოყენების რეკომენდაცია ეფუძნება საშუალო სიზუსტის მტკიცებულებებს, რის თანახმადაც, რემდესივირი, სავარაუდოდ, ამცირებს ჰოსპიტალიზაციას და ამცირებს სიკვდილობას და მექანიკური ვენტილაციის საჭიროებას.
მოლნუპირავირის გამოყენების რეკომენდაცია ეფუძნება საშუალო სიზუსტის მტკიცებულებებს, რომლებიც აჩვენებს, რომ მოლნუპირავირი შესაძლოა ამცირებდეს ჰოსპიტალიზაციას, აჩქარებდეს სიმპტომების ალაგებას და სიკვდილობას.
ბრიტანეთის ჯანმრთელობისა და კლინიკური დახელოვნების ნაციონალური ინსტიტუტი (NICE) რეკომენდაციას უწევს ნირმატრელვირს/რიტონავირს ან მოლნუპირავირს იმ პაციენტებისთვის, რომლებსაც არ სჭირდებათ დამატებითი ჟანგბადი და ითვლებიან მძიმე დაავადების განვითარების მაღალი რისკის ქვეშ.[397][662]
გარდა ამისა, ნირმატრელვირი/რიტონავირი ასევე რეკომენდებულია შემდეგ შემთხვევებში: ≥70 წელზე უფროსი ასაკის ადამიანები; სმი ≥35 კგ/მ2; დიაბეტის ან გულის უკმარისობის თანხლება.
აშშ-ში, ჯანმრთელობის ეროვნული ინსტიტუტის გაიდლაინების პანელი რეკომენდაციას უწევს ნირმატრელვირს/რიტონავირს და რემდესივირს, როგორც უპირატეს მკურნალობას, ხოლო მოლნუპირავირს, როგორც ალტერნატიულ მკურნალობას (ანუ, როდესაც უპირატესი თერაპია არ არის ხელმისაწვდომი ან კლინიკურად შესაბამისი), არაჰოსპიტალიზირებულ პაციენტებში მსუბუქი და ზომიერი დაავადებით, რომლებიც იმყოფებიან კლინიკური პროგრესირების მაღალი რისკის ქვეშ.[644]
ამერიკის ინფექციურ დაავადებათა საზოგადოება მხარს უჭერს ანტივირუსული საშუალებების გამოყენებას ამ პაციენტებში, მაგრამ რეკომენდაციას უწევს მოლნუპირავირს მხოლოდ იმ პაციენტებში, რომლებსაც არ აქვთ მკურნალობის სხვა ვარიანტები.[465]
მკურნალობა უნდა დაიწყოს რაც შეიძლება მალე დიაგნოზის დასმის შემდეგ, ნირმატრელვირის/რიტონავირის ან მოლნუპირავირის შემთხვევაში სიმპტომების დაწყებიდან 5 დღის განმავლობაში, ან რემდესივირის შემთხვევაში სიმპტომების დაწყებიდან 7 დღის განმავლობაში.[397][398][644]
ნირმატრელვირის/რიტონავირის ან რემდესივირის უფრო ხანგრძლივი და/ან დამატებითი კურსები შეიძლება საჭირო გახდეს იმუნოდეფიციტის მქონე პაციენტებში, რომლებსაც აქვთ გახანგრძლივებული სიმპტომური დაავადება ვირუსის რეპლიკაციის ნიშნებით, მიუხედავად ანტივირუსული თერაპიის საწყისი კურსისა.
თუ პაციენტი საჭიროებს ჰოსპიტალიზაციას მკურნალობის დაწყების შემდეგ, მკურნალობის სრული კურსი შეიძლება დასრულდეს ჯანდაცვის პროვაიდერის შეხედულებისამებრ.
ლოჯისტიკურმა ან მიწოდების შეზღუდვებმა შესაძლოა საჭირო გახადოს პაციენტთა ტრიაჟი ანტივირუსული მკურნალობისთვის. თერაპია პრიორიტეტული უნდა იყოს იმ პაციენტებისთვის, რომლებიც იმყოფებიან მძიმე დაავადების პროგრესირების ყველაზე მაღალი რისკის ქვეშ.
ლოჯისტიკურმა შეზღუდვებმა შეიძლება გაართულოს რემდესივირის შეყვანა ზოგიერთ ამბულატორიულ პირობებში, რადგან პრეპარატი საჭიროებს ინტრავენური ინფუზიის გზით შეყვანას.
ანტივირუსული საშუალებები ზოგადად არ არის რეკომენდებული 12 წლამდე ასაკის ბავშვებში, ორსულებსა და მეძუძურ ქალებში.[397][398][644] თუმცა, რეკომენდაცია ცვალებადია და საჭიროა ადგილობრივი გაიდლაინების დაცვა.
ანტივირუსული მკურნალობის შემდეგ დაფიქსირდა ვიროლოგიური მობრუნების შემთხვევები (ანუ განმეორებითი დადებითი პოლიმერაზული ჯაჭვური რეაქციის შედეგი) და სიმპტომების განმეორება. თუმცა, როგორც ჩანს, ეს მდგომარეობა მსუბუქი და თვითშეზღუდულია. ვიროლოგიური მობრუნება უფრო ხშირი იყო პაციენტებში, რომლებიც იღებდნენ ნირტარელვირს/რიტონავირს არანამკურნალებ პაციენტებთან შედარებით, მაგრამ ასევე დაფიქსირდა პაციენტებში, რომლებიც იღებდნენ მოლნუპირავირს.[663]
არამძიმე დაავადების მქონე პაციენტებში ანტივირუსული საშუალებების გამოყენების მტკიცებულებები შეზღუდულია.
ნირმატრელვირი/რიტონავირი ამცირებს ჰოსპიტალიზაციის ან სიკვდილის რისკს 89%-ით (სიმპტომის დაწყებიდან 3 დღის განმავლობაში) და 88%-ით (სიმპტომის დაწყებიდან 5 დღის განმავლობაში) პლაცებოსთან შედარებით არაჰოსპიტალიზებულ, აუცრელ, მაღალი რისკის მქონე ზრდასრულებში, მე-2/3 ფაზის EPIC-HR რანდომიზებული, ორმაგი ბრმა კლინიკური კვლევის მიხედვით.[664] თუმცა, 2/3 ფაზის EPIC-SR კვლევამ დაადგინა, რომ ყველა ნიშნისა და სიმპტომის მდგრადი შემსუბუქების დრო მნიშვნელოვნად არ განსხვავდებოდა ნირმატრელვირ/რიტონავირსა და პლაცებოს შორის, ვაქცინაციის სტატუსის მიუხედავად, პაციენტებში, რომლებიც იყვნენ სიმპტომატური (არაჰოსპიტალიზებული) და მძიმე დაავადების სტანდარტული ან მაღალი რისკის ქვეშ.[665] მეტაანალიზებმა დაადგინეს, რომ ნირმატრელვირი/რიტონავირი ამცირებს გადაუდებელი სამედიცინო დახმარების განყოფილებაში ვიზიტების რაოდენობას, ჰოსპიტალიზაციის რისკს, ინტენსიური თერაპიის განყოფილებაში მოხვედრის რისკს, ჟანგბადის საჭიროებას და სიკვდილობას. თუმცა, ამ დასკვნების დასადასტურებლად საჭიროა ფართომასშტაბიანი რანდომიზებული კონტროლირებადი კვლევების ჩატარება.[666][667] ერთმა სისტემურმა მიმოხილვამ აჩვენა, რომ ნირმატრელვირი/რიტონავირი ამცირებს სიკვდილობისა და ჰოსპიტალიზაციის რისკს ხანდაზმულ პაციენტებში (ზომიერი სიზუსტის მტკიცებულება), მაგრამ არ აუმჯობესებს სიკვდილობის და ჰოსპიტალიზაციის შედეგებს 65 წლამდე ასაკის პაციენტებში (დაბალი სიზუსტის მტკიცებულება).[668] კოქრეინის მიმოხილვამ დაადგინა, რომ ნირმატრელვირი/რიტონავირის ფონზე შეიძლება შემცირდეს ყველა მიზეზით სიკვდილობისა და საავადმყოფოში მიღების ან სიკვდილის რისკი 28 დღის განმავლობაში არავაქცინირებულ ამბულატორიულ პაციენტებში გადატანილი ინფექციით, რომლებიც იყვნენ მაღალი რისკის ქვეშ სიმპტომების დაწყებიდან 5 დღის განმავლობაში და ინფიცირებულნი იყვნენ დელტა ვარიანტით (დაბალი სიზუსტის მტკიცებულება ერთი კვლევიდან). არსებობს ძალიან დაბალი სიზუსტის მტკიცებულება ყველა მიზეზის გამო სიკვდილობაზე და ვირუსულ კლირენსზე არავაქცინირებულ სტაციონარულ პაციენტებში, ომიკრონის ვარიანტით გამოწვეული მსუბუქი და ზომიერი ინფექციით.[669]
აღმოჩნდა, რომ მოლნუპირავირი ამცირებს ჰოსპიტალიზაციის ან სიკვდილის რისკს 31%-ით (რისკის აბსოლუტური შემცირება 9.7%-დან 6.8%-მდე) გამოყენებიდან 29 დღის განმავლობაში პლაცებოსთან შედარებით არაჰოსპიტალიზირებულ, არავაქცინირებულ, რისკის ქვეშ მყოფ ზრდასრულებში (მე-3 ფაზის MOVe-OUT კვლევა).[670] თუმცა, PANORAMIC კვლევამ დაადგინა, რომ მოლნუპირავირი არ ამცირებს ჰოსპიტალიზაციის ან სიკვდილის რისკს საზოგადოებაში მაღალი რისკის ვაქცინირებულ ზრდასრულებში პლაცებოსთან შედარებით, თუმცა ის ამცირებს გამოჯანმრთელებამდე დროს.[671] მეტა-ანალიზების მონაცემები წინააღმდეგობრივია. ზოგიერთი მეტა-ანალიზი არ ავლენს მნიშვნელოვან ეფექტს მოლნუპირავირის ფონზე სიკვდილობის ან ჰოსპიტალიზაციის შემცირებაზე.[672][673] თუმცა, სხვა ანალიზები აჩვენებს, რომ მოლნუპირავირი მნიშვნელოვან გავლენას ახდენს სიკვდილობასა და ჰოსპიტალიზაციაზე.[674][675] ახალი მტკიცებულებების თანახმად, მოლნუპირავირის გამოყენებამ შესაძლოა ხელი შეუწყოს SARS-CoV-2 ვირუსის ევოლუციას, მაგრამ საჭიროა შემდგომი კვლევა.[676]
რანდომიზებულ, ორმაგ ბრმა, პლაცებოზე კონტროლირებად კვლევაში აღმოჩნდა, რომ რემდესივირი ამცირებს ჰოსპიტალიზაციის ან სიკვდილის რისკს 87%-ით პლაცებოსთან შედარებით, არაჰოსპიტალიზირებულ, მაღალი რისკის მქონე ზრდასრულებში.[677]
ნირმატრელვირის/რიტონავირისა და მოლნუპირავირის შედარებისას, ნირმატრელვირი/რიტონავირი აჩვენებდა უპირატესობას მოლნუპირავირთან შედარებით, ყველა მიზეზით სიკვდილობისა და ჰოსპიტალიზაციის სიხშირის თვალსაზრისით, ერთ სისტემურ მიმოხილვასა და მეტაანალიზში. გვერდითი მოვლენების სიხშირე უფრო მაღალი იყო ნირმატრელვირის/რიტონავირის მიღებისას, მაგრამ არ შეინიშნებოდა მნიშვნელოვანი განსხვავება ორ პრეპარატს შორის ისეთი გვერდითი მოვლენების თვალსაზრისით, რამაც გამოიწვია მკურნალობის შეწყვეტა.[678]
მწირია ხელმისაწვდომი მონაცემები ანტივირუსული თერაპიის გამოყენების შესახებ იმუნოდეფიციტის მქონე პაციენტებში.[644]
მონოკლონური ანტისხეულები
მონოკლონური ანტისხეულები დამტკიცებულია ან გაცემულია გადაუდებელი გამოყენების ავტორიზაცია უმეტეს ქვეყნებში.
მონოკლონური ანტისხეულები ებმიან სხვადასხვა ეპიტოპებს წვეტიანი ცილის რეცეპტორულ ნაწილში, რითაც იბლოკება ვირუსის შესვლა მასპინძლის უჯრედებში.
ვარიანტები შეიძლება შეიცავდეს ბებტელოვიმაბს, ტიქსაგევიმაბს/ცილგავიმაბს, კაზირივიმაბს/იმდევიმაბს, სოტროვიმაბს, ბამლანივიმაბს/ეტესევიმაბს და რეგდანვიმაბს, თქვენი ადგილმდებარეობიდან გამომდინარე.
საჭიროა ამბულატორიული ადმინისტრირება სპეციალიზებულ კლინიკებში, რადგან ეს პრეპარატები კეთდება პარენტერალურად, რას საკმაოდ არაპრაქტიკულია და ართულებს გამოყენებას.[398]
ლოჯისტიკურმა ან მიწოდების შეზღუდვებმა შესაძლოა საჭირო გახადოს პაციენტთა ტრიაჟი მონოკლონური ანტისხეულების მკურნალობისთვის. თერაპია პრიორიტეტული უნდა იყოს იმ პაციენტებისთვის, რომლებიც იმყოფებიან მძიმე დაავადების პროგრესირების ყველაზე მაღალი რისკის ქვეშ.
მონოკლონური ანტისხეულების არჩევანი დამოკიდებულია ხელმისაწვდომობაზე, ასევე კლინიკურ და კონტექსტურ ფაქტორებზე, მათ შორის ეფექტურობის შესახებ ინფორმაციის არსებობაზე SARS-CoV-2 სხვადასხვა ვარიანტებთან დაკავშირებით.[397][398][644]
შეამოწმეთ ადგილობრივი მითითებები იმის შესახებ, ეფექტურია თუ არა კონკრეტული მონოკლონური ანტისხეული მიმდინარე მოცირკულირე SARS-CoV-2 ვარიანტებისა და ქვევარიანტების წინააღმდეგ.
მკურნალობა უნდა დაიწყოს რაც შეიძლება მალე და სიმპტომების დაწყებიდან 7 დღის განმავლობაში.
გაიდლაინთა რეკომენდაციები შეიძლება განსხვავდებოდეს.
ჯანმრთელობის მსოფლიო ორგანიზაცია კატეგორიულად წინააღმდეგია სოტროვიმაბის და კაზირივიმაბის/იმდევიმაბის გამოყენებისა არამძიმე დაავადების მქონე პაციენტებისთვის, რადგან არსებობს მტკიცებულება ეფექტურობის შემცირების შესახებ SARS-CoV-2-ის ამჟამად მოცირკულირე ვარიანტებისა და მათი ქვევარიანტების მიმართ. სააგენტო არ იძლევა რეკომენდაციებს სხვა მონოკლონური ანტისხეულების შესახებ და მათ მაგივრად ანტივირუსულ საშუალებებს უწევს რეკომენდაციას (იხ. ზემოთ).[398][652][653]
დიდ ბრიტანეთში, ჯანდაცვის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტი რეკომენდაციას უწევს სოტროვიმაბს, ≥12 წლის და ≥40 კგ სხეულის წონის მქონე პაციენტების სამკურნალოდ, რომლებსაც არ სჭირდებათ დამატებითი ჟანგბადი, აქვთ მძიმე დაავადების პროგრესირების რისკი და ვისთვისაც ნირმატრელვირი/რიტონავირი უკუნაჩვენებია.[397][662] ტიქსაგევიმაბი/ცილგავიმაბი არ არის რეკომენდებული.[679]
აშშ-ში ჯანმრთელობის ეროვნული ინსტიტუტის გაიდლაინების პანელი რეკომენდაციას არ უწევს ბებტელოვიმაბს მსუბუქი და საშუალო სიმძიმის დაავადებით არაჰოსპიტალიზებული პაციენტების სამკურნალოდ, რომლებიც იმყოფებიან დაავადების პროგრესირების მაღალი რისკის ქვეშ. ეს იმიტომ ხდება, რომ SARS-CoV-2 ომიკრონის ქვევარიანტები, რომლებიც სავარაუდოდ ბებტელოვიმაბის მიმართ რეზისტენტულია, სწრაფად მრავლდება აშშ-ში. პანელი არ იძლევა რეკომენდაციებს სხვა მონოკლონური ანტისხეულების შესახებ და მათ მაგივრად ანტივირუსულ საშუალებებს უწევს რეკომენდაციას (იხ. ზემოთ).[644] ბებტელოვიმაბი ამჟამად არ არის ავტორიზებული გამოყენებისთვის აშშ-ს არცერთ რეგიონში.[680]
არაჰოსპიტალიზირებულ პაციენტებში მონოკლონური ანტისხეულების გამოყენების შესახებ მტკიცებულება გაურკვეველია.
კოქრეინის მიმოხილვამ დაადგინა, რომ მტკიცებულებები არასაკმარისია მნიშვნელოვანი დასკვნების გამოსატანად რაიმე კონკრეტული მონოკლონური ანტისხეულის და დაავადების იმ სტადიის შესახებ, რომლის ფარგლებშიც უნდა დაინიშნოს ეს მონოკლონური ანტისხეული. კაზირივიმაბი/იმდევიმაბი ამცირებს ინფექციის რისკს და კლინიკური სიმპტომების განვითარებას (მაღალი სიზუსტის მტკიცებულება). ბამლანივიმაბი ამცირებს ინფექციის რისკს (ზომიერი სიზუსტის მტკიცებულება). ეს დასკვნები ეხება მხოლოდ არავაქცინირებულ ადამიანებს და გამოიყენება მხოლოდ კვლევის დროს მოცირკულირე ვარიანტებზე.[681]
27 რანდომიზებული კონტროლირებადი კვლევის სისტემურმა მიმოხილვამ და მეტა-ანალიზმა აჩვენა, რომ მონოკლონურ ანტისხეულებს ჰქონდათ შეზღუდული ზემოქმედება შედეგების უმეტესობაზე არაჰოსპიტალიზირებულ პაციენტებში, მტკიცებულებათა ხარისხი მერყეობს ძალიან დაბალიდან ზომიერამდე, უმეტესი შედეგებისთვის. მონოკლონური ანტისხეულები ამცირებდნენ ჰოსპიტალიზაციას, მაგრამ არ ვლინდებოდა ეფექტი სიკვდილობაზე.[682]
ანტიმიკრობული საშუალებები
მეორეულ ბაქტერიულ ინფექციაზე კლინიკური ეჭვის შემთხვევაში განიხილეთ ემპირიული ანტიმიკრობული მკურნალობის დაწყება საშუალო სიმძიმის დაავადების მქონე პირებში.[85][397][644]
რაც შეიძლება მალე დაიწყეთ მკურნალობა და დაიცავით რეჟიმის არჩევის ადგილობრივი გაიდლაინები.
არ გამოიყენოთ ანტიბიოტიკი მეორადი ბაქტერიული პნევმონიის პროფილაქტიკისთვის.
ურჩიეთ პაციენტებს დაუყოვნებლივ მოითხოვონ სამედიცინო დახმარება, თუ სიმპტომები არ მსუბუქდება ან უარესდება სწრაფად ან მნიშვნელოვნად.[397]
ხელახალი შეფასების დროს გადახედეთ, აქვს თუ არა პაციენტს დაავადების უფრო მძიმე ფორმის ნიშნები და სიმპტომები გამოხატული. ასევე განიხილეთ მისი მიმართვა ჰოსპიტალში, საზოგადოებრივ პირობებში სხვა მწვავე დახმარების სერვისებში ან პალიატიური მკურნალობის სამსახურებში.
მონიტორინგი
ყურადღებით დააკვირდით პაციენტებს (განსაკუთრებით მათ, ვისაც აქვს მძიმე დაავადების რისკ-ფაქტორები) დაავადების პროგრესირების ნიშნებსა და სიმპტომებზე. კონსულტაცია გაუწიეთ პაციენტებს გაუარესების ნიშნებისა და სიმპტომების ან გართულებების შესახებ, რომლებიც საჭიროებენ სასწრაფო დახმარებას (მაგ., სუნთქვის გაძნელება, გულმკერდის ტკივილი).[85][644]
პულსოქსიმეტრია და მონიტორინგი სახლში რეკომენდებულია სიმპტომურ პაციენტებში, რომელთაც აქვთ მძიმე დაავადების რისკფაქტორები და არ არიან ჰოსპიტალიზებული. საჭიროა პაციენტების განათლება და შესაბამისი მეთვალყურეობა.[85]
თუ პაციენტის მართვა ჰოსპიტალში მიმდინარეობს, დააკვირდით კლინიკური დამძიმების ნიშნებს ადრეული გაფრთხილების ქულების გამოყენებით (ადრეული გაფრთხილების ეროვნული ქულა 2 [NEWS2]). დაუყოვნებლივ დაიწყეთ დამხმარე მოვლის ჩარევების გამოყენება.[85]
სისტემური მიმოხილვის და მეტა-ანალიზის თანახმად, NEWS2 ქულას აქვს საშუალო ხარისხის სენსიტიურობა და სპეციფიკურობა COVID-19 პაციენტების დამძიმების საპროგნოზოდ. ქულამ აჩვენა კარგი გარჩევადობა ინტენსიური დახმარების საჭიროების, რესპირატორული მხარდაჭერის საჭიროების და ინტენსიურ განყოფილებაში მოთავსების რისკის განსაზღვრისთვის.[470]
კორტიკოსტეროიდები
გაიდლაინები არ გირჩევთ სისტემურ კორტიკოსტეროიდებს არამძიმე დაავადების მქონე პაციენტებში, გარდა იმ შემთხვევისა, როდესაც ამის სხვა სამედიცინო ჩვენება არსებობს, რადგან შეიძლება იმატოს სიკვდილობის რისკმა.[397][398][644]
ანტითრომბოციტული თერაპია
გაიდლაინებით რეკომენდებული არ არის ანტიკოაგულანტების და ანტითრომბოციტული თერაპიის გამოყენება თრომბოემბოლიის ან არტერიული თრომბოზის პროფილაქტიკისთვის არაჰოსპიტალიზირებულ პაციენტებში ვენური თრომბოემბოლიის მტკიცებულების გარეშე, თუ პაციენტს არ აქვს თერაპიის სხვა ჩვენებები ან არ მონაწილეობს კლინიკურ კვლევაში.[644][683]
კოქრეინის მიმოხილვამ დაადგინა, რომ პროფილაქტიკური ანტიკოაგულაცია იწვევს მხოლოდ მცირე განსხვავებას ჰოსპიტალიზაციის აუცილებლობაში, დიდი სისხლდენის რისკში, ღრმა ვენების თრომბოზის რისკში, ყველა მიზეზის გამო სიკვდილობის რისკში ან გვერდითი მოვლენების გამოვლენაში პლაცებოსთან ან არაჰოსპიტალიზაციასთან შედარებით (დაბალიდან ზომიერამდე სიზუსტის მტკიცებულება), მაგრამ შეიძლება შეამციროს ფილტვის ემბოლიის და ვენური თრომბოემბოლიის სიხშირე.[684] მსუბუქი დაავადების მქონე ადამიანებში ანტითრომბოციტულმა საშუალებებმა შეიძლება გამოიწვიოს მცირე განსხვავება 45-დღიან სიკვდილობასა და სერიოზულ გვერდით მოვლენებში, მაგრამ შეიძლება ოდნავ შეამციროს თრომბოზული მოვლენების სიხშირე (დაბალი სიზუსტის მტკიცებულება).[685]
ყველაზე მაღალი რისკის მქონე კლინიკური ჯგუფები
დიდი ბრიტანეთის საკონსულტაციო ჯგუფმა შექმნა მდგომარეობების და კოჰორტების სია, რომლებიც იმყოფებიან საზოგადოებაში COVID-19-ით გამოწვეული მძიმე დაავადების ყველაზე მაღალი რისკის ქვეშ და, შესაბამისად, ისარგებლებენ ახალი სამკურნალო საშუალებებით (მაგ., ანტივირუსული საშუალებები, მონოკლონური ანტისხეულები). ეს სია შეიძლება გამოყენებული იყოს ზრდასრულებში ამ მკურნალობის გათვალისწინებისას და მოიცავს შემდეგ მდგომარეობებს: დაუნის სინდრომი და სხვა გენეტიკური დარღვევები; მყარი ორგანოების სიმსივნეები; ჰემატოლოგიური დაავადებები და ჰემატოლოგიური ღეროვანი უჯრედების გადანერგვის მიმღებები; თირკმელების და ღვიძლის დაავადებები; მყარი ორგანოს გადანერგვის მიმღებები; იმუნური შუამავლობით მიმდინარე ანთებითი დარღვევები; რესპირატორული დაავადებები; იმუნური დეფიციტი; აივ/შიდსი; და იშვიათი ნევროლოგიური და მძიმე კომპლექსური სიცოცხლისთვის საშიში ნერვული შესაძლებლობების შემზღუდავი დაავადებები.[686] განმარტებები შეიძლება განსხვავდებოდეს სხვა სახელმძღვანელოში.
მძიმე დაავადების საეჭვო ან დადასტურებული შემთხვევის მქონე პაციენტები არიან კლინიკური მდგომარეობის სწრაფი გაუარესების რისკის ქვეშ.[85] დაავადების სიმძიმის განმარტებებისთვის იხ კრიტერიუმები.
პაციენტის მკურნალობის ადგილი
პაციენტების მართვა უნდა მიმდინარეობდეს ჯანმრთელობის შესაბამის დაწესებულებაში, სპეციალისტთა ჯგუფის ხელმძღვანელობით.[85]
საავადმყოფოში ყოფნის სავარაუდო ხანგრძლივობა იყო 10 დღეზე მეტი (საშუალოდ 15 დღე). თუმცა, ხანგრძლივობა დამოკიდებულია სხვადასხვა ფაქტორებზე, მათ შორის ასაკზე, ქვეყანაზე/რეგიონზე და ხელმისაწვდომ რესურსებზე.[687]
მოწყვლადობის შეფასება
გამოიყენეთ კლინიკური მოწყვლადობის შკალა (CFS) ჯანმრთელობის საწყისი სტატუსის შესაფასებლად, მკურნალობის პროგნოზის და მოლოდინის განსაზღვრის მიზნით და პაციენტის ინდივიდუალური შემთხვევის განხილვისას. Clinical Frailty Scale Opens in new window არ გამოიყენოთ კლინიკური მოწყვლადობის შკალა ახალგაზრდა აპციენტებში ან სტაბილური, ხანგრძლივი შეზღუდული შესაძლებლობების (მაგ. ცერებრული დამბლა), სწავლის შეზღუდული შესაძლებლობების ან აუტიზმის მქონე პაციენტებში. ინდივიდუალურად აწარმოეთ მოწყვლადობის შეფასება პაციენტთა ამ ჯგუფში, კლინიკური შეფასების და ალტერნატიული ქულათა სისტემების გამოყენებით.[397]
COVID-19-ის კონტექსტში მოწყვლადობის კლინიკური შკალის გამოყენების მტკიცებულებები ვითარდება, მიუხედავად იმისა, რომ პრაქტიკაში მისი გამოყენების გამოცდილება მწირია.[688]
4-9 ქულის მქონე პაციენტებში სიკვდილობა მნიშვნელოვნად უფრო მაღალი იყო, ვიდრე პაციენტებში, რომელთა ქულა შეადგენდა 1-3-ს, ერთი სისტემური მიმოხილვის და მეტაანალიზის თანახმად.[689] ქულის ყოველი 1-ქულიანი ზრდა დაკავშირებული იყო სიკვდილობის 12%-ით მატებასთან.[690] თუმცა, ერთმა სისტემურმა მიმოხილვამ და მეტა-ანალიზმა აჩვენა, რომ არ იყო განსხვავება სუსტი და არასუსტი ჯანმრთელობის მქონე პაციენტებს შორის მოკლევადიანი სიკვდილობის თვალსაზრისით.[691]
საჭიროა მოწყვლადობისა და მისი შედეგების უფრო ნიუანსური გამოკვლევა. ხანდაზმული პირების პროგნოზის განსაზღვრის დროს ამაზე ზედმეტად დიდი აქცენტი არ უნდა გაკეთდეს.[692]
ჟანგბადი
დაიწყეთ დამატებითი ჟანგბადის თერაპია დაუყოვნებლივ, თუ პაციენტს (ნებისმიერს) განუვითარდება გადაუდებელი მდგომარეობის ნიშნები (ე.ი. სუნთქვის ობსტრუქცია ან გაქრობა, მძიმე რესპირატორული დისტრესი, ცენტრალური ციანოზი, შოკი, კომა და/ან კონვულსიები) ან ამ მისი SpO₂ <90%, თუნდაც არ ვლინდებოდეს ზემოთ ხსენებული ნიშნები.[85][644]
არ არსებობს მტკიცებულება ჟანგბადით თერაპიის სარგებლის შესახებ COVID-19-ის დროს ჰიპოქსიის არმქონე პაციენტებში.[693]
იმ ზრდასრულებისა და ბავშვების რეანიმაციის დროს, რომლებსაც აღენიშნებათ გადაუდებელი მდგომარეობების ნიშნები და საჭიროებენ სასუნთქი გზების გადაუდებელ მართვასა და ოქსიგენოთერაპიას, სამიზნე მაჩვენებლად აიღეთ SpO₂ ≥94%. როცა პაციენტი დასტაბილურდება, სამიზნე SpO₂ არის >90% ბავშვებში და არაორსულ მოზრდილებში და 92% - 95% ორსულებში. მცირეწლოვან ბავშვებში უპირატესია ოქსიგენაციის ნაზალური მეთოდები.[85]
ზოგიერთი გაიდლაინის თანახმად, SpO₂ არ უნდა იყოს 96%-ზე მეტი.[694]
ზოგიერთ ცენტრში იყენებენ განსხვავებულ სამიზნეებს, რათა ჰოსპიტალში მოხდეს ჟანგბადის ნაკადის პრიორიტეტიზაცია ყველაზე მძიმე პაციენტებისთვის.
განიხილეთ პოზიციონირების ტექნიკები (მაგ. მაღალი ასისტირებული ჯდომი) სასუთქი გზების გაწმენდის მართვა, რათა გაუმჯობესდეს ოქსიგენაცია და დავეხმაროთ პაციენტს სეკრეციების მოცილებაში. განიხილეთ ღვიძილის პერიოდში მუცელზე დაწოლა (დღეში 8-12 საათი, ინტერვალებით) თუ პაციენტი მძიმედაა და საჭიროებს დამატებით ჟანგბადს.[85][644]
ფხიზლად, მუცელზე პოზიციონირება ამცირებს ენდოტრაქეალური ინტუბაციის რისკს, ჩვეულებრივ მკურნალობასთან შედარებით. თუმცა, პოზიციონირებამ მნიშვნელოვნად ვერ შეამცირა სიკვდილობა, ვენტილატორის გარეშე დღეები, ინტენსიური თერაპიის განყოფილებაში ან საავადმყოფოში ყოფნის ხანგრძლივობა ან ჟანგბადის მოდალობის ესკალაცია. გვერდითი მოვლენები იშვიათი იყო.[695]
აწარმოეთ პაციენტების მჭიდრო მონიტორინგი პროგსრესირებადი მწვავე ჰიპოქსემიური რესპირატორული უკმარისობის ნიშნებზე. სტანდარტული ოქსიგენოთერაპიის მიუხედავად თუ პაციენტის მდგომარეობა კვლავ უარესდება, საჭიროა ჟანგბადით/სასუნთქი აპარატით კომპლექსური დახმარება.[85][644]
ჯანმრთელობის მსოფლიო ორგანიზაცია რეკომენდაციას უწევს მაღალი ნაკადის ნაზალურ ჟანგბადს, სასუნთქ გზებში მუდმივ დადებით წნევას [CPAP] ან არაინვაზიურ ვენტილაციას (ჩაფხუტი ან სახის ნიღბის ინტერფეისი) და არა სტანდარტულ ოქსიგენოთერაპიას, ჰოსპიტალიზებულ მძიმე დაავადების და მწვავე ჰიპოქსემიური რესპირატორული უკმარისობის მქონე პაციენტებში, რომლებსაც არ სჭირდებათ გადაუდებელი ინტუბაცია. არჩევანი დამოკიდებულია ისეთ ფაქტორებზე, როგორიცაა მოწყობილობების ხელმისაწვდომობა და ჟანგბადის მიწოდება, პირადი კომფორტი და გამოცდილება და პაციენტის კონკრეტული მოსაზრებები (მაგ., კლაუსტროფობია სასუნთქ გზებში მუდმივი დადებითი წნევის დროს ან არაინვაზიური ვენტილაციისას, ცხვირის დისკომფორტი მაღალი ნაკადის ნაზალური ჟანგბადის მიღებისას).[85]
სიმპტომური მართვა და დამხმარე მოვლა
სითხეები და ელექტროლიტები: სიფრთხილით გამოიყენეთ სითხეები ზრდასრულების და ბავშვების მართვის დროს, როდესაც არ გვაქვს ქსოვილების ჰიპოპერფუზია ან რეაგირება სითხეზე, ვინაიდან სითხეებით აგრესიულმა რეანიმაციამ შესაძლოა გააუარესოს ოქსიგენაციის დონე.[85] გამოასწორეთ ნებისმიერი ელექტროლიტური თუ მეტაბოლური დარღვევა, როგორიცაა ჰიპერგლიკემია ან მეტაბოლური აციდოზი, ადგილობრივი პროტოკოლების მიხედვით.[696]
ცხელება და ტკივილი: რეკომენდებულია პარაცეტამოლი ან იბუპროფენი.[85][397] იბუპროფენი უნდა მიიღოთ ყველაზე დაბალი ეფექტური დოზით, რაც შეიძლება მცირე ხნით, სიმპტომების საკონტროლოდ.
ხველა: ურჩიეთ პაციენტებს მოერიდონ ზურგზე წოლას, რადგან ეს ხველას არაეფექტურს ხდის და დაიცავით ადგილობრივი გაიდლაინები მწვავე ხველის სამკურნალოდ.[397]
სუნთქვის უკმარისობის მართვა: შეინარჩუნეთ ოთახი გრილ ტემპერატურაზე, წაახალისეთ რელაქსაცია, სუნთქვის ტექნიკები და შეაცვლევინეთ პაციენტს სხეულის პოზიციები. აღმოაჩინეთ და უმკურნალეთ სუნთქვის უკმარისობის ნებისმიერ შექცევად მიზეზს (მაგ., ფილტვის შეშუპება, ფილტვის ემბოლია, ფქოდი, ასთმა).[397]
შფოთვა, დელირიუმი, აჟიტირება: დაადგინეთ და უმკურნალეთ ფონურ, შექცევად მიზეზებს (მაგ. დაამშვიდეთ პაციენტი, უმკურნალეთ ჰიპოქსიას, შეასწორეთ მეტაბოლური ან ენდოკრინული პათოლოგიები, უმკურნალეთ კოინფექციებს, მინიმუმამდე დაიყვანეთ იმ მედიკამენტების მოხმარება, რომლებიც შეიძლება იწვევდნენ დელირიუმს, უმკურნალეთ ნარკოტიკების მოხსნის სინდრომს, შეინარჩუნეთ ძილის ნორმალური ციკლი, უმკურნალეთ ტკივილს ან სუნთქვის უკმარისობას).[85][397]
პირის ღრუს მოვლა: არის პაციენტის ზოგადი მკურნალობის მნიშვნელოვანი ნაწილი ჰოსპიტალიზებულ პაციენტებში, რომლებიც იმყოფებიან ან არ იმყოფებიან ვენტილაციის ქვეშ და პირებში, რომლებიც იტარებენ ეტაპობრივ ან სიცოცხლის ბოლო პერიოდის მკურნალობას.[698]
ყველა პაციენტს ესაჭიროება ფსიქიკური და ფსიქოსოციალური მხარდაჭერა. შესაბამისად მართეთ უძილობის ან დეპრესიის სიმპტომები.[85]
ვენური თრომბოემბოლიის პროფილაქტიკა
შეაფასეთ სისხლდენის რისკი: სისხლდენის რისკი შეაფასეთ ჰოსპიტალიზაციიდან რაც შეიძლება მალე, ან პირველი კონსულტაციის დროს, შეფასების შესაბამისი ინსტრუმენტის გამოყენებით.[397]
თუ პაციენტი უკვე ღებულობს ანტიკოაგულაციას სხვა ძირითადი მდგომარეობის გამო, გააგრძელეთ ანტიკოაგულანტის მიმდინარე სამკურნალო დოზა, გარდა იმ შემთხვევებისა, როდესაც უკუნაჩვენებია ან არ შეიცვლება კლინიკური გარემოებები (მაგ., ვითარდება სისხლდენა ან იზრდება სისხლდენის რისკი).[397][644][683] განიხილეთ დაბალმოლეკულურ ჰეპარინზე გადასვლა, თუ პაციენტის მდგომარეობა უარესდება (თუ ის უკვე არ იღებს დაბალმოლეკულურ ჰეპარინს).[397]
სისტემურმა მიმოხილვამ და მეტა-ანალიზმა აჩვენა, რომ პერორალური ანტიკოაგულაციის გამოყენება საავადმყოფოში მიღებამდე არ იყო დაკავშირებული ინტენსიური თერაპიის განყოფილებაში მოხვედრის და სიკვდილობის შემცირებულ რისკთან. თუმცა, მიმოხილვამ აჩვენა, რომ საჭიროა შემდგომი გამოკვლევები.[699]
დაიწყეთ ღრმა ვენების თრომბოზის პროფილაქტიკა: დაიწყეთ პროფილაქტიკა ყველა ჰოსპიტალიზებულ პაციენტში, თუ არ არსებობს უკუჩვენებები.[85][397][644][683] აშშ-ის გაიდლაინები რეკომენდაციას უწევს პროფილაქტიკური ანტიკოაგულაციის გამოყენებას ≥12 წელზე უფროსი ასაკის ბავშვებისთვის, უკუჩვენების არარსებობის შემთხვევაში.[644] დაიწყეთ რაც შეიძლება მალე (მიღებიდან 14 საათის განმავლობაში).[397]
კოქრეინის მიმოხილვის თანახმად, ანტიკოაგულანტებმა შეიძლება შეამციროს ნებისმიერი მიზეზით სიკვდილობა ანტიკოაგულანტების მიუღებლობასთან შედარებით, მაგრამ აღნიშნულის გამამყარებელი მტკიცებულებები ძალიან დაბალი სიზუსტისაა.[700]
სისტემური მიმოხილვისა და მეტა-ანალიზის შედეგად დადგინდა, რომ სიკვდილობის ჯამური შანსები ანტიკოაგულანტების მიღების სტატუსის განურჩევლად ჰოსპიტალიზებულ პაციენტებს შორის მსგავსი იყო, მაგრამ სტანდარტული პროფილაქტიკური დოზების ჯგუფში სიკვდილობა უფრო დაბალი აღმოჩნდა. პროფილაქტიკური დოზით ანტიკოაგულაცია მნიშვნელოვნად ამცირებდა ჰოსპიტალში გარდაცვალების შანსებს (17%-ით), შედარებით ანტიკოაგულაციის გარეშე მიმდინარეობისას.[701]
ანტიკოაგულანტის არჩევა: დაბალმოლეკულური ჰეპარინი, არაფრაქციული ჰეპარინი ან ფონდაპარინუქსი რეკომენდებულია თრომბოპროფილაქტიკის სახით. დაბალმოლეკულური ჰეპარინი ითვლება არაფრაქციულ ჰეპარინსა და ფონდაპარინუქსზე უპირატესად, თუ უკუნაჩვენები არ არის.[85][397][644] ფონდაპარინუქსი რეკომენდებული ვარიანტია პაციენტებში, რომელთაც ანამნეზში აღენიშნებათ ჰეპარინით ინდუცირებული თრომბოციტოპენია.[702]
მეტა-ანალიზმა აჩვენა, რომ დაბალმოლეკულური ჰეპარინი დაკავშირებულია ინტენსიური თერაპიის განყოფილებაში მოხვედრის, მექანიკური ვენტილაციის, საავადმყოფოში ყოფნის და სიკვდილობის რისკის შემცირებასთან, შედარებით არაფრაქციულ ჰეპარინთან ჰოსპიტალიზირებულ პაციენტებში, და არ ფიქსირდებოდა განსხვავება სისხლდენის სიხშირეში.[703]
პერორალური ანტიკოაგულანტები (პირდაპირი მოქმედების პერორალური ანტიკოაგულანტების ჩათვლით) ზოგადად არ არის რეკომენდებული, გარდა კლინიკური კვლევის კონტექსტში.[644][683]
მექანიკური თრომბოპროფილაქტიკა (მაგ. ხანგამოშვებითი პნევმატური კომპრესიის მოწყობილობა) რეკომენდებულია თუ ანტიკოაგულანტები უკუნაჩვენებია ან არ არის ხელმისაწვდომი.[702]
გაიარეთ კონსულტაცია სპეციალისტთან ანტიკოაგულანტის არჩევისა და დოზის შესახებ სპეციალურ პაციენტთა პოპულაციაში (მაგ. ბავშვები, ორსული და მეძუძური ქალები, ღვიძლის ან თირკმელების უკმარისობა, აქტიური კიბო).
ანტიკოაგულანტის დოზა: სტანდარტული პროფილაქტიკური დოზები, როგორც წესი, რეკომენდებულია შუალედურ ან თერაპიულ დოზებთან შედარებით პაციენტებში, რომლებსაც არ აქვთ მაღალი დოზით ანტიკოაგულაციის ჩვენება.[85][683] თუმცა, რეკომენდაცია ცვალებადია და საჭიროა ადგილობრივი მითითებების დაცვა.
ბრიტანეთის ჯანდაცვის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტი რეკომენდაციას უწევს დაბალი მოლეკულური წონის ჰეპარინის პროფილაქტიკურ დოზებს. თუმცა, ის ასევე იძლევა პირობით რეკომენდაციას, განიხილონ დაბალი მოლეკულური წონის ჰეპარინის სამკურნალო დოზები მათთვის, ვინც შეიძლება მიიღოს სარგებელი. გადაწყვეტილება გულდასმით უნდა იყოს წინასწარ განხილული, ხოლო დოზის ყველაზე შესაფერისი რეჟიმი ნახელმძღვანელები უნდა იყოს სისხლდენის რისკის, კლინიკური განსჯის და ადგილობრივი პროტოკოლების მიხედვით. მათთვის, ვისაც არ სჭირდება დამატებითი ჟანგბადი, გამოიყენება ვნეური თრომბოემბოლიის პროფილაქტიკის სტანდარტული გაიდლაინები.[397]
აშშ-ში, ჯანმრთელობის ეროვნული ინსტიტუტის გაიდლაინების პანელი რეკომენდაციას უწევს ჰეპარინის თერაპიულ დოზებს პაციენტებისთვის, რომლებსაც აქვთ D-დიმერის დონე ნორმის ზედა ზღვარზე ზემოთ, ესაჭიროებათ დაბალი ნაკადის ჟანგბადი და არ აქვთ მომატებული სისხლდენის რისკი (თუ არ გვაქვს უკუჩვენება). პანელი რეკომენდაციას უწევს ჰეპარინის სტანდარტული პროფილაქტიკური დოზის გამოყენებას იმ პაციენტებისთვის, რომლებსაც არ ეძლევათ თერაპიული დოზა, თუ უკუჩვენება არ არსებობს.[644]
Cochrane-ის მიმოხილვამ დაადგინა, დაბალი დოზების რეჟიმებთან შედარებით, უფრო მაღალი დოზების რეჟიმები იწვევდა მცირე განსხვავებას ნებისმიერი მიზეზით სიკვდილობის კუთხით ჰოსპიტალიზებულ პაციენტებში; თუმცა, უფრო მაღალი დოზების რეჟიმები დაკავშირებული იყო მცირე სისხლდენის გაზრდილ რისკთან 30 დღემდე (მაღალი სიზუსტის მტკიცებულება). უფრო მაღალი დოზების ანტიკოაგულანტები, სავარაუდოდ, ამცირებენ ფილტვის ემბოლიის რისკს და მცირედ ზრდიან მნიშვნელოვანი სისხლდენის ალბათობას 30 დღის ფარგლებში, დაბალი დოზების რეჟიმებთან შედარებით (ზომიერი სიზუსტის მტკიცებულება). უფრო მაღალი დოზების ანტიკოაგულანტებმა, შედარებით დაბალი დოზების რეჟიმებთან შედარებით, შეიძლება გამოიწვიოს მცირე ან არ გამოიწვიოს განსხვავება ღრმა ვენების თრომბოზის, ინსულტის, კიდურებზე სერიოზული გვერდითი მოვლენების, მიოკარდიუმის ინფარქტის, წინაგულების ფიბრილაციის ან თრომბოციტოპენიის კუთხით 30 დღემდე პერიოდში (დაბალი სიზუსტის მტკიცებულება).[700]
მკურნალობის ხანგრძლივობა: ანტიკოაგულაცია ჩვეულებრივ გრძელდება საავადმყოფოდან გაწერამდე. გაწერის შემდეგ თრომბოემბოლიის რუტინული პროფილაქტიკა, ძირითადად, რეკომენდებული არ არის, გარდა მაღალი რისკის მქონე პაციენტებისა, კლინიკური კვლევის კონტექსტისა ან თუ არსებობს ვენური თრომბოემბოლიის პროფილაქტიკის სხვა ჩვენება.[85][644][683] თუმცა, დიდ ბრიტანეთში ჯანდაცვის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტი რეკომენდაციას უწევს მკურნალობას მინიმუმ 7 დღის განმავლობაში, მათ შორის გაწერის შემდეგ, თუ გამოიყენება ჰეპარინის სტანდარტული პროფილაქტიკური დოზები.[397] ჰეპარინის თერაპიული დოზების გამოყენების შემთხვევაში, მკურნალობის რეკომენდებული ხანგრძლივობაა 14 დღე ან საავადმყოფოდან გაწერამდე (ან ინტენსიური თერაპიის განყოფილებაში გადაყვანამდე), რომელიც უფრო ადრე მოხდება.[397][644] პერორალური რივაროქსაბანი შეიძლება გამოიყენოთ გამოწერის შემდგომი ღრმა ვენების თრომბოზის პროფილაქტიკისთვის.[683]
სისტემურმა მიმოხილვამ და მეტაანალიზმა აჩვენა, რომ გახანგრძლივებული თრომბოპროფილაქტიკა (პირდაპირი პერორალური ანტიკოაგულანტით ან დაბალი მოლეკულური წონის ჰეპარინით პროფილაქტიკური დოზებით) <35 დღის განმავლობაში გამოყენებისას მნიშვნელოვნად იყო დაკავშირებული თრომბოზის შემცირებულ რისკთან და ყველა მიზეზით სიკვდილობასთან გაწერის შემდეგ პაციენტებში. რომლებიც იმყოფებოდნენ თრომბოემბოლიის მაღალი რისკის ქვეშ, დიდი სისხლდენის რისკის გაზრდის გარეშე.[704]
მონიტორინგი: აწარმოეთ პაციენტების მონიტორინგი თრომბოემბოლიის ნიშნებზე და სიმპტომებზე, ხოლო კლინიკური ეჭვის გაჩენის შემთხვევაში მიჰყევით შესაბამის დიაგნოსტიკურ და მართვის გზებს.[85] იხ. გართულებები.
თუ პაციენტის კლინიკური მდგომარეობა შეიცვლება, ვენური თრომბოემბოლიის რისკი, ხელახლა შეაფასეთ სისხლდენის რისკი და გადახედეთ ვენური თრომბოემბოლიის პროფილაქტიკის მიმდინარეობას.[397]
თრომბოპროფილაქტიკის დროს კლინიკური პარამეტრების მონიტორინგი დამოკიდებულია ანტიკოაგულანტსა და გამოყენებულ დოზაზე. დამატებითი ინფორმაციისთვის გაეცანით ადგილობრივ პროტოკოლებს.
ანტიმიკრობული საშუალებები
მეორეულ ბაქტერიულ ინფექციაზე კლინიკური ეჭვის შემთხვევაში განიხილეთ ემპირიული ანტიმიკრობული მკურნალობის დაწყება. მკურნალობა დაიწყეთ პირველადი შეფასებიდან 1 საათის ფარგლებში, თუ საეჭვოა სეფსისი ან პაციენტი აკმაყოფილებს მაღალი რისკის კრიტერიუმებს; ან მკურნალობა შეგვიძლია დავიწყოთ მეორეული ბაქტერიული პნევმონიის დიაგნოზის დადგენიდან 4 საათის ფარგლებში; არ დაელოდოთ მიკრობიოლოგიური ანალიზის შედეგებს. რეჟიმი უნდა ეფუძნებოდეს კლინიკურ დიაგნოზს (მაგ. საზოგადოებაში შეძენილი პნევმონია, ჰოსპიტალური პნევმონია, სეფსისი), ადგილობრივ ეპიდემიოლოგიურ და მგრძნობელობის მონაცემებს, ასევე მკურნალობის ადგილობრივ გალიდლაინებს.[85][397][644]
თუ შესაძლო გამომწვევი მიზეზი არის SARS-CoV-2, სხვა ვირუსი ან სოკოვანი ინფექცია, ნუ შესთავაზებთ პაციენტს ანტიბიოტიკებს პნევმონიის პრევენციის ან მკურნალობისთვის.[397] გაიდლაინების თანახმად არ არის რეკომენდებული ემპირიული ფართო სპექტრის ანტიბიოტიკების გამოყენება საეჭვო ან დადასტურებული ბაქტერიული ინფექციის არარსებობის პირობებში.[644]
გაითვალისწინეთ სპეციალისტთან კონსულტაცია, პაციენტებისთვის: იმუნოკომპრომისული მდგომარეობით; რომელთაც აღენიშნებათ რეზისტენტული მიკროორგანიზმებით ინფიცირების ანამნეზი; რომელთაც აღენიშნებათ ფილტვის დაავადების განმეორებითი გამწვავებები; რომლებიც არიან ორსულად; ან რომელთაც უტარდებათ კომპლექსური რესპირაციული ან ორგანოების მხარდაჭერა.[397]
მიმართეთ სპეციალისტს რჩევისთვის, თუ არსებობს ეჭვი მულტირეზისტენტული ბაქტერიით ინფქეციაზე და პაციენტს შესაძლოა სჭირდებდოეს სხვა ტიპის ანტიბიოტიკი ან იმ შემთხვევაში, თუ არსებობს ინფექციის კლინიკური ან მიკრობიოლოგიური თვალსაჩინოება, თუმცა პაციენტის მდგომარეობა არ უმჯობესდებე მოლოდინისამებრ ანტიბიოტიკოთერაპიის დაწყებიდან 48-72 საათის ფარგლებში.
ყოველდღიურად შეაფასეთ ხელახლა ანტიბიოტიკების გამოყენება. შეამცირეთ ემპირიული თერაპია მიკრობიოლოგიური ანალიზის შედეგებსა და კლინიკურ მსჯელობაზე დაყრდნობით. რეგულარულად გადახედეთ მკურნალობის ინტრავენურიდან პერორალურ ფორმაზე გადასვლის შესაძლებლობას. მკურნალობის ხანგრძლივობა რაც შეიძლება მოკლე უნდა იყოს (მაგ. 5-დან 7 დღემდე). უნდა არსებობდეს ანტიბიოტიკების მართვის პროგრამები.[85]
მეტა-ანალიზის თანახმად, COVID-19 მქონე პაციენტებში ანტიბიოტიკების დანიშვნის პრევალენტობა იყო 75%, რაც ბევრად მაღალია, ვიდრე ბაქტერიული კოინფექციის რისკი. შესაბამისად, ანტიბიოტიკის არასაჭირო გამოყენება სავარაუდოდ ხშირად ხდება ამ პაციენტებში.[705]
ადგილობრივი პროტოკოლების შესაბამისად უმკურნალეთ ლაბორატორიულად დადასტურებულ კოინფექციებს (მაგ. მალარია, ტუბერკულოზი, გრიპი).[85]
კორტიკოსტეროიდები
ჯანმრთელობის მსოფლიო ორგანიზაცია მხარს უჭერს სისტემური კორტიკოსტეროიდების გამოყენებას (დაბალი დოზით ინტრავენურად ან პერორალური დექსამეტაზონი ან ჰიდროკორტიზონი) 7-10 დღით მძიმე დაავადების მქონე ზრდასრულებში.[398][652][653]
ეს რეკომენდაცია ეფუძნება საშუალო ხარისხის მტკიცებულებებს, რომლის მიხედვითაც სისტემური კორტიკოსტეროიდები სავარაუდოდ ამცირებს 28-დღიან სიკვდილობას მძიმე დაავადების მქონე პაციენტებში. დექსამეტაზონის და ჰიდროკორტიზონის პირდაპირი შედარების მტკიცებულებები არ არსებობს. მკურნალობის ზიანი ამ კონტექსტში სავარაუდოდ მცირეა. უცნობია, შეიძლება თუ არა ამ რეკომენდაციის გამოყენება იმუნოკომპრომისულ ბავშვებში.
დიდ ბრიტანეთში, ჯანდაცვის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტი რეკომენდაციას უწევს დექსამეტაზონს (ან ალტერნატივას, მაგალითად, ჰიდროკორტიზონს ან პრედნიზოლონს, როდესაც დექსამეტაზონის გამოყენება შეუძლებელია ან მიუწვდომელია) 10 დღემდე პერიოდით (გარდა შემთხვევებისა, როცა არსებობს ნაადრევი შეწყვეტის ჩვენება) იმ ადამიანებისთვის, ვისაც დამატებითი ჟანგბადი სჭირდება ჟანგბადის სატურაციის სამიზნე დონის დასაკმაყოფილებლად ან თუ ვლინდება ჰიპოქსიის დონე, რომელსაც სჭირდება დამატებითი ჟანგბადი, მაგრამ ხელმიუწვდომელია ან ამტანობა დაბალია.[397]
აშშ-ში ჯანმრთელობის ეროვნული ინსტიტუტის გაიდლაინების პანელი და ამერიკის ინფექციურ დაავადებათა საზოგადოება რეკომენდაციას უწევენ დექსამეტაზონს (ან ალტერნატიულ კორტიკოსტეროიდს, თუ დექსამეტაზონი არ არის ხელმისაწვდომი) 10 დღემდე ან საავადმყოფოდან გაწერამდე ჰოსპიტალიზებულ მოზრდილებში, რომლებსაც სჭირდებათ დამატებითი ჟანგბადი. ის შეიძლება დაინიშნოს ცალკე ან რემდესივირთან ერთად.[465][644]
კორტიკოსტეროიდები არ არის რეკომენდებული იმ ბავშვებისთვის, რომლებსაც ესაჭიროებათ ჟანგბადის მხოლოდ დაბალი დონე (ანუ მხოლოდ ცხვირის კანულის მეშვეობით). დექსამეტაზონის გამოყენება მძიმე დაავადების სამკურნალოდ ბავშვებში, რომელთაც აქვთ მძიმე იმუნოკომპრომისული მდგომარეობა, არ არის შეფასებული და შეიძლება საზიანო იყოს, ამიტომ აღნიშნული მიდგომის გათვალისწინება საჭიროა მხოლოდ ინდივიდუალურ შემთხვევებში.
მტკიცებულება მხარს უჭერს კორტიკოსტეროიდების გამოყენებას ჰოსპიტალიზებულ პაციენტებში.
კოქრეინის მიმოხილვის თანახმად, სისტემური კორტიკოსტეროიდები სავარაუდოდ მცირედ ამცირებს ნებისმიერი მიზეზით სიკვდილობას 30 დღემდე პერიოდში, ჰოსპიტალიზებულ პაციენტებში სიმპტომური დაავადებით (საშუალო სიზუსტის მტკიცებულება), თუმცა მტკიცებულება გაურკვეველია სიკვდილობაზე ეფექტის შესახებ 120 დღის პერიოდის განმავლობაში. კორტიკოსტეროიდის ყველაზე ეფექტურ ტიპთან, დოზასთან ან ვადასთან დაკავშირებული მტკიცებულებები გაურკვეველია.[706]
მიმდინარე სისტემურმა მიმოხილვამ და ქსელურმა მეტა-ანალიზმა აჩვენა, რომ კორტიკოსტეროიდები სავარაუდოდ ამცირებენ სიკვდილობას სტანდარტულ მკურნალობასთან შედარებით.[707][708]
მტკიცებულებების თანახმად, უფრო მაღალი დოზები შეიძლება უპირატესი იყოს უფრო დაბალ დოზებთან შედარებით სიკვდილობის შესამცირებლად მძიმე ან კრიტიკული დაავადების მქონე პაციენტებში.[709] თუმცა, RECOVERY კვლევამ დაადგინა, რომ უფრო მაღალი დოზებით კორტიკოსტეროიდები მნიშვნელოვნად ზრდის სიკვდილის რისკს ჩვეულებრივ მკურნალობასთან შედარებით (რომელიც მოიცავდა დაბალი დოზით კორტიკოსტეროიდებს) ჰოსპიტალიზირებულ პაციენტებში, რომლებსაც არ ესაჭიროებოდათ ჟანგბადი ან მხოლოდ მარტივი ჟანგბადი. კვლევა აგრძელებს უფრო მაღალი დოზების შეფასებას ჰოსპიტალიზირებულ პაციენტებში, რომლებსაც ესაჭიროებათ არაინვაზიური ვენტილაცია, მექანიკური ვენტილაცია ან ექსტრაკორპორალური მემბრანული ოქსიგენაცია (ECMO).[710]
მტკიცებულებების თანახმად, მკურნალობის ხანმოკლე კურსებმა შეიძლება გააუმჯობესოს სიკვდილობის შემცირების სარგებელი ჰოსპიტალიზებულ პაციენტებში. მკურნალობის ოპტიმალური ხანგრძლივობა იყო <7 დღე ერთ მეტაანალიზში, დამატებითი გადარჩენის სარგებელი არ იყო დაფიქსირებული ≥7 დღით მკურნალობისას.[711]
საჭიროა პაციენტების მონიტორინგი არასასურველ ეფექტებზე (მაგ. ჰიპერგლიკემია, მეორეული ინფექციები, ფსიქიატრიული ეფექტები, ლატენტური ინფექციების რეაქტივაცია) და შეაფასეთ წამალთაშორისი ურთიერთქმედებები. პაციენტებმა, რომლებიც უკვე იღებენ კორტიკოსტეროიდულ მკურნალობას სხვა მდგომარეობისთვის, უნდა გააგრძელონ მკურნალობა.[644]
ანტივირუსული მედიკამენტები
ჯანმრთელობის მსოფლიო ორგანიზაცია პირობითად უწევს რეკომენდაციას ინტრავენური ანტივირუსული რემდესივირის მიღებას 5-დან 10 დღემდე მძიმე დაავადების მქონე ზრდასრულებში. ის უნდა დაიწყოს რაც შეიძლება მალე სიმპტომების გამოვლენის შემდეგ.[398][652][653]
ეს რეკომენდაცია ეფუძნება დაბალი სიზუსტის მტკიცებულებებს, რომელთა თანახმადაც რემდესივირი შესაძლოა ამცირებდეს სიკვდილობას და საშუალო სიზუსტის მტკიცებულებებს, რომელთა თანახმადაც პრეპარატი სავარაუდოდ ამცირებს მექანიკური ვენტილაციის საჭიროებას. საშუალო სიზუსტის მტკიცებულება აჩვენებს, რომ რემდესივირს, სავარაუდოდ, მცირედად ან საერთოდ არ აქვს გავლენა სიმპტომების გაუმჯობესების დროზე. ამჟამად არასაკმარისი მტკიცებულებებია ბავშვებში რეკომენდაციის გასაწევად.
დიდ ბრიტანეთში, ჯანდაცვის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტი რეკომენდაციას უწევს რემდესივირს ჰოსპიტალიზებულ, სერიოზული დაავადების მაღალი რისკის მქონე ზრდასრულებსა და ბავშვებში (ასაკი 4 კვირიდან 17 წლამდე და წონა ≥3 კგ), რომლებსაც აქვთ პნევმონია და სჭირდებათ დამატებითი ჟანგბადი, ან ვინც იწონის ≥40 კგ-ს და აქვს სერიოზული დაავადების მაღალი რისკი.[397][679]
აშშ-ში ჯანდაცვის ეროვნული ინსტიტუტის გაიდლაინების პანელი და ამერიკის ინფექციურ დაავადებათა საზოგადოება რეკომენდაციას უწევენ რემდესივირს 5 დღით ან საავადმყოფოდან გაწერამდე (რომელიც პირველი მოხდება) ჰოსპიტალიზებულ ბავშვებსა და ზრდასრულებში, რომლებსაც სჭირდებათ დამატებითი ჟანგბადი. შეიძლება გამოიყენოთ ცალკე (მაგ. პაციენტებში, რომლებსაც მინიმალური დამატებითი ჟანგბადი სჭირდებათ) ან კომბინაციაში დექსამეტაზონთან (მაგ. პაციენტებში, რომლებსაც მეტი ჟანგბადი ჭირდებათ).[465][644]
პანელი ასევე რეკომენდაციას უწევს მხოლოდ რემდესივირს 12-დან 17 წლამდე ასაკის ბავშვებში, რომლებსაც აქვთ მძიმე დაავადების რისკ-ფაქტორები, მაგრამ არ საჭიროებენ დამატებით ჟანგბადს.
მკურნალობის რეკომენდებული კურსია გრძელდება 5-10 დღეს ან საავადმყოფოდან გაწერამდე, რომელიც პირველი იქნება.[397][398][644]
მტკიცებულებები არ მიანიშნებს სარგებლის უფრო მაღალ ხარისხზე რემდესივირის 10-დღიანი კურსის გამოყენების შემდეგ 5-დღიან კურსთან შედარებით, თუმცა, მიუთითებს ზიანის რისკის ზრდაზე.[397] თუმცა, ზოგიერთი ექსპერტის რეკომენდაციაა კურსის 10 დღემდე გაგრძელება იმ პაციენტებისთვის, რომელთა კლინიკური მდგომარეობის გაუმჯობესება მკურნალობის 5-დღიანი კურსის შემდეგ არ შეინიშნება.[644]
რემდესივირის სრული კურსის დასრულებას შეიძლება არ ჰქონდეს რაიმე სარგებელი, თუ პაციენტის მდგომარეობა პროგრესირებს.[397] თუმცა, აშშ-ის გაიდლაინები გვირჩევენ მკურნალობის სრული კურსის შესრულებას, თუ პაციენტს ესაჭიროება მაღალი ნაკადის ჟანგბადი, არაინვაზიური ვენტილაცია, ხელოვნური ვენტილაცია ან ექსტრაკორპორალური მემბრანული ოქსიგენაცია.[644]
მიუხედავად გაიდლაინებისა, რომლებიც რეკომენდაციას უწევენ რემდესივირის გამოყენებას მძიმე დაავადების მქონე პაციენტებში, გამოყენების მტკიცებულებები ურთიერთსაწინააღმდეგოა.
კოქრეინის მიმოხილვამ აჩვენა, რომ რემდესივირს, სავარაუდოდ, მცირედად ან საერთოდ არ აქვს გავლენა ყველა მიზეზით სიკვდილობაზე (150 დღემდე) ზომიერი და მძიმე დაავადების მქონე ჰოსპიტალიზებულ პაციენტებში პლაცებოსთან ან ჩვეულებრივ მკურნალობასთან შედარებით (ზომიერი სიზუსტის მტკიცებულება). რემდესივირი, სავარაუდოდ, ოდნავ ზრდის კლინიკური გაუმჯობესების შანსს 28 დღემდე და ამცირებს კლინიკური გაუარესების რისკს 28 დღის განმავლობაში (ზომიერი სიზუსტის მტკიცებულება).[712]
რანდომიზებულ კონტროლირებად კვლევაში ჰოსპიტალიზებულ პაციენტებზე 1 წლიანმა დაკვირვებამ არ აჩვენა გრძელვადიანი სარგებელი (სიცოცხლის ხარისხი ან სიმპტომების შედეგები) რემდესივირისთვის, სტანდარტულ მკურნალობასთან შედარებით.[713]
პერორალური ანტივირუსული საშუალებები (ნირმატრელვირი/რიტონავირი, მოლნუპირავირი) ამჟამად არ არის რეკომენდებული მძიმე დაავადების მქონე პაციენტებში. თუმცა, არსებობს მზარდი მტკიცებულებები მათი გამოყენების მხარდასაჭერად ჰოსპიტალიზებულ პაციენტებში.[714]
ინტერლეიკინ-6-ის (IL-6) ინჰიბიტორები
ჯანმო რეკომენდაციას უწევს IL-6 ინჰიბიტორის (ტოცილიზუმაბი ან სარილუმაბი) ერთჯერად დოზას მძიმე დაავადების მქონე ზრდასრულებში. IL-6 ინჰიბიტორები შეიძლება დაინიშნოს კორტიკოსტეროიდებთან და იანუს კინაზას ინჰიბიტორებთან ერთად და უნდა დაიწყოს კორტიკოსტეროიდებთან ერთად.[398][652][653]
ეს რეკომენდაცია ეფუძნება მაღალი სანდოობის მტკიცებულებას, რომელიც აჩვენებს, რომ ინტერლეიკინ-6-ის ინჰიბიტორები ამცირებენ სიკვდილობას და მექანიკური ვენტილაციის საჭიროებას. დაბალი სანდოობის მტკიცებულების თანახმად, ინტერლეიკინ-6-ის ინჰიბიტორები ასევე შეიძლება ამცირებდნენ მექანიკური ვენტილაციის და ჰოსპიტალიზაციის ხანგრძლივობას. მძიმე გვერდითი მოვლენების რისკის შესახებ მტკიცებულება გაურკვეველია. ამ რეკომენდაციის სტატუსი ბავშვებთან მიმართებაში ამჟამად გაურკვეველია.
დიდ ბრიტანეთში ჯანმრთელობის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტი რეკომენდაციას უწევს ტოცილიზუმაბის ერთჯერად დოზას ჰოსპიტალიზებულ ზრდასრულებში, რომლებიც იღებენ სისტემურ კორტიკოსტეროიდებს და ესაჭიროებათ დამატებითი ჟანგბადი ან მექანიკური ვენტილაცია.[397][662]
აშშ-ში ჯანდაცვის ეროვნული ინსტიტუტის გაიდლაინების პანელი და ამერიკის ინფექციურ დაავადებათა საზოგადოება რეკომენდაციას უწევენ ტოცილიზუმაბის ერთჯერად დოზას ჰოსპიტალიზებულ ზრდასრულებში, რომლებიც იღებენ კორტიკოსტეროიდს და აქვთ სწრაფად მზარდი ჟანგბადის მოთხოვნილებები და სისტემური ანთება.[465][644]
მტკიცებულებები მხარს უჭერენ IL-6 ინჰიბიტორების გამოყენებას.
კოქრეინის მიმოხილვამ დაადგინა, რომ ტოცილიზუმაბმა შეამცირა ნებისმიერი მიზეზით სიკვდილობის მაჩვენებელი 28-ე დღეს (მაღალი სიზუსტის მტკიცებულება) მხოლოდ სტანდარტულ მკურნალობასთან ან პლაცებოსთან შედარებით. მტკიცებულება მიუთითებს გაურკვევლობაზე ტოცილიზუმაბის ეფექტის შესახებ სიკვდილობაზე 60 დღის შემდეგ. სარილუმაბის ამ შედეგებზე ეფექტის მტკიცებულება ძალიან არაზუსტია. ტოცილიზუმაბმა და სარილუმაბმა შესაძლოა გამოიწვიოს კლინიკური გაუმჯობესების მცირედი უპირატესობა 28-ე დღეს (მაგ., საავადმყოფოდან გაწერა ან გაუმჯობესება, რომელიც იზომება განსაზღვრული შკალებით) (ზომიერი სიზუსტის მტკიცებულება). კლინიკური გაუმჯობესების მტკიცებულება 60 დღის შემდეგ ძალიან არაზუსტია ორივე პრეპარატისთვის.[715] [
 ]
]
ცოცხალმა სისტემურმა მიმოხილვამ და ქსელურმა მეტა-ანალიზმა აჩვენა, რომ IL-6 ინჰიბიტორები (კორტიკოსტეროიდების თანხლებით) სავარაუდოდ ამცირებენ სიკვდილობას (ზომიერი სიზუსტის მტკიცებულება), შესაძლოა შეამცირონ მექანიკური ვენტილაციის საჭიროება (ზომიერი სიზუსტის მტკიცებულება) და შეიძლება შეამცირონ ჰოსპიტალიზაციის ხანგრძლივობა (ზომიერი სიზუსტის მტკიცებულება) სტანდარტულ მკურნალობასთან შედარებით.[707][708]
IL-6 ინჰიბიტორები შეიძლება არ იყოს სასარგებლო ცალკე გამოყენებისას (კორტიკოსტეროიდების გარეშე).[716]
იანუს კინაზას (JAK) ინჰიბიტორები
ჯანმო რეკომენდაციას უწევს პერორალური JAK ინჰიბიტორის (ბარიციტინიბის) მიღებას 14 დღის განმავლობაში ან საავადმყოფოდან გაწერამდე (რომელიც პირველი იქნება) მძიმე დაავადების მქონე ზრდასრულებში. ბარიციტინიბი შეიძლება დაინიშნოს კორტიკოსტეროიდებთან და IL-6 ინჰიბიტორებთან ერთად და უნდა დაიწყოს სისტემურ კორტიკოსტეროიდებთან ერთად.[398][652][653]
ეს რეკომენდაცია დაფუძნებულია მაღალი სიზუსტის მტკიცებულებებზე, რომ ბარიციტინიბი ამცირებს სიკვდილობას და საშუალო სიზუსტის მტკიცებულებაზე იმის შესახებ, რომ ბარიციტინიბი სავარაუდოდ ამცირებს მექანიკური ვენტილაციის ხანგრძლივობას და საავადმყოფოში ყოფნის ხანგრძლივობას. ამ რეკომენდაციის სტატუსი ბავშვებთან მიმართებაში ამჟამად გაურკვეველია.
ჯანმო რეკომენდაციას არ უწევს ამ კლასის სხვა მედიკამენტების გამოყენებას (ტოფაციტინიბი და ტუქსოლიტინიბი), გარდა იმ შემთხვევისა, როდესაც ბარიციტინიბი ან ინტერლეიკინ-6-ის ინჰიბიტორები არ არის ხელმისაწვდომი, რადგან ტოფაციტინიბის ან რუქსოლიტინიბის ეფექტი სიკვდილობაზე, მექანიკური ვენტილაციის აუცილებლობაზე და საავადმყოფოში ყოფნის ხანგრძლივობაზე გაურკვეველი რჩება და საჭიროა მეტი კვლევითი მტკიცებულება.
დიდ ბრიტანეთში, ჯანდაცვის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტი რეკომენდაციას უწევს ბარიციტინიბს ჰოსპიტალიზირებულ მოზრდილებში, რომლებსაც: სჭირდებათ დამატებითი ჟანგბადი და უტარდებათ ან გავლილი აქვთ კორტიკოსტეროიდების კურსი (თუ უკუნაჩვენები არ არის) და არ აქვთ ინფექციის მტკიცებულება (გარდა SARS-CoV-2-ისა) რომელიც შეიძლება გაუარესდეს ბარიციტინიბით. ასევე შეიძლება განიხილებოდეს ≥2 წელზე უფროსი ასაკის ბავშვებში იმ პირობით, რომ ისინი აკმაყოფილებენ იმავე კრიტერიუმებს.[397]
აშშ-ში ჯანდაცვის ეროვნული ინსტიტუტის გაიდლაინების პანელი და ამერიკის ინფექციურ დაავადებათა საზოგადოება რეკომენდაციას უწევენ ბარიციტინიბს ჰოსპიტალიზებულ ზრდასრულებში, რომლებიც იღებენ კორტიკოსტეროიდს და აქვთ სწრაფად მზარდი ჟანგბადის მოთხოვნილებები და სისტემური ანთება.[465][644]
მტკიცებულებები მხარს უჭერენ JAK ინჰიბიტორების გამოყენებას.
კოქრეინის ის მიმოხილვამ აჩვენა, რომ JAK ინჰიბიტორებმა სავარაუდოდ შეამცირეს ნებისმიერი მიზეზით სიკვდილობის მაჩვენებელი 28 დღემდე (ზომიერი სიზუსტის მტკიცებულება) და 60 დღემდე (მაღალი სიზუსტის მტკიცებულება). ისინი, სავარაუდოდ, მცირედად ან საერთოდ არ ცვლიან კლინიკური სტატუსის გაუმჯობესების სიჩქარეს ან გვერდითი მოვლენების სიხშირეს (ზომიერი სიზუსტის მტკიცებულება). ბარიციტინიბი იყო ყველაზე ხშირად გამოკვლეული JAK ინჰიბიტორი.[717]
განახლებადმა სისტემურმა მიმოხილვამ და ქასელურმა მეტა-ანალიზმა აჩვენა, რომ JAK ინჰიბიტორები სავარაუდოდ ამცირებენ სიკვდილობას (მაღალი სიზუსტის მტკიცებულება), ამცირებენ მექანიკური ვენტილაციის ხანგრძლივობას (მაღალი სიზუსტის მტკიცებულება) და ამცირებენ საავადმყოფოში ყოფნის ხანგრძლივობას (მაღალი სიზუსტის მტკიცებულება), სტანდარტულ მოვლასთან შედარებით.[707][708]
სხვა იმუნომოდულატორები
აშშ-ში, ჯანმრთელობის ეროვნული ინსტიტუტის გაიდლაინების პანელი რეკომენდაციას უწევს აბატაცეპტის ან ინფლიქსიმაბის ინტრავენურ ფორმებს, როგორც ბარიციტინიბის ან ტოცილიზუმაბის ალტერნატივას, კორტიკოსტეროიდთან ერთად. ამ აგენტებს უპირატესობა ენიჭებათ სხვა IL-6 ინჰიბიტორებთან (მაგ., სარილუმაბი) და JAK ინჰიბიტორებთან (მაგ., ტოფაციტინიბი) შედარებით.[644] თუმცა, სხვა გაიდლაინები ჯერ არ უწევენ რეკომენდაციას ამ აგენტებს.
მონოკლონური ანტისხეულები
მძიმე დაავადების მქონე პაციენტებში მონოკლონური ანტისხეულების შესახებ რეკომენდაციები განსხვავდება მსუბუქი და ზომიერი დაავადების მქონე პაციენტების რეკომენდაციებისგან. ძირითადი საერთაშორისო გაიდლაინები ამჟამად არ გირჩევთ მონოკლონურ ანტისხეულებს მძიმე დაავადების მქონე პაციენტებისთვის.
ჯანმრთელობის მსოფლიო ორგანიზაცია მკაცრად არ უწევს რეკომენდაციას კაზირივიმაბის/იმდევიმაბის გამოყენებას ნებისმიერი სიმძიმის დაავადების მქონე პაციენტებისთვის. სააგენტო არ იძლევა სხვა რეკომენდაციებს მძიმე დაავადების მქონე პაციენტებში სხვა მონოკლონური ანტისხეულების გამოყენების მომხრედ ან წინააღმდეგ.[398][652][653]
დიდი ბრიტანეთის ჯანდაცვის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტი არ უწევს რეკომენდაციას კაზირივიმაბი/იმდევიმაბის დანიშვნას იმ პაციენტებში, რომლებსაც დადასტურებულად ან სავარაუდოდ აქვთ ომიკრონის ვარიანტით გამოწვეული ინფექცია.[397]
აშშ-ში ჯანდაცვის ეროვნული ინსტიტუტის გაიდლაინების პანელი აცხადებს, რომ მონოკლონური ანტისხეულები ამჟამად არ არის ავტორიზებული მძიმე დაავადების მქონე ჰოსპიტალიზებულ პაციენტებში გამოსაყენებლად. თუმცა, ისინი შეიძლება ხელმისაწვდომი იყოს გაფართოებული წვდომის ფარგლებში იმ პაციენტებისთვის, რომლებიც ჰოსპიტალიზებული არიან მძიმე დაავადებით და იმუნოკომპრომისულ მდგომარეობაში არიან.[644]
ჰოსპიტალიზირებულ პაციენტებში მონოკლონური ანტისხეულების გამოყენების შესახებ მტკიცებულება გაურკვეველია.
27 რანდომიზებული კონტროლირებადი კვლევის სისტემურმა მიმოხილვამ და მეტა-ანალიზმა აჩვენა, რომ მონოკლონურ ანტისხეულებს ჰქონდათ შეზღუდული ზემოქმედება შედეგების უმეტესობაზე ჰოსპიტალიზირებულ პაციენტებში, მტკიცებულებათა ხარისხი მერყეობს ძალიან დაბალიდან ზომიერამდე, უმეტესი შედეგებისთვის. მონოკლონური ანტისხეულები ოდნავ ამცირებდნენ მექანიკური ვენტილაციის საჭიროებას და ბაქტერიემიის რისკს, მაგრამ არ ფიქსირდებოდა გავლენა სიკვდილობაზე.[682]
მონიტორინგი
აწარმოეთ პაციენტების მჭიდრო მონიტორინგი კლინიკური მდგომარეობის გაუარესების ნიშნებზე და შემჩნევის შემთხვევაში იმოქმედეთ დაუყოვნებლივ შესაბამისი დამხმარე ტიპის მოვლის ინტერვენციებით.[85]
პაციენტის გაწერა და რეაბილიტაცია
რუტინულად შეაფასეთ ხანდაზმული პაციენტები შემდეგ ფაქტორებზე: გადაადგილების უნარი, ფუნქციური ყლაპვა, კონგიტიური უნარების დაქვეითება, ფსიქიკური ჯანმრთელობის პრობლემები. ამ შეფასების საფუძველზე მიიღეთ გადაწყვეტილება, თუ რამდენად არის პაციენტი მზად გაწერისთვის და აქვს თუ არა მას რეაბილიტაციის და შემდგომი მეთვალყურეობის საჭიროებები.[85]
პალიატიური მკურნალობა
პალიატიური თერაპიის ინტერვენციები ხელმისაწვდომი უნდა იყოს თითოეულ იმ დაწესებულებაში, რომელიც უზრუნველყოფს COVID-19-ის მქონე პაციენტების მკურნალობას. დაადგინეთ, აქვს თუ არა პაციენტს მკურნალობის კომპლექსური გეგმა და გაითვალისწინეთ მისი სურვილები და პირორიტეტები მკურნალობის გეგმის შედგენისას.[85] მიჰყევით პალიატიური მკურნალობის ადგილობრივ გაიდლაინებს.
COVID-19-ის მქონე პაციენტებში პალიატიური მკურნალოიბის შესახებ მონაცემთა რაოდენობა არასაკმარისია.
ამ პაციენტებში პალიატიური მკურნალობის ფარმაკოლოგიური სტრატეგიების სწრაფი სისტემური მიმოხილვით, რომელიც არის ამ ტიპის პირველი საერთაშორისო მიმოხილვა, აღმოჩნდა, რომ ზოგად პალიატიურ მოსახლეობასთან შედარებით, COVID-19-ით ინფიცირებული პაციენტების უფრო დიდი ნაწილი საჭიროებს მედიკამენტის მუდმივ მიწოდებას კანქვეშ. სიცოცხლის ბოლოს ხშირად გამოყენებული მედიკამენტების მსუბუქი დოზები საჭირო იყო სიმპტომების კონტროლისთვის. თუმცა, მონაცემების სიმწირის გამო, ამ მაჩვენებლების ინტერპრეტაცია საჭიროა სიფრთხილით.[718]
კრიტიკული დაავადების მქონე პაციენტები (მწვავე რესპირატორული დისტრესსინდრომის, სეფსისის ან სეპტიური შოკის არსებობა) უნდა რეფერირდნენ ან ტრანსპორტირდნენ ინტენსიური/კრიტიკული მოვლის განყოფილებაში. დაავადების სიმძიმის განმარტებებისთვის იხ კრიტერიუმები.
გამოიყენეთ სტანდარტული პრაქტიკები (მაგ. მტკიცებულებაზე დაფუძნებული მეთოდები, რომლებიც კომპლექსურად გამოიყენება პაციენტების მოსავლელად), ადგილობრივი ან ჰოსპიტალური გაიდლაინების და საჭირო ადაპტაციების მიხედვით.[85]
პაციენტის მკურნალობის ადგილი
ინტენსიური/კრიტიკული მოვლის განყოფილებაში აწარმოეთ პაციენტების მართვა სპეციალიზებული გუნდის ხელმძღვანელობით.[85]
განიხილეთ მკურნალობის ვარიანტების რისკები, სარგებელი და შესაძლო შედეგები პაციენტებთან და მათ ოჯახებთან, მიეცით მათ საშუალება, გამოხატონ საკუთარი სურვილები მართვის პროცესთან დაკავშირებით. მკურნალობის შერჩევის დროს გაითვალისწინეთ მათი სურვილები და მოლოდინები. ხელმისაწვდომობის შემთხვევაში გამოიყენეთ გადაწყვეტილების მიღებისთვის დამხმარე ინსტრუმენტები. შეადგინეთ მკურნალობის ესკალაციის გეგმა. განიხილეთ წინასწარ არსებული გეგმები ან გადაწყვეტილებები მკურნალობის უარყოფის თაობაზე იმ შემთხვევაში, თუ პაციენტს აქვს თანმხლები მძიმე დაავადებები.[397]
მაღალი დინების ნაზალური ჟანგბადი ან არაინვაზიური ვენტილაცია
ჯანმრთელობის მსოფლიო ორგანიზაცია რეკომენდაციას უწევს მაღალი ნაკადის ნაზალურ ჟანგბადს, სასუნთქ გზებში მუდმივ დადებით წნევას [CPAP] ან არაინვაზიურ ვენტილაციას (ჩაფხუტი ან სახის ნიღბის ინტერფეისი) და არა სტანდარტულ ოქსიგენოთერაპიას, ჰოსპიტალიზებულ კრიტიკული დაავადების და მწვავე ჰიპოქსემიური რესპირატორული უკმარისობის მქონე პაციენტებში, რომლებსაც არ სჭირდებათ გადაუდებელი ინტუბაცია.[85]
არჩევანი დამოკიდებულია ისეთ ფაქტორებზე, როგორიცაა მოწყობილობების ხელმისაწვდომობა და ჟანგბადის მიწოდება, პირადი კომფორტი და გამოცდილება და პაციენტის კონკრეტული მოსაზრებები (მაგ., კლაუსტროფობია სასუნთქ გზებში მუდმივი დადებითი წნევის დროს ან არაინვაზიური ვენტილაციისას, ცხვირის დისკომფორტი მაღალი ნაკადის ნაზალური ჟანგბადის მიღებისას).
განიხილეთ ღვიძილის პერიოდში მუცელზე დაწოლა (დღეში 8-12 საათი, ინტერვალებით) თუ პაციენტი მძიმედაა და HFNO-ს ან არაინვაზიურ ვენტილაციას საჭიროებს.
დიდ ბრიტანეთში, ჯანმრთელობისა და კლინიკური დახელოვნების ეროვნული ინსტიტუტები რეკომენდაციას უწევენ უწყვეტი დადებითი წნევით ვენტილაციას ჰიპოქსემიის მქონე პაციენტებში, რომლებიც არ პასუხობენ ჟანგბადის დანამატს, როდესაც ჩასუნთქული ჟანგბადის ფრაქცია არის >0.4 (40%). ამასთან, ვარაინტად შეიძლება განვიხილოთ ინვაზიურ მექანიკურ ვენტილაციაზე გადასვლა, თუმცა, ეს დაუყოვნებლივ საჭირო არ არის ან შეთანხმებულია, რომ უწყვეტი დადებითი წნევით ვენტილაციის შემდეგ სუნთქვითი მხარდაჭერის ესკალაცია არ გრძელდება.[397]
დარწმუნდით, რომ ხელმისაწვდომია კრიტიკული მოვლის პროვაიდერი რჩევისთვის, რეგულარული მიმოხილვისთვის და მკურნალობის სწრაფი ესკალაციისთვის საჭიროებისამებრ. ამასთნ, შესაძლებელი უნდა იყოს სიმპტომების რეგულარული შეფასება და მართვა არაივნაზიურ რესპირაციულ მხარდაჭერასთან ერთად.
განიხილეთ მაღალი ნაკადის ნაზალური ჟანგბადის გამოყენება ადამიანებისთვის, როდესაც: ისინი ვერ იტანენ სასუნთქი გზების მუდმივ დადებით წნევას (CPAP), მაგრამ სჭირდებათ დატენიანებული ჟანგბადი მაღალი ნაკადის სიჩქარით; მაქსიმალური ჩვეულებრივი ჟანგბადი არ ინარჩუნებს სამიზნე ჟანგბადის გაჯერებას და მათ არ სჭირდებათ დაუყოვნებელი ინვაზიური მექანიკური ვენტილაცია ან ინვაზიურ მექანიკურ ვენტილაციამდე ესკალაცია და სასუნთქი გზების მუდმივი დადებით წნევა არ არის შესაფერისი; ან მათ ესაჭიროებათ სასუნთქი გზების მუდმივი დადებითი წნევის პაუზა (მაგ., ჭამის დროს, კანის წნევის შემსუბუქება, პირის ღრუს მოვლა), სჭირდებათ დატენიანებული ჟანგბადი ან ნებულაიზერები (ან ორივე), ან სჭირდებათ სასუნთქი გზების მუდმივი დადებითი წნევის შეჩერება.
რუტინულად ნუ გამოიყენებთ მაღალი ნაკადის ნაზალურ ჟანგბადს, როგორც მთავარ რესპირაციულ მხარდაჭერას სუნთვის უკმარისობის მქონე პაციენტებში, სადაც საჭიროა ესკალაცია ინვაზიურ მექანიკურ ვენტილაციაზე.
ფარმაკოლოგიური და არაფარმაკოლოგიური მართვის სტრატეგიების ოპტიმიზაცია იმ ადამიანებში, რომლებსაც სჭირდებათ არაინვაზიური რესპირატორული მხარდაჭერა.
განიხილეთ ფხიზელ მდგომარეობაში პირქვე მწოლიარე პოზიცია ჰოსპიტალიზებული პაციენტებისთვის, რომლებიც არ არიან ინტუბირებული და აქვთ ჟანგბადის მაღალი საჭიროება.
აშშ-ში, ჯანმრთელობის ეროვნული ინსტიტუტების გაიდლაინების პანელი უპირატესობას ანიჭებს მაღალი ნაკადის ნაზალური ჟანგბადის გამოყენებას, არაინვაზიურ ვენტილაციასთან შედარებით მწვავე ჰიპოქსემიური სუნთქვის უკმარისობის მქონე მოზრდილებში, კონვენციური ოქსიგენოთერაპიის მიუხედავად.[644]
პანელი რეკომენდაციას უწევს მოზრდილებში არაინვაზიური ვენტილაციით საცდელი მკურნალობის მჭიდრო მონიტორინგს, თუ მაღალი ნაკადის ნაზალური ჟანგბადი ხელმისაწვდომი არ არის. თუ პაციენტი ფხიზლადაა, სცადეთ მუცელზე დაწოლა ოქსიგენაციის გასაუმჯობესებლად პერსისტენტული ჰიპოქსიემიის დროს, როდესაც საჭიროა მაღალი ნაკადის ნაზალური ჟანგბადი, ხოლო ენდოტრაქეული ინტუბაცია არ არის მითითებული.
არაინვაზიური ვენტილაციის ან მაღალი ნაკადის ნაზალური ჟანგბადის დროში შეზღუდული ცდა რეკომენდებულია ახალშობილებსა და ბავშვებში მიუხედავად ჩვეულებრივი ოქსიგენოთერაპიისა მუდმივი სუნთქვის უკმარისობის დროს, რომლებსაც არ აქვთ ენდოტრაქეალური ინტუბაციის ჩვენებები. არასაკმარისია მტკიცებულებები, რომ რეკომენდაცია გაეწიოს/არ გაეწიოს ფხიზლად ყოფნის პერიოდში მუცელზე წოლის საცდელ პერიოდს ბავშვებში.
პანელი არ უწევს რეკომენდაციას ფხიზლად პირქვე წოლის მეთოდს სათადარიგო თერაპიის სახით რეზისტენტული ჰიპოქსემიის დროს, რომლის მიზანია ინტუბაციის თავიდან არიდება იმ პაციენტებში, რომლებიც აკმაყოფილებენ ინტუბაციისა და ინვაზიური მექანიკური ვენტილაციის ჩვენებებს.
არაინვაზიური ვენტილაციის მტკიცებულება მწირია.
არ არსებობს ზუსტი მტკიცებულება იმისა, რომ არაინვაზიური რესპირატორული მხარდაჭერა ზრდის ან ამცირებს სიკვდილობას COVID-19-ით გამოწვეული მწვავე რესპირატორული უკმარისობის მქონე პაციენტებში.[721]
შეზღუდული რაოდენობის მტკიცებულებები მიუთითებს, რომ არაინვაზიური ვენტილაცია ამცირებს ინტუბაციის საჭიროებას, აუმჯობესებს რესურსების გამოყენებას და შეიძლება ასოცირებული იყოს უკეთეს შედეგებთან, ასევე არის უსაფრთხო.[722]
ირიბი და დაბალი სარწმუნოობის მტკიცებულებების მიხედვით, არაინვაზიური ვენტილაცია, სავარაუდოდ, ამცირებს სიკვდილობას ინვაზიური მექანიკური ვენტილაციის მსგავსად, თუმცა შესაძლოა ზრდიდეს ვირუსის ტრანსმისიის რისკს. მაღალი ნაკადის ნაზალური ჟანგბადის გამოყენებამ შეიძლება შეამციროს სიკვდილობა.[723][724]
მაღალი ნაკადის ნაზალური ჟანგბადი უპირატესი იყო არაინვაზიურ ვენტილაციასთან მიმართებით, სუნთქვის მწვავე უკმარისობის დროს სიკვდილობის შემცირების თვალსაზრისით. თუმცა, არ იყო მნიშვნელოვანი განსხვავება ინტუბაციის სიხშირესა და საავადმყოფოში ყოფნის ხანგრძლივობაში ორ ჯგუფს შორის.[725][726]
მაღალი დინების ნაზალურმა ჟანგბადმა შეიძლება შეამციროს ინტუბაციის სიხშირე და 28-დღიანი ინტენსიური თერაპიის განყოფილების სიკვდილობა და შეიძლება გააუმჯობესოს 28-დღიანი ვენტილატორისგან თავისუფალი დღეები, ვიდრე ჩვეულებრივი ჟანგბადის თერაპიამ მწვავე რესპირატორული უკმარისობის მქონე პაციენტებში. თუმცა, საჭიროა ფართომასშტაბიანი რანდომიზებული კონტროლირებადი კვლევები.[727]
RECOVERY-RS კვლევის თანახმად (ღია ეტიკეტის, მულტიცენტრული, ადაპტირებული რანდომიზებული კონტროლირებული კვლევა) CPAP ამცირებდა ინვაზიური მექანიკური ვენტილაციის საჭიროებას ჰოსპიტალიზებულ ზრდასრულებში მწვავე რესპირატორული უკმარისობით. არც CPAP და არც HFNO არ ამცირებდა სიკვდილობას, შედარებით ჟანგბადით სტანდარტულ თერაპიასთან.[728]
HELMET-COVID კვლევამ (მულტიცენტრული რანდომიზებული კლინიკური კვლევა) დაადგინა, რომ helmet არაინვაზიური ვენტილაცია მნიშვნელოვნად არ ამცირებს 28-დღიან სიკვდილობას ჩვეულებრივ რესპირატორულ მხარდაჭერასთან შედარებით (ნიღბით არაინვაზიური ვენტილაციის, ნაზალური მაღალი დინების ან სტანდარტული ჟანგბადის ალტერნატივები) მწვავე ჰიპოქსემიური რესპირატორული უკმარისობის მქონე პაციენტებში. თუმცა, კვლევას რამდენიმე შეზრუდვა ქონდა და შედეგების ინტერპრეტაცია რთულია ეფექტის არაზუსტობის გამო.[729]
SOHO-COVID-ის კვლევამ (რანდომიზებული კლინიკური კვლევა) დაადგინა, რომ მაღალი დინების ნაზალური ჟანგბადი მნიშვნელოვნად არ ამცირებს 28-დღიან სიკვდილობას სტანდარტული ჟანგბადის თერაპიასთან შედარებით რესპირატორული უკმარისობის მქონე პაციენტებში.[730] თუმცა, კიდევ ერთმა რანდომიზებულმა კონტროლირებადმა კვლევამ აჩვენა, რომ მაღალი ნაკადის ნაზალური ჟანგბადით მკურნალობა ამცირებს ინვაზიური მექანიკური ვენტილაციის ალბათობას და კლინიკური გამოჯანმრთელების დროს, კონვენციური დაბალი ნაკადის ჟანგბადის თერაპიასთან შედარებით მძიმე დაავადების მქონე პაციენტებში.[731]
ასეთი ინტერვენციების დროს რეკომენდებულია საჰაერო საფრთხილო ზომების მიღება (მათ შორის CPAP ბუშტი), ვინაიდან არ არის დაზუსტებული ვირუსის აეროზოლიზაციის პოტენციალი.[85]
თუმცა, როგორც ჩანს, სასუნთქი გზების უწყვეტი დადებითი წნევა (CPAP) და მაღალი ნაკადის ნაზალური ჟანგბადი (HFNO) არ არის დაკავშირებული ჰაერის ან ზედაპირის უფრო მნიშვნელოვან ვირუსულ დაბინძურებასთან, ვიდრე დამატებითი ჟანგბადი.[732] მაღალი დინების ნაზალური ჟანგბადის გამოყენების თავიდან აცილების ტენდენციის მიუხედავად, მას აღმოაჩნდა აეროზოლის წარმოქმნის ისეთივე რისკი, როგორიც სტანდარტული ჟანგბადის ნიღბებს გააჩნიათ.[733] სისტემურმა მიმოხილვამ და მეტა-ანალიზმა არ აღმოაჩინა კავშირი მაღალი დინების ნაზალურ ჟანგბადსა და არაინვაზიურ ვენტილაციასა და აეროზოლის წარმოქმნით ჰაერში პათოგენის გამოვლენას შორის.[734]
პაციენტებს, რომელთაც აღენიშნებათ ჰიპერკაპნია, ჰემოდინამიკური არასტაბილურობა, მრავლობითი ორგანოს უკმარისობა ან პათოლოგიური ფსიქიკური მდგომარეობა, როგორც წესი, არ უნდა ჩაუტარდეთ HFNO, თუმცა მზარდია მონაცემები იმის თაობაზე, რომ HFNO-ს გამოყენება მსუბუქი და საშუალო და არაპროგრესირებადი ჰიპერკაპნიის მქონე პაციენტებში უსაფრთხოა. პაციენტებს, რომელთაც აღენიშნებათ ჰიპოქსემიური სუნთქვითი უკმარისობა, ჰემოდინამიკური არასტაბილურობა, მრავლობითი ორგანოს უკმარისობა ან პათოლოგიური ფსიქიკური მდგომარეობა, არ უნდა ჩაუტარდეთ აღნიშნული მკურნალობები სხვა ვარიანტების, მაგ. ინვაზიური ვენტილაციის ნაცვლად.[85]
აწარმოეთ პაციენტების მჭიდრო მონიტორინგი მდგომარეობის მწვავე გაუარესებაზე. აღნიშნული საცდელი ჩარევების შემდეგ თუ პაციენტის მდგომარეობა არ გაუმჯობესდა, საჭიროა სასწრაფო ენდოტრაქეული ინტუბირება.[85][694]
COVID-19-ის დროს, მწვავე რესპირატორული დისტრესსინდრომის მართვის დეტალური გაიდლაინები სცდება მოცემული თემის ფარგლებს; დამატებითი მითითებებისთვის მიმართეთ სპეციალისტს.
მექანიკური ვენტილაცია
მწვავე გაუარესების დროს განიხილეთ ენდოტრაქეული ინტუბაცია და ინვაზიური მექანიკური ვენტილაცია, მიუხედავად ჟანგბადის მიწოდების/არაინვაზიური ვენტილაციის კომპლექსური მეთოდებისა.[85][644]
COVID-19-ის მქონე პაციენტებში მექანიკური ვენტილაციის გამოყენება ატარებს სიკვდილობის მაღალ რისკს. კვლევებში სიკვდილობის მაჩვენებელი მაღალი ცვალებადობით ხასიათდება დამ ერყეობს 21-დან 100%-მდე. ჰოსპიტალში სიკვდილობის ჯამური რისკის თანაფარდობა შეადგენს 0.70-ს, რანდომული ეფექტების შეჯამებული შეფასების საფუძველზე. როგორც ჩანს, შედეგები გაუმჯობესდა პანდემიის პროგრესირებასთან ერთად.[735] თუმცა, შედეგები არათანმიმდევრული იყო.[736]
ადრეული ინტუბაცია შეიძლება დაკავშირებული იყოს ყველა მიზეზით გამოწვეული სიკვდილობის უფრო დაბალ რისკთან, გვიან ინტუბაციასთან შედარებით. თუმცა, ამ შემთხვევაშიც, შედეგები არ იყო თანმიმდევრული.[737][738]
ენდოტრაქეული ინტუბაცია უნდა ჩაატაროს გამოცდილმა პროფესიონალმა, აეროგენული უსაფრთხოების ზომების დაცვით.[85]
ენდოტრაქეული ინტუბაცია უნდა ჩაატაროს გამოცდილმა პროფესიონალმა, აეროგენული უსაფრთხოების ზომების დაცვით.[85]
შესაძლებლობის შემთხვევაში რეკომენდებულია ინტუბაცია ვიდეო ლარინგოსკოპიის მეშვეობით.[644] მცირეწლოვანი ბავშვები, სიმსუქნის მქონე მოზრდილები ან ორსულები შეიძლება სწრაფად კარგავდნენ სატურაციას ინტუბაციის დროს. შესაბამისად, აუცილებელია პრე-ოქსიგენაცია შესუნთქული ჟანგბადის 100%-იანი ფრაქციით (FiO₂) 5 წუთის განმავლობაში.[85]
გასაბერი მანჟეტის მქონე ენდოტრაქეალური მილები უპირატესად ითვლება, ვიდრე მანჟეტის არმქონე მილი.[644]
მწვავე რესპირატორული დისტრესსინდრომის შემთხვევაში, მექანიკური ვენტილაციის დროს, საჭიროა ფილტვის დამცავი, დაბალი მოცულობის/დაბალი წნევის ვენტილაციის სტრატეგია (ბავშვებში რეკომენდებულია უფრო დაბალი სამიზნე მაჩვენებლები). დადებითი წნევა ამოსუნთქვის ბოლოს (PEEP) უმჯობესია იყოს მაღალი ასეთ საშუალო და მძიმე მწვავე რესპირატორული დისტრესსინდრომის მქონე პაციენტებისთვის. თუმცა, რეკომენდებულია PEEP-ის ინდივიდუალიზაცია, როდესაც მიმდინარეობს პაციენტის მონიტორინგი დადებით თუ საზიანო ეფექტებზე და წნევის მართვა ტიტრაციის დროს PEEP-ის ტიტრაციის რისკებისა და სარგებლის გათვალისწინებით.[85][644][694]
მიუხედავად იმისა, რომ COVID-19-ით გამოწვეული პნევმონიის მქონე ზოგიერთი პაციენტი აკმაყოფილებს მწვავე რესპირატორული დისტრესსინდრომის კრიტერიუმებს, არსებობს დავა იმის შესახებ, რომ COVID-19-ით გამოწვეული პნევმონია შესაძლოა წარმოადგენდეს ატიპური ფენოტიპების მქონე სპეციფიკურ დაავადებას. არსებობს მწირი მტკიცებულება ადრეული პანდემიის პერიოდიდან, რომლის მიხედვით ატიპური გამოვლინების მთავარი მახასიათებელია დისბალანსი ფილტვის კარგად შენარჩუნებულ ფუნქციონირებასა და ჰიპოქსემიის სიმძიმეს შორის.[739][740][741][742][743][744] თუმცა, ეს ჰიპოთეზა გააკრიტიკეს.[745][746] 2022 წლის ბოლოს გამოქვეყნებულმა სისტემურმა მიმოხილვამ და მეტა-ანალიზმა ვერ აღმოაჩინა მტკიცებულება რესპირატორული სისტემის სტატიკურ შესაბამისობაზე დაფუძნებული კლინიკური ფენოტიპების შესახებ პაციენტებში COVID-19-თან დაკავშირებული რესპირატორული უკმარისობით.[747]
ვარაუდობენ, რომ ყველაზე გონივრული მიდგომაა სხვა ეტიოლოგიის მწვავე რესპირატორული დისტრესსინდრომის მტკიცებულებებზე დაფუძნებული მონაცემების ექსტრაპოლირება COVID-19-ის მქონე პაციენტების ინტენსიური თერაპიისთვის.[748] თუმცა, ექიმები გვაფრთხილებენ, რომ პროტოკოლის მიხედვით სუნთქვის აპარატის გამოყენებამ ზოგიერთ პაციენტში შესაძლოა ფილტვის დააზიანოს, ამიტომ აპარატის პარამეტრები უნდა ეფუძნებოდეს ფიზიოლოგიურ მონაცემებს და არა სტანდარტულ პროტოკოლებს. მაღალ PEEP-ს შესაძლოა ჰქონდეს მავნე ეფექტი ნორმალური დამყოლობის მქონე პაციენტებში.[739] ამიტომ, დადებითი ექსპირატორული წნევით ვენტილაცია (PEEP) ყოველთვის ფრთხილად უნდა იყოს ტიტრირებული.[749]
მძიმე რესპირატორული დისტრესის შემთხვევებში განიხილეთ მუცელზე დაწოლა დღეში 12-16 საათის განმავლობაში (უკეთესი ვენტილაციის მიზნით). ორსულობის მესამე ტრიმესტრში შესაძლებელია გვერდითი მწოლიარე პოზის გამოყენება. ბავშვებში სიფრთხილეა საჭირო.[85][644][694] ზოგიერთ პაციენტში შესაძლოა გახანგრძლივება უფრო ხელსაყრელი იყოს.[750]
სისტემურმა მიმოხილვამ და მეტა-ანალიზმა აჩვენა, რომ არ იყო მნიშვნელოვანი განსხვავება სიკვდილობაში მუცელზე და ზურგზე დაწვენას შორის და რომ საავადმყოფოში ყოფნის ხანგრძლივობა მნიშვნელოვნად მაღალი იყო მუცელზე დაწოლილ ჯგუფში. ორ ჯგუფს შორის არ იყო განსხვავება ინტენსიური თერაპიის განყოფილებაში ყოფნის ხანგრძლივობისა და მექანიკური ვენტილაციის დღეების მხრივ.[751]
რეკომენდებულია ფილტვის გაშლის მანევრები, მაგრამ არა საფეხურებრივი მანევრები.[644][694]
COVID-19-ის დროს, მწვავე რესპირატორული დისტრესსინდრომის მართვის დეტალური გაიდლაინები, მაგ. სედაციის და ნერვკუნთოვანი ბლოკადის შესახებ, სცდება მოცემული თემის ფარგლებს; დამატებითი მითითებებისთვის მიმართეთ სპეციალისტს.
ფილტვის საინჰალაციო ვაზოდილატატორი
განიხილეთ საინჰალაციო ვაზოდილატორის გამოყენება ზრდასრულებში და ბავშვებში, რომელთაც აქვთ მძიმე მწვავე რესპირატორული დისტრეს სინდრომი და რეზისტენტული ჰიპოქსემია, ვენტილაციის ოპტიმიზაციის მიუხედავად. თანდათან მოხსენით თუ ოქსიგენაცია არ გაუმჯობესდება.[644][694]
სისტემურმა მიმოხილვამ და მეტა-ანალიზმა აჩვენა, რომ ინჰალაციურმა ფილტვის ვაზოდილატატორებმა შეიძლება გააუმჯობესონ ჟანგბადი, მაგრამ არ აჩვენეს სიკვდილობის სარგებელი სტანდარტულ თერაპიასთან შედარებით.[752]
ექსტრაკორპორალური მემბრანული ოქსიგენაცია (ECMO)
განიხილეთ ექსტრაკორპორული მემბრანული ოქსიგენაცია (ECMO), ხელმისაწვდომობისა და კომპეტენტურობის გათვალისწინებით, თუ ყველა ზემოთ აღნიშნული მეთოდი წარუმატებელი გამოდგება.[85][694]
არასაკმარისია მტკიცებულებები ექსტრაკორპორული მემბრანული ოქსიგენაციის (ECMO) რუტინულად გამოყენების მხარდასაჭერად ან საწინააღმდეგოდ.[644]
რეესტრზე დაფუძნებულმა კოჰორტულმა კვლევამ აჩვენა, რომ კონვენციურ მექანიკურ ვენტილაციასთან შედარებით (ექსტრაკორპორული მემბრანული ოქსიგენაციის გარეშე), ექსტრაკორპორული მემბრანული ოქსიგენაცია დაკავშირებული იყო სიკვდილობის 7.1%-ით შემცირებასთან კონკრეტულ მოზრდილებში (ანუ PaO₂/FiO₂ <80 მმ.ვწყ.სვ.), რომელთაც აღენიშნებოდათ COVID-19-თან დაკავშირებული სუნთქვის უკმარისობა. ის ყველაზე ეფექტური იყო <65 წლის ასაკის პაციენტებში და პაციენტებში, რომელთაც აღენიშნებოდათ შემდეგი მაჩვენებლები: PaO₂/FiO₂ <80 მმ.ვწყ.სვ. ან მამოძრავებელი წნევა >15 სმ H₂O მექანიკური ვენტილაციის პირველი 10 დღის განმავლობაში.[753]
სიკვდილობის ჯამური მაჩვენებლები ზრდასრულებში, რომლებიც იღებდნენ ექსტრაკორპორულ ოქსიგენაციას მერყეობდა 39%-დან 49%-მდე.[754][755] ბავშვებში სიკვდილობის მაჩვენებელი იყო 26.6%.[756] სიკვდილობის მომატებულ რისკთან ასოცირებული ფაქტორები მოიცავდა ხანდაზმულ ასაკს, მამრობით სქესს, ფილტვების ქრონიკული დაავადებას, სიმპტომების ხანგრძლივობას, ინვაზიური მექანიკური ვენტილაციის ხანგრძლივობას, უფრო მაღალ მამოძრავებელ წნევას და არტერიული ნახშირორჟანგის მაღალ ნაწილობრივ წნევას.[757]
არსებობს თრომბოზული და ნევროლოგიური გართულებების რისკი (მაგ., წრიული თრომბოზი, ძლიერი სისხლდენა, ინტრაკრანიული სისხლდენა, იშემიური ინსულტი და ჰიპოქსიური იშემიური ტვინის დაზიანება) პაციენტებში, რომლებსაც უტარდებათ ექსტრაკორპორული მემბრანული ოქსიგენაცია.[758][759][760]
სეპტიკური შოკის/სეფსისის მართვა
COVID-19-ის მქონე პაციენტებში სეფსისის და სეპტიკური შოკის მართვა ამ თემის ფარგლებს სცდება. იხ. გართულებები.
სიმპტომური მართვა და დამხმარე მოვლა
განიხილეთ სითხეებისა და ელექტროლიტების მართვა, ანტიმიკრობული მკურნალობა და სიმპტომების მართვა საჭიროებისამებრ (იხ. მძიმე COVID-19 ზემოთ).
ვენური თრომბოემბოლიის პროფილაქტიკა
კრიტიკული დაავადების მქონე პაციენტებში ღრმა ვენების თრომბოზის პროფილაქტიკის რეკომენდაციები შეიძლება განსხვავდებოდეს მძიმე დაავადებისგან (იხ. ზემოთ). გაეცანით ადგილობრივ გაიდლაინებს.
დიდი ბრიტანეთის ჯანმრთელობის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტი რეკომენდაციას უწევს დაბალმოლეკულური ჰეპარინის პროფილაქტიკური დოზის გამოყენებას ახალგაზრდებსა და ზრდასრულებში, რომლებსაც ესაჭიროებათ მაღალი ნაკადის ნაზალური ჟანგბადი, სასუნთქი გზების მუდმივი დადებითი წნევა, არაინვაზიური ან ინვაზიური მექანიკური ვენტილაცია და არ აქვთ სისხლდენის მომატებული რისკი. დაბალმოლეკულური ჰეპარინის შუალედური ან სამკურნალო დოზა რეკომენდებულია მხოლოდ კლინიკური კვლევის ფარგლებში.[397]
აშშ-ში, ჯანმრთელობის ეროვნული ინსტიტუტის გაიდლაინების პანელი რეკომენდაციას უწევს ჰეპარინს პროფილაქტიკური დოზით (დაბალმოლეკულური წონის ჰეპარინი სასურველია არაფრაქციულ ჰეპარინთან შედარებით) პაციენტებისთვის, რომლებიც იღებენ ინტენსიური თერაპიის განყოფილების მოვლის დონეს (მათ შორის, პაციენტებს, რომლებიც იღებენ მაღალი დინების ჟანგბადს), თუ უკუჩვენება არ არსებობს. პანელი რეკომენდაციას არ უწევს ამ პაციენტებში თერაპიული დოზებით ანტიკოაგულაციის გამოყენებას, გარდა კლინიკური კვლევის კონტექსტში. არ არსებობს საკმარისი მტკიცებულება ამ პაციენტებში შუალედური დოზის გამოყენების მომხრედ ან საწინააღმდეგოდ. პაციენტები, რომლებიც იწყებენ ჰეპარინის თერაპიულ დოზებს არა-ინტენსიური მოვლის პირობებში და შემდეგ გადადიან ინტენსიური თერაპიის განყოფილებაში, უნდა გადავიდნენ თერაპიულიდან პროფილაქტიკური დოზით ჰეპარინზე, თუ არ არის დადასტურებული ვენური თრომბოემბოლია. არასაკმარისი მტკიცებულებაა იმისათვის, რომ პანელმა რეკომენდაცია გაუწიოს ანტიაგრეგანტულ თერაპიას კრიტიკულად დაავადებულ პაციენტებში.[644]
კრიტიკული დაავადების მქონე პაციენტებში ღრმა ვენების თრომბოზის შესახებ მტკიცებულებათა რაოდენობა შეზღუდულია.
თითქმის 28000 ჰოსპიტალიზებული პაციენტის სისტემატიურმა მიმოხილვამ და მეტა-ანალიზმა აჩვენა, რომ როგორც საშუალო დოზის, ასევე თერაპიული დოზის ანტიკოაგულაცია ამცირებს თრომბოზული მოვლენების რისკს კრიტიკულად დაავადებულ პაციენტებში ინტენსიური თერაპიის განყოფილებაში, პროფილაქტიკური დოზის ანტიკოაგულაციასთან შედარებით, მაგრამ ეს სქემები დაკავშირებული იყო სისხლდენის გაზრდილ რისკთან და არ ცვლიდა ჰოსპიტალში სიკვდილობის მაჩვენებლებს.[761]
კიდევ ერთმა მცირე სისტემურმა მიმოხილვამ და მეტა-ანალიზმა ვერ აღმოაჩინა განსხვავება გაზრდილ დოზებსა და სტანდარტულ პროფილაქტიკურ დოზებს შორის კრიტიკულ პაციენტებში სიკვდილობაზე ზემოქმედების თვალსაზრისით. თუმცა, მომატებული დოზების ჯგუფში იყო ფილტვის ემბოლიის შემცირებული რისკი.[762]
კორტიკოსტეროიდები
ჯანმრთელობის მსოფლიო ორგანიზაცია მხარს უჭერს სისტემური კორტიკოსტეროიდების გამოყენებას (დაბალი დოზით ინტრავენურად ან პერორალური დექსამეტაზონი ან ჰიდროკორტიზონი) 7-10 დღით კრიტიკული დაავადების მქონე ზრდასრულებში.
ეს რეკომენდაცია ეფუძნება საშუალო ხარისხის მტკიცებულებებს, რომლის მიხედვითაც სისტემური კორტიკოსტეროიდები სავარაუდოდ ამცირებს 28-დღიან სიკვდილობას კრიტიკული დაავადების მქონე პაციენტებში. სავარაუდოდ მცირდება ინვაზიური ვენტილაციის საჭიროებაც.[398]
აშშ-ში ჯანდაცვის ეროვნული ინსტიტუტის გაიდლაინების პანელი რეკომენდაციას უწევს დექსამეტაზონს (ან შესაბამის ალტერნატიულ კორტიკოსტეროიდს) ბარიციტინიბთან ან ტოცილიზუმაბთან (ან მარტო დექსამეტაზონთან ერთად, თუ მეორე იმუნომოდულატორის მიღება შეუძლებელია), ჰოსპიტალიზებულ ზრდასრულებში, რომლებსაც ესაჭიროებათ მაღალი დინების ჟანგბადი ან არა-ინვაზიური ვენტილაცია. რემდესივირი შეიძლება დაემატოს მკურნალობის რეჟიმს გარკვეულ სიტუაციებში.[644]
მოზრდილებში, რომლებიც იმყოფებიან მექანიკურ ვენტილაციაზე ან ექსტრაკორპორულ ოქსიგენაციაზე, პანელი რეკომენდაციას უწევს დექსამეტაზონს ბარიციტინიბთან ან ტოცილიზუმაბთან ერთად (ან მარტო დექსამეტაზონი, თუ მეორე იმუნომოდულატორი ვერ ინიშნება) პაციენტებისთვის, რომლების ჰოსპიტალიზაციიდან 24 საათი არ არის გასული.
პანელი რეკომენდაციას უწევს დექსამეტაზონის გამოყენებას (რემდესივირთან ერთად ან მის გარეშე) ჰოსპიტალიზებულ ბავშვებში, რომლებსაც ესაჭიროებათ მაღალი დინების ჟანგბადი ან არაინვაზიური ვენტილაცია, ან მარტო დექსამეტაზონს ჰოსპიტალიზებულ ბავშვებში, რომლებსაც ესაჭიროებათ ინვაზიური მექანიკური ვენტილაცია ან ექსტრაკორპორალური მემბრანული ოქსიგენაცია.
დამატებითი ინფორმაციისთვის იხ. კორტიკოსტეროიდების თავი მძიმე COVID-19-ის თემაში ზემოთ.
ანტივირუსული მედიკამენტები
არსებობს წინააღმდეგობრივი რეკომენდაციები საერთაშორისო გაიდლაინებში კრიტიკული დაავადების მქონე პაციენტებში რემდესივირის გამოყენების შესახებ. რემდესივირმა შეიძლება გაზარდოს სიკვდილის რისკი კრიტიკულ პაციენტებში და ამ მიზეზით ჯანმრთელობის მსოფლიო ორგანიზაცია და გაერთიანებული სამეფოს ჯანდაცვის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტი რეკომენდაციას არ უწევენ რემდესივირის გამოყენებას კრიტიკული დაავადების მქონე პაციენტებში.[397][398] ამჟამად, მხოლოდ აშშ-ის გაიდლაინები გვირჩევენ მის გამოყენებას შერჩეულ პაციენტებში. დამატებითი ინფორმაციისთვის გაეცანით ადგილობრივ მითითებებს.
აშშ-ში ჯანდაცვის ეროვნული ინსტიტუტის გაიდლაინების პანელი რეკომენდაციას უწევს რემდესივირს 5 დღის განმავლობაში ან საავადმყოფოდან გაწერამდე (რომელიც პირველი მოხდება) ზოგიერთ ჰოსპიტალიზებულ ბავშვებსა და ზრდასრულებში, რომლებსაც ესაჭიროებათ მაღალი დინების ჟანგბადი ან არაინვაზიური ვენტილაცია.[644]
მაგალითები, ვინც შეიძლება ყველაზე მეტად ისარგებლოს, მოიცავს: იმუნოდეფიციტის მქონე პაციენტებს; მათ, ვისაც აქვს ვირუსის გამრავლების მტკიცებულება; ან პაციენტები, რომლებსაც სიმპტომების დაწყებიდან ≤10 დღე აქვთ გასული.
არ არსებობს საკმარისი მტკიცებულება რემდესივირის გამოყენების მხარდასაჭერად ან წინააღმდეგ პაციენტებში, რომლებსაც ესაჭიროებათ მექანიკური ვენტილაცია ან ექსტრაკორპორული მემბრანული ოქსიგენაცია. ზოგიერთმა ექსპერტმა შეიძლება დაუმატოს რემდესივირი იმუნომოდულატორულ თერაპიას იმ პაციენტებში, რომლებიც ახლახან მოთავსდნენ მექანიკურ ვენტილაციაზე ან ექსტრაკორპორულ მემბრანულ ოქსიგენაციაზე, თუ ვლინდება იმუნოდეფიციტი, ვირუსის მიმდინარე რეპლიკაციის მტკიცებულება ან სიმპტომების დაწყებიდან არაუმეტეს 10 დღეა გასული.
ინტერლეიკინ-6-ის (IL-6) ინჰიბიტორები
ჯანმო რეკომენდაციას უწევს IL-6 ინჰიბიტორს (ტოცილიზუმაბს ან სარილუმაბს) კრიტიკული დაავადების მქონე ზრდასრულებში.[398][652][653]
დიდ ბრიტანეთში ჯანმრთელობის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტი რეკომენდაციას უწევს ტოცილიზუმაბის ერთჯერად დოზას ჰოსპიტალიზებულ ზრდასრულებში, რომლებიც იღებენ სისტემურ კორტიკოსტეროიდებს და ესაჭიროებათ დამატებითი ჟანგბადი ან მექანიკური ვენტილაცია.[397][662]
აშშ-ში, ჯანდაცვის ეროვნული ინსტიტუტების პანელი და ამერიკის ინფექციური დაავადებების საზოგადოება რეკომენდაციას უწევენ დექსამეტაზონთან (ან შესაფერისი ალტერნატიული კორტიკოსტეროიდი) ერთად ტოცილიზუმაბის გამოყენებას (ან სარილუმაბს თუ ტოცილიზუმაბი არ არის ხელმისაწვდომი) ან დექსამეტაზონის და რემდესივირის გამოყენებას ≥2 წლის ბავშვებსა და ზრდასრულებში, რომელთაც ესაჭიროებათ არაინვაზიური მექანიკური ვენტილაცია ან მაღალი ნაკადის ნაზალური ჟანგბადი, ამასთან ჰოსპიტალიზებულნი არიან ბოლო პერიოდში (მაგ. ბოლო სამი დღის ფარგლებში) და აღენიშნებათ ჟანგბადის მოთხოვნილების სწრაფი ზრდა და სისტემური ანთება.[465][644]
პაციენტებისთვის, რომლებიც იმყოფებიან მექანიკურ ვენტილაციაზე ან ექსტრაკორპორულ მემბრანულ ოქსიგენაციაზე, პანელი რეკომენდაციას უწევს დექსამეტაზონთან ერთად ტოცილიზუმაბის გამოყენებას პაციენტებისთვის, რომლებიც ინტენსიურ განყოფილებაში მოთავსებულნი არიან არა უმეტეს 24 საათისა.
დამატებითი ინფორმაციისთვის იხ. ინტერლეიკინ-6-ის ინჰიბიტორების თავი მძიმე COVID-19-ის თემაში ზემოთ.
იანუს კინაზას (JAK) ინჰიბიტორები
ჯანმრთელობის მსოფლიო ორგანიზაცია მაღალი დონის რეკომენდაციას უწევს პერორალურ JAK ინჰიბიტორს (ბარიციტინიბი) კრიტიკული დაავადების მქონე ზრდასრულებში.[398][652][653]
დიდ ბრიტანეთში, ჯანდაცვის და სამედიცინო დახმარების დახელოვნების ეროვნული ინსტიტუტი რეკომენდაციას უწევს ბარიციტინიბს ჰოსპიტალიზირებულ მოზრდილებში, რომლებსაც: სჭირდებათ დამატებითი ჟანგბადი და უტარდებათ ან გავლილი აქვთ კორტიკოსტეროიდების კურსი (თუ უკუნაჩვენები არ არის) და არ აქვთ ინფექციის მტკიცებულება (გარდა SARS-CoV-2-ისა) რომელიც შეიძლება გაუარესდეს ბარიციტინიბით. ასევე შეიძლება განიხილებოდეს ≥2 წელზე უფროსი ასაკის ბავშვებში იმ პირობით, რომ ისინი აკმაყოფილებენ იმავე კრიტერიუმებს.[397]
აშშ-ში, ჯანმრთელობის ეროვნული ინსტიტუტების გაიდლაინების პანელი რეკომენდაციას უწევს დექსტამეტაზონთან (ან სხვა შესაფერის ალტერნატიულ კორტიკოსტეროიდთან) კომბინაციაში ბარიციტინიბის (ან ტოფაციტინიბის, თუ ბარიციტინიბი არ არის ხელმისაწვდომი ან უკუნაჩვენებია) დამატებას, ან დექსამეტაზონის და რემდესივირის კომბინაციას ≥2 წლის ბავშვებსა და ზრდასრულებში, რომლებიც საჭიროებენ არაინვაზიურ მექანიკურ ვენტილაციას ან მაღალი დინების ნაზალურ ოქსიგენაციას და უახლოეს წარსულში ჰოსპიტალიზებულები იყვნენ ჟანგბადის სწრაფად მზარდი მოთხოვნილებები და სისტემური ანთების ფონზე.[644]
პაციენტებისთვის, რომლებიც იმყოფებიან მექანიკურ ვენტილაციაზე ან ექსტრაკორპორულ მემბრანულ ოქსიგენაციაზე, პანელი რეკომენდაციას უწევს დექსამეტაზონთან ერთად ბარიციტინიბის გამოყენებას პაციენტებისთვის, რომლებიც ინტენსიურ განყოფილებაში მოთავსებულნი არიან არა უმეტეს 24 საათისა.
დამატებითი ინფორმაციისთვის იხ. იანუს კინაზას ინჰიბიტორების თავი მძიმე COVID-19-ის თემაში ზემოთ.
პაციენტის გაწერა და რეაბილიტაცია
რუტინულად შეაფასეთ ინტენსიურ განყოფილებაში მყოფი პაციენტები შემდეგ ფაქტორებზე: გადაადგილების უნარი, ფუნქციური ყლაპვა, კონგიტიური უნარების დაქვეითება, ფსიქიკური ჯანმრთელობის პრობლემები. ამ შეფასების საფუძველზე მიიღეთ გადაწყვეტილება, თუ რამდენად არის პაციენტი მზად გაწერისთვის და აქვს თუ არა მას რეაბილიტაციის და შემდგომი მეთვალყურეობის საჭიროებები.[85]
პალიატიური მკურნალობა
პალიატიური თერაპიის ინტერვენციები ხელმისაწვდომი უნდა იყოს თითოეულ იმ დაწესებულებაში, რომელიც უზრუნველყოფს COVID-19-ის მქონე პაციენტების მკურნალობას. დაადგინეთ, აქვს თუ არა პაციენტს მკურნალობის კომპლექსური გეგმა და გაითვალისწინეთ მისი სურვილები და პირორიტეტები მკურნალობის გეგმის შედგენისას.[85] მიჰყევით პალიატიური მკურნალობის ადგილობრივ გაიდლაინებს.
COVID-19-ის მქონე პაციენტებში პალიატიური მკურნალოიბის შესახებ მონაცემთა რაოდენობა არასაკმარისია.
კოქრეინის მიმოხილვის თანახმად, სიმპტომების პალიატიური მკურნალობისთვის ფარმაკოლოგიურ ინტერვენციებს აქვთ დაბალი სიზუსტის მტკიცებულება, ხოლო ფარმაკოლოგიური ინტერვენციების უსაფრთხოებისა და არაფარმაკოლოგიური ინტერვენციების ეფექტურობასა და უსაფრთხოებაზე მტკიცებულებები არ არსებობს. მეტი მტკიცებულებაა საჭირო სიცოცხლის ბოლოს მართვის კონტექსტში.[763]
ამ პაციენტებში პალიატიური მკურნალობის ფარმაკოლოგიური სტრატეგიების სწრაფი სისტემური მიმოხილვით, რომელიც არის ამ ტიპის პირველი საერთაშორისო მიმოხილვა, აღმოჩნდა, რომ ზოგად პალიატიურ მოსახლეობასთან შედარებით, COVID-19-ით ინფიცირებული პაციენტების უფრო დიდი ნაწილი საჭიროებს მედიკამენტის მუდმივ მიწოდებას კანქვეშ. სიცოცხლის ბოლოს ხშირად გამოყენებული მედიკამენტების მსუბუქი დოზები საჭირო იყო სიმპტომების კონტროლისთვის. თუმცა, მონაცემების სიმწირის გამო, ამ მაჩვენებლების ინტერპრეტაცია საჭიროა სიფრთხილით.[718]
ორსულები უნდა მართოს მულტიდისციპლინურმა ჯგუფმა, რომლის შემადგენლობაში იქნებიან მეანი, პერინატალური, ნეონატალური და ინტენსიური თერაპიის სპეციალისტები, ასევე ბებიაქალები, ფსიქიკური ჯანმრთელობისა და ფსიქოსოციალური მხარდაჭერის პერსონალი. რეკომენდებულია ქალზე ორიენტირებული, პროფესიონალური მიდგომა.[85]
როგორც წესი, ორსული ქალების მკურნალობა შესაძლებელია იმავე დამხმარე თერაპიებით, როგორც არაორსული ზრდასრულების შემთხვევაში. გასათვალისწინებელია ორსულობასთან დაკავშირებული ფიზიოლოგიური ცვლილებები.[85] თუმცა, ღრმა ვენების თრომბოზის პროფილაქტიკის რეკომენდაციები შეიძლება განსხვავდებოდეს და ანტივირუსული აგენტების უსაფრთხოება ორსულებში არ არის დადგენილი. მიუხედავად ამისა, მნიშვნელოვანია, რომ ორსულ ქალებს დაუსაბუთებლად არ ეთქვათ უარი მკურნალობაზე.[764]
არსებობს მნიშვნელოვანი ჰეტეროგენულობა ორსულთა მართვის რამდენიმე ასპექტში კლინიკური პრაქტიკის გაიდლაინებს შორის, განსაკუთრებით ინფექციის შემდგომ დაკვირვებასთან და მშობიარობის ვადებთან დაკავშირებით. თუმცა, არსებობს ზოგადი შეთანხმება დედის ჰოსპიტალიზაციის და მშობიარობის ფორმის კრიტერიუმებში.[765]
დაიცავით ადგილობრივი ინფექციის პრევენციისა და კონტროლის პროცედურები მშობიარობისა და მშობიარობის დროს და ახალშობილის მოვლის დროს. ჯანმრთელობის მსოფლიო ორგანიზაცია რეკომენდაციას უწევს დედებისა და ჩვილების ერთად დარჩენას, გარდა იმ შემთხვევებისა, როცა დედას არ შეუძლია ბავშვის მოვლა შეუძლოდ ყოფნის გამო. ძუძუთი კვება უნდა წავახალისოთ და უზრუნველვყოთ ინფექციის პრევენციისა და კონტროლის შესაბამისი ზომების მიღება (მაგ., ხელის ჰიგიენა ბავშვთან შეხებამდე და შემდეგ, ნიღბის ტარება ძუძუთი კვებისას).[85]
ორსული ქალების მართვის დეტალური განხილვა ამ თემის ფარგლებს სცილდება. დამატებითი ინფორმაციისთვის გაეცანით ადგილობრივ პროტოკოლებს.
O uso deste conteúdo está sujeito ao nosso aviso legal
