Epidemiology
2019 წლის 31 დეკემბერს ჯანმრთელობის მსოფლიო ორგანიზაციამ მიიღო შეტყობინება ჩინეთის ჰუბეის პროვინციაში, ქალაქ ვუჰანში, უცნობი მიკრობული ეტიოლოგიის პნევმონიის შემთხვევების შესახებ. ჯანმრთელობის მსოფლიო ორგანიზაციამ მოგვიანებით გამოაცხადა, რომ ამ პაციენტების სინჯების კვლევის შედეგად გამოვლინდა ახალი კორონავირუსი. მას შემდეგ ეპიდემია სწრაფად განვითარდა და გავრცელდა მსოფლიოს მასშტაბით. ჯანმომ გამოაცხადა საზოგადოებრივი ჯანმრთელობის საერთაშორისო მასშტაბის საგანგებო მდგომარეობა 2020 წლის 30 იანვარს. პანდემია ოფიციალურად გამოცხადდა 2020 წლის 11 მარტს. ჯანმრთელობის მსოფლიო ორგანიზაციამ განაცხადა, რომ COVID-19 აღარ წარმოადგენს საერთაშორისო მასშტაბის საზოგადოებრივი ჯანდაცვის გადაუდებელ მდგომარეობას 2023 წლის მაისში.
პანდემიის დროს შემთხვევები დაფიქსირდა ყველა კონტინენტზე, 775 მილიონზე მეტი დადასტურებული შემთხვევა და 7 მილიონზე მეტი სიკვდილი დაფიქსირდა გლობალურად.[18]
[Figure caption and citation for the preceding image starts]: ჯანმრთელობის მსოფლიო ორგანიზაციის მიერ ყოველკვირეულად დაფიქსირებული COVID-19-ის შემთხვევების რაოდენობა და გლობალური სიკვდილობა, 2021 წლის 18 აპრილის მონაცემებითჯანმრთელობის მსოფლიო ორგანიზაცია (ჯანმო) [Citation ends].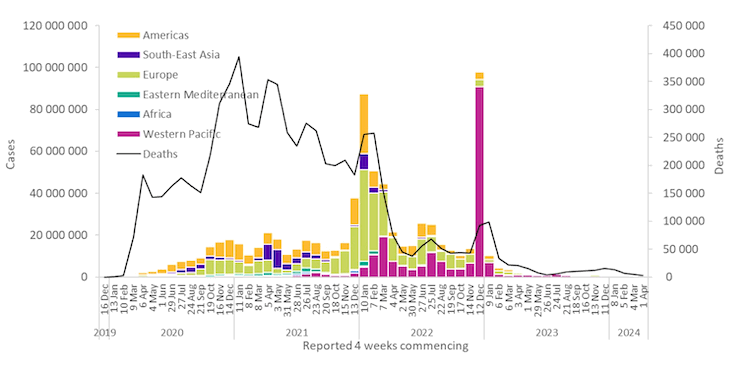
შემთხვევათა განახლებული რაოდენობა მოწოდებულია ჯანმრთელობის მსოფლიო ორგანიზაციისა და აშშ-ის დაავადებათა კონტროლისა და პრევენციის ცენტრების (CDC) მიერ:
70 წელზე უფროსი ასაკის ადამიანებს და მამაკაცებს აქვთ ინფიცირებისა და მძიმე დაავადების გაზრდილი რისკი.[19] როგორც ჩანს, მოზარდებს აქვთ მსგავსი მიდრეკილება ინფიცირების მიმართ, როგორც მოზრდილებს, ხოლო ბავშვები ნაკლებად მოწყვლადები არიან. თუმცა, მტკიცებულებები წინააღმდეგობრივია და ასაკსა და ინფექციის მიმართ მიდრეკილებას შორის დეტალური კავშირი მოითხოვს დამატებით შესწავლას.[20][21] მოზრდილებისგან განსხვავებით, ბავშვებში ასაკის ან სქესის მიხედვით დაავადების მძიმე ფორმის მომატებული რისკი არ აღინიშნება.[22] მცირეწლოვან ბავშვებში SARS-CoV-2-ის ვარიანტები შეიძლება უფრო ეფექტურად და სწრაფად ვრცელდებოდეს, ვიდრე ველური ტიპის ვირუსი, თუმცა ჰოსპიტალიზაციის მაჩვენებლები იკლებს.[23][24]
ინფექციის ინციდენტობა სამედიცინო პერსონალში ვარირებს 0%-დან 49.6%-მდე, ხოლო სეროდადებითობის პრევალენტობა ვარირებს 1.6%-დან 31.6%-მდე. საშუალო ხარისხის მტკიცებულებების თანახმად, არ არსებობს ასოციაცია ასაკს, სქესს და პერსონალის პროფესიას (ექთანი, ექიმი) და ინფიცირების რისკს შორის. საშუალო ხარისხის მტკიცებულებების თანახმად, არ არსებობს ასოციაცია შავკანიან ან ლათინოამერიკულ წარმომავლობას და ინფიცირების რისკს შორის, შედარებით თეთრკანიან და არალათინოამერიკულ წარმომავლობასთან. საშუალო ხარისხის მტკიცებულებების თანახმად, არსებობს ასოციაცია პირადი დაცვის საშუალებების გამოყენებასა და ინფიცირების შემცირებულ რისკს შორის.[25][26]
Risk factors
ინფქეციის რისკის ქვეშ იმყოფებიან პირები, რომელთაც კონტაქტი ჰქონდათ შესაძლო ან დადასტურებულ შემთხვევასთან.
ჯანმრთელობის მსოფლიო ორგანიზაციის მიხედვით, "კონტაქტი" არის ადამიანი, რომელსაც ჰქონდა რომელიმე ჩამოთვლილი ექსპოზიცია: პირისპირ კონტაქტი შესაძლო ან დადასტურებულ შემთხვევასთან 1 მეტრის (3 ფუტი) დისტანციაზე, სულ მცირე 15 წუთით; პირდაპირი ფიზიკური კონტაქტი შესაძლო ან დადასტურებულ შემთხვევასთან; COVID-19-ის შესაძლო/დადასტურებული შემთხვევის მოვლა ჰოსპიტალში, პირადი დაცვის საშუალებების გარეშე; სხვა სიტუაციები, რისკის ადგილობრივი შეფასების მიხედვით. ექსპოზიცია უნდა მომხდარიყო შემთხვევის "ინფექციურ" პერიოდში. სიმპტომური შემთხვევებისთვის ეს ნიშნავს სიმპტომის დაწყებამდე 2 დღით ადრე და სიმპტომების დაწყებიდან 10 დღის შემდეგ პერიოდს, პლიუს მინიმუმ 3 დამატებითი დღე სიმპტომების გარეშე, სიმპტომების დაწყებიდან სულ მცირე 13 დღის განმავლობაში. უსიმპტომო შემთხვევებისთვის ეს ნიშნავს 2 დღით ადრე და 10 დღის შემდეგ პერიოდს იმ თარიღიდან, როდესაც აიღეს დამადასტურებელი ნიმუში.[125]
ადამიანები, რომლებიც ცხოვრობენ ან მუშაობენ ტრანსმისიის მაღალი რისკის ზონაში, იმყოფებიან ინფქეციის მომატებული რისკის ქვეშ.
ადამიანები, რომლებიც ცხოვრობენ ან მუშაობენ გადაცემის მაღალი რისკის მქონე ადგილას (მაგ., დახურული დაწესებულებები, ჰუმანიტარული დაწესებულებები) და ადამიანები, რომლებიც მუშაობენ სამედიცინო დაწესებულებებში (მათ შორის საყოფაცხოვრებო პირობებში) ინფექციის უფრო მაღალი რისკის ქვეშ არიან.[125]
ხანდაზმულ პირებში ინფქეციის და მისი მძიმე ფორმის განვითარების რისკი მაღალია.[19]
ასაკთან ერთად იზრდება ჰოსპიტალიზაციისა და სიკვდილის რისკი. მაღალი ხარისხის მტკიცებულებების საფუძველზე დაფიქსირდა საავადმყოფოში გარდაცვალების, ჯამური სიკვდილობის და ჰოსპიტალიზაციის მომატებული რისკი ასაკთან მიმართებაში, 5.7%, 7.4% და 3.4% ით, შესაბამისად. ასაკის მიხედვით ინტენსიური თერაპიის განყოფილებაში მიღებისა და ინტუბაციის რისკის მატება არ დაფიქსირებულა. არ არსებობს მტკიცებულება კონკრეტული ასაკობრივი ზღვრის შესახებ, რომლის შემდეგაც რისკი მნიშვნელოვნად იმატებს.[126]
აშშ-ს მონაცემებით, სიკვდილის რისკი 340-ჯერ მეტია 85 წელზე უფროსი ასაკის ადამიანებში 18-დან 29 წლამდე ასაკის ადამიანებთან შედარებით.[127]
დიდ ბრიტანეთში ჩატარებული ერთმომენტიანი კვლევის თანახმად, ინფექციის ყველაზე მაღალი რისკი ფიქსირდება 40-64 წლის ასაკობრივ ჯგუფში, შემდეგ 75 წელს ზემოთ ასაკის პირებში და 65-74 წლის ასაკობრივ ჯგუფში.[128] ყველაზე მაღალი სიკვდილობა აღინიშნება 80 წლის ან უფროს პაციენტებში.[129]
აშშ-ში ხანდაზმულები (≥65 წლის) შეადგენდნენ შემთხვევების 31%-ს, ჰოსპიტალიზირებულთა 45%-ს, ინტენსიური თერაპიის განყოფილებაში მოთავსებულთა 53%-ს, ფატალური შემთხვევების 80%-ს (პანდემიის ადრეულ ეტაპზე). ყველაზე მძიმე გამოსავალი ფიქსირდებოდა ≥85 წლის პაციენტებში.[130]
მიუხედავად იმისა, რომ ასაკი დამოუკიდებელი რისკფაქტორია, რისკი ხანდაზმულებში ნაწილობრივ დაკავშირებულია თანმხლები დაავადებების არსებობასთან. მალნუტრიციის მაღალი პრევალენტობა ხანდაზმულ პაციენტებში შეიძლება იწვევდეს უარეს გამოსავალს.[131]
მამაკაცები ინფქეციის და მისი მძიმე ფორმის განვითარების უფრო მაღალი რისკის ქვეშ იმყოფებიან.[19]
მეტა-ანალიზმა აჩვენა, რომ მამაკაცებს აქვთ ინფექციის, ჰოსპიტალიზაციის, დაავადების სიმძიმის, ინტენსიური თერაპიის განყოფილებაში მოხვედრისა და სიკვდილის მომატებული რისკი.[132]
შემოთავაზებულია სხვადასხვა ჰიპოთეზა განსხვავების ასახსნელად, მათ შორის ანდროგენებით გამოწვეული პათოგენეზი (მტკიცებულება სუსტია), ესტროგენის იმუნოლოგიური დამცავი ეფექტი ქალებში (კონფლიქტური მტკიცებულებები), ტესტოსტერონის დეფიციტით გამოწვეული ანთებითი შტორმი (შეზღუდული წინააღმდეგობრივი მტკიცებულება) და ციტოკინის იმუნიტეტის თანდაყოლილი მუტაცია (მოითხოვს დამატებით გამოკვლევას). მიზეზი, სავარაუდოდ, მრავალფაქტორულია, სხვადასხვა ჰიპოთეზით განსაზღვრული.[133]
ადამიანებს, რომლებიც მიეკუთვნებიან რასობრივ/ეთნიკურ უმცირესობებს, აქვთ ინფექციის, მძიმე დაავადების, ჰოსპიტალიზაციის, ინტენსიურ განყოფილებაში გადაყვანის და სიკვდილის მომატებული რისკი. რისკის სიმძიმე დამოკიდებულია ეთნიკურ ჯგუფებზე.[134][135][136][137]თუმცა, კვლევები არათანმიმდევრულია, განსაკუთრებით რასობრივი/ეთნიკური უმცირესობების ჯგუფების და სოციალურ-ეკონომიკური სტატუსის განმარტებებთან მიმართებაში.
დიდი ბრიტანეთის მონაცემები მიუთითებს, რომ სამხრეთ აზიელი, შავკანიანი და შერეული ეთნიკური წარმომავლობის მქონე მოსახლეობაში უფრო მაღალია დადებითობის და ცუდი გამოსავლის რისკი (მაგალითად, ჰოსპიტალიზაცია, ინტენსიური თერაპიის განყოფილებაში მოთავსება, სიკვდილი) თეთრკანიან მოსახლეობასთან შედარებით, თუნდაც სოციოდემოგრაფიული, კლინიკური და საყოფაცხოვრებო მახასიათებლების გათვალისწინების შემდეგ.[138][139][140]რასამ შეიძლება მნიშვნელოვანი როლი შეასრულოს არასასურველი შედეგების დადგომაში როგორც ბავშვებში, ასევე ზრდასრულებში.[141]
აშშ-ში, პანდემიის პირველი წლის ფარგლებში, თეთრკანიან მოსახლეობასთან შედარებით, ტესტის დადებითობის, ჰოსპიტალიზაციის, ინტენსიური მოვლის განყოფილებაში მოთავსების და სიკვდილის უფრო მაღალი რისკის ქვეშ იყვნენ ამერიკელი ინდიელი ან ადგილობრივი ალასკელი, ლათინოსი, შავკანიანი და აზიელი ან წყნაროკეანური კუნძულების მაცხოვრებლები.[142][143]
ამ პაციენტებში რისკფაქტორებია სიღარიბე, დაბალი განათლების დონე, ცუდი საცხოვრებელი პირობები, ოჯახის დაბალი შემოსავალი, ეროვნული ენის გარდა სხვა ენაზე საუბარი და შინამეურნეობების გადატვირთულობა.[136]
მიუხედავად იმისა, რომ დიაგნოზის რისკი უფრო მაღალი იყო ეთნიკური უმცირესობების უმეტესობაში, ჰოსპიტალიზაციის შემდეგ, არ არსებობდა აშკარა უთანასწორობა შედეგებში (გარდა ბრაზილიაში ეთნიკურ უმცირესობებში სიკვდილიანობის მაღალი რისკისა). ეს მიუთითებს იმაზე, რომ ეთნიკური უმცირესობების სტატუსი არის COVID-თან დაკავშირებული ჯანმრთელობის შედეგების მნიშვნელოვანი სოციალური განმსაზღვრელი, სავარაუდოდ სხვა სოციალურ განმსაზღვრელ ფაქტორებთან (მაგ. საცხოვრებელი, სოციალურ-ეკონომიკური სტატუსი, დასაქმება, ზოგადი ჯანმრთელობის მდგომარეობა) კავშირის მიზეზით.[144] კლინიკური შედეგების მხრივ რასობრივი განსხვავებები ნაწილობრივ შესაძლოა განპირობებული იყოს თანმხლები დაავადებების მაღალი მაჩვენებლებით ზოგიერთ ეთნიკურ ჯგუფში.[145]
ინფექციისა და მისი მძიმე ფორმის განვითარების მომატებული რისკის ქვეშ იმყოფებიან გრძელვადიანი მოვლის დაწესებულებებში მყოფი პირები.[127][146]
ხანდაზმული პაციენტები, რომლებიც ხანგრძლივ საცხოვრებელ დაწესებულებებში ცხოვრობენ, პანდემიის პირველი ტალღის ფატალური შემთხვევების ერთ მესამედს წარმოადგენენ ინგლისსა და უელსში; სხვა ქვეყნებშიც მსგავსი სურათი ვლინდება. ეს სავარაუდოდ განპირობებულია პირადი დაცვის საშუალებების დეფიციტით, მოწყვლადი მოსახლეობით და ტესტირების არასაკმარისი რაოდენობით.[147] ოთხ სახლში ჩატარებული კვლევის თანახმად, მცხოვრებთა 26% გარდაიცვალა 2 თვის პერიოდში. ნებისმიერი მიზეზით სიკვდილობა 2 თვის განმავლობაში გაიზარდა 203%-ით, წინა წლებთან შედარებით. მცხოვრებთა დაახლოებით 40%-ს დადებითი შედეგი ჰქონდა SARS-CoV-2-ზე, მათგან 43%-ს უსიმპტომო, ხოლო 18% -ს ჰქონდა ატიპური სიმპტომები.[148]
აშშ-ში, ნებისმიერი მიზეზით სიკვდილობის 30-დღიანი მაჩვენებელი სეადგენდა 21%-ს ერთ-ერთი კოჰორტული კვლევის მიხედვით, რომელშიც ჩართული იყო მოხუცთა სახლის 5000 მცხოვრებზე მეტი. ხანდაზმული ასაკი, მამრობითი სქესი, კოგნიტური და ფიზიკური ფუნქციის შეზღუდვა დამოუკიდებლად იყო დაკავშირებული სიკვდილობასთან.[149]
ინფექციის მძიმე ფორმის მომატებული რისკის ქვეშ იმყოფებიან ასევე თანმხლები დაავადებებუის მქონე პირები და რაც უფრო მეტია თანმხლები დაავადება, მით უფრო მაღალია რისკი.[127][150]
დიდ ბრიტანეთში, 20,000 ჰოსპიტალიზებულ პაციენტზე ჩატარებული კოჰორტული კვლევის მიხედვით, ყველაზე ხშირი თანმხლები დაავადებები იყო გულის ქრონიკული დაავადება (31%), გაურთულებელი დიაბეტი (21%), ფილტვის არაასთმური ქრონიკული დაავადება (18%) და თირკმელების ქრონიკული დაავადება (16%).[151] დიდ ბრიტანეთში ჰოსპიტალიზებულ 65,000 პაციენტს შორის, 68%-ს ჰქონდა მინიმუმ ერთი კარდიომეტაბოლური დაავადება ჰოსპიტალიზაციისას. თანმხლები კარდიომეტაბოლური დაავადებები ასოცირებული იყო ჰოსპიტალში გართულებების მომატებულ რისკთან და ეს რისკი იმატებდა რამდენიმე დაავადებების თანაარსებობის შემთხვევაში.[152]
აშშ-ში, ჰოსპიტალიზებული ზრდასრული პაციენტების დაახლოებით 92%-ს აღენიშნებოდა სულ მცირე ერთი თანმხლები დაავადება, რომელთაგან ყველაზე ხშირი იყო ჰიპერტენზია, ლიპიდური მეტაბოლიზმის დარღვევები და სიმსუქნე. გარდაცვლილთა დაახლოებით 99% -ს ჰქონდა მინიმუმ ერთი თანმხლები დაავადება. სიკვდილის ყველაზე ძლიერი რისკფაქტორები იყო სიმსუქნე, შფოთვა და შიშთან დაკავშირებული დარღვევები და დიაბეტი, ასევე თანმხლები დაავადებების საერთო რაოდენობა.[153] სხვადასხვა შეფასების მიხედვით, ზრდასრულების დაახლოებით 56% და ახალგაზრდა ზრდასრულების დაახლოებით 32% (18-25%) არის დაავადების მძიმე ფორმის განვითრების მომატებული რისკის ქვეშ სულ მცირე ერთი თანმხლები დაავადების არსებობის გამო.[154][155]
მსოფლიოს მასშტაბით, ყველაზე გავრცელებული თანმხლები დაავადებებია ჰიპერტენზია (21%), სიმსუქნე (18%) და დიაბეტი. კიბო, თირკმელების ქრონიკული დაავადება, დიაბეტი და ჰიპერტენზია სიკვდილობის დამოუკიდებელ რისკფაქტორებს წარმოადგენენ. სტატისტიკურად ყველაზე გამოკვეთილი თანმხლები დაავადება, რომელიც იწვევს სიკვდილობას, არის თირკმელების ქრონიკული დაავადება.[156] მეტაბოლური სინდრომი ასევე მნიშვნელოვნად ასოცირდება სიკვდილიანობის უფრო მაღალ რისკთან.[157]
ბავშვებს თანმხლები დაავადებებით, როგორებიცაა სიმსუქნე, დიაბეტი, ფილტვების ქრონიკული დაავადება (ასთმის გარეშე), გულის დაავადება, გულყრით მიმდინარე დარღვევები და იმუნოკომპრომეტირებული სტატუსი, აღენიშნებოდათ მძიმე დაავადების მაღალი პრევალენტობა.[158]
სიმსუქნის მქონე და (≥30 კგ/მ²) და ჭარბწონიან პაციენტებში (25-30 კგ/მ²) ინფექციის და დაავადების მძიმე ფორმის განვითარების რისკი მაღალია.[127] მძიმე დაავადების რისკი იზრდება სხეულის მასის ინდექსის (BMI) მატებასთან ერთად.[159] სიმსუქნე ძალზე გავრცელებული იყო COVID-19-ით დაავადებულ პაციენტებში, ჯამში პრევალენტობით 32% (37% იმათში, ვინც საჭიროებდა ინტენსიურ მკურნალობას).[160]
2021 წლის თებერვლის ბოლოს, გლობალურად დაფიქსირებული სიკვდილის 2.5 მილიონი შემთხვევიდან, 2.2 მილიონი იმ ქვეყნებში მოხვდა, სადაც მოსახლოების ნახევარზე მეტი შედის ჭარბწონიან კატეგორიაში. ქვეყნებში, სადაც ზრდასრული მოსახლეობის ნახევარზე ნაკლები არის კლასიფიცირებული ჭარბწონიანად, სიკვდილის ალბათობა არის იმ მაჩვენებლის მეათედი, რაც გვხვდება ქვეყნებში, სადაც მოსახლეობის ნახევარზე მეტი ჭარბწონიანია.[161]
მეტა-ანალიზის მტკიცებულებებმა აჩვენა, რომ სიმსუქნით დაავადებულ პაციენტებში მნიშვნელოვნად მომატებულია ინფექციის, დაავადების კლინიკურად მძიმე ფორმის, ჰოსპიტალიზაციის, ინტენსიური მოვლის განყოფილებაში მოთავსების, მექანიკური ვენტილაციის საჭიროებისა და სიკვდილობის რისკი. ჭარბი წონა ზრდის ჰოსპიტალიზაციის რისკს, მაგრამ არა სიკვდილის.[162][163] თუმცა, როგორც ჩანს, ასოციაციის სიძლიერე დროთა განმავლობაში შესუსტდა.[163]
დიდი ბრიტანეთის კოჰორტული კვლევის თანახმად, მძიმე შედეგების რისკი (ე.ი. ჰოსპიტალიზაცია, ინტენსიური მკურნალობის განყოფილებაში მოთავსება, სიკვდილი) მატულობს პროგრესულად, სხეულის მასის ინდექსის ≥23 კგ/მ² ნიშნულის შემდეგ, დამოუკიდებლად დაავადებებისგან, რომელთაც ასევე უკავშირდებათ მძიმე დაავადების რისკი (მაგ. დიაბეტი). ფარდობითი რისკი განსაკუთრებით შესამჩნევი იყო <40 წლის ასაკის პაციენტებში და შავკანიანი ეთნიკური ჯგუფის წარმომადგენლებში. სხეულის მასის ინდექსის ყოველი ერთეული მატება ზრდის: ჰოსპიტალიზაციის რისკს 5%-ით (სმი≥23 კგ/მ²-ზე მეტი); ინტენსიური თერაპიის განყოფილებაში მოხვედრის რისკს 10%-ით (ნებისმიერი სმი); და სიკვდილობას 4%-ით (სმი≥28 კგ/მ²).[164]
აშშ-ში ჩატარებულმა კოჰორტულმა კვლევამ აჩვენა არაწრფივი კავშირი სხეულის მასის ინდექსსა და დაავადების სიმძიმეს შორის, სადაც სიმძიმის ყველაზე დაბალი რისკი აღინიშნებოდა ჯანმრთელი წონის და ჭარბწონიანობის ზღვარზე მყოფ პირებში. სხეულის მასის ამ ნიშნულიდან ზემოთ რისკი იზრდება.[165]
გულ-სისხლძარღვთა დაავადების მქონე პირები იმყოფებიან ინფექციის მძიმე ფორმის მომატებული რისკის ქვეშ.[127]
წინმსწრები კარდიოვასკულური დაავადება უკავშირდება არასასურველ შედეგებს, მათ შორის დაავადების სიმძიმის, მისი პროგრესირების და სიკვდილობის კუთხით მოზრდილებსა და ბავშვებში.[166][167]
არითმიები, კორონარული დაავადება და გულსისხლძარღვთა დაავადება მნიშვნელოვნადაა დაკავშირებული ინტენსიურ განყოფილებაში ჰოსპიტალიზაციასთან. გულის უკმარისობა, არითმიები, კორონარული არტერიების დაავადება და გულსისხლძარღვთა დაავადება ასევე უკავშირდება სიკვდილობის მაღალ რისკს.[168] დადასტურებული წინაგულების ფიბრილაცია/წინაგულების თრთოლვა ასოცირებული იყო ინტენსიური თერაპიის საჭიროების, სტაციონარში სიკვდილობის და არასასურველი შედეგების მაღალ რისკთან.[169][170] გულის კორონარული დაავადება ასევე არის დაკავშირებული ინფექციის პროგრესირებასთან და მძიმე/კრიტიკული დაავადების განვითარებასთან. ამ კავშირზე გავლენა აქვს ჰიპერტენზიის არსებობას; გულის კორონარული დაავადების და ჰიპერტენზიის მქონე პაციენტები იმყოფებიან არასასურველი პროგნოზის უფრო მაღალი რისკის ქვეშ, ვიდრე პაციენტები, რომელთაც ჰიპერტენზია არ აღენიშნებათ.[171] მიოკარდიუმის დაზიანება და პერიფერიული არტერიების დაავადება ასევე ასოცირდება მოკლევადიანი სიკვდილობის მატებასთნ.[172][173]
დაავადების მძიმე ფორმისა და სიკვდილობის მომატებული რისკის ქვეშ იმყოფებიან ასევე გულ-სისხლძაღვთა დაავადებების რისკფაქტორების (მაგ. ჰიპერტენზია, დიაბეტი) მქონე პირები (იხ. ქვემოთ).[174][175]
დაავადების მძიმე ფორმის განვითარების რისკის ქვეშ დგანან, ტიპი 1 და 2 დიაბეტის მქონე პირები.[127]
შაქრიანი დიაბეტი ასოცირდება მძიმე დაავადების რისკის ორჯერ მატებასთან და სიკვდილის რისკის თითქმის ორჯერ მატებასთან. დიაბეტი ასევე დაკავშირებულია ინტენსიური თერაპიის განყოფილებაში მოხვედრის მომატებულ რისკთან. სისხლში გლუკოზის უფრო მაღალი დონე (დაუყოვნებლივ და გრძელვადიან პერსპექტივაში) ასოცირდება უარეს შედეგებთან. არ არსებობს რაიმე მტკიცებულება რისკის სხვაობის შესახებ ახალდაწყებულ და ადრე არსებულ დიაბეტის მქონე ადამიანებს შორის. მონაცემები არასაკმარისია იმის დასადგენად, ზრდის თუ არა დიაბეტი ადამიანებს ინფექციისადმი მიდრეკილებას. მონაცემები შერეულია იმის შესახებ, აქვს თუ არა 1 ტიპის დიაბეტის მქონე ადამიანს ინფექციის უფრო მაღალი რისკი, ტიპი 2 დიაბეტთან შედარებით. არ არსებობს მონაცემები იმის შესახებ, რომ დიაბეტი ზრდის მძიმე დაავადების რისკს ბავშვებსა და მოზარდებში.[176][177] ვარიაბელობა მსოფლიოს სხვადასხვა რეგიონში მნიშვნელოვანია და შეიძლება ცვლიდეს საერთო ტენდენციებს.[178]
ცუდი პროგნოზის და მაღალი სიკვდილობის რისკფაქტორები დიაბეტით დაავადებულ პაციენტებში მსგავსია რისკფაქტორებთან, რომლებიც არსებობს ზოგადად მოსახლეობაში და მოიცავს ხანდაზმულ ასაკს, მამრობით სქესს, არათეთრკანიან ეროვნებას, სოციალურ-ეკონომიკურ შეჭირვებულობას, თირკმლის მწვავე დაზიანებას, ინსულტის ან გულის უკმარისობის ისტორიას და სხეულის მასის მაღალ ინდექსს. სხვა უფრო სპეციფიკური რისკფაქტორები მოიცავს პრედიაბეტურ მდგომარეობას, გლიკემიის ცუდ კონტროლს, გლიკოზირებული ჰემოგლობინის მაღალ დონეს, დიაბეტურ კეტოაციდოზს, ჰიპერგლიკემიურ ჰიპეროსმოლარულ მდგომარეობას, დიაბეტურ რეტინოპათიას და ინსულინის გამოყენებას.[179][180][181][182][183][184][185] კრიტიკულად დაავადებულ პაციენტებში გლიკემიის ცუდი კონტროლი ზრდის გართულებების და სიკვდილობის რისკს.[186] კვლევებმა, რომლებიც კორექტირებულია ასაკის, სქესის, ეთნიკური წარმომავლობის, დეპრივაციისა და გეოგრაფიული მდებარეობის მიხედვით, მაინც აჩვენა სიკვდილის გაზრდილი რისკი დიაბეტის მქონე ადამიანებში. მწირი მტკიცებულება არსებობს თანმხლები დაავადებების როლის შესახებ ცუდი შედეგების რისკის გაზრდაში.[176]
მეტფორმინის, ნატრიუმი–გლუკოზის კოტრანსპორტერი 2-ის ინჰიბიტორების და გლუკაგონის მსგავსი პეპტიდი 1-ის რეცეპტორის აგონისტების გამოყენება ასოცირდებოდა შემცირებულ სიკვდილობასთან მე-2 ტიპის დიაბეტის მქონე პაციენტებში. დიპეპტიდილ პეპტიდაზა-4-ის ინჰიბიტორები და ინსულინი ასოცირებული იყო გაზრდილ სიკვდილობასთან. სულფონილურეა, თიაზოლიდინედიონები და ალფა-გლუკოზიდაზას ინჰიბიტორები არ ზრდის ან ამცირებს სიკვდილობის რისკს.[187][188] გაურკვეველია აქვს თუ არა ამ პრეპარატებს დამცავი ეფექტი და საჭიროა შემდგომი გამოკვლევა.
პაციენტთა ამ ჯგუფებში არაკეთილსაიმედო კლინიკური შედეგების მიზეზი შეიძლება იყოს დიაბეტის სინდრომული ბუნება, თანმხლები დაავადებების არსებობა, იმუნური ფუნქციის დარღვევა, ვირუსის ინვაზიის ხელშემწყობი ფერმენტების სიჭარბე და ქრონიკული ანთება, რომელიც შეწყვილებულია SARS-CoV-2-ით გამოწვეულ მწვავე ანთებით რეაქციასთან, რაც განაპირობებს ანთებითი შტორმისკენ მიდრეკილებას.[189][190]
ფილტვების ისეთი ქრონიკული დაავადებების მქონე ადამიანებში, როგორებიცაა ასთმა, ფილტვის ქრონიკული ობსტრუქციული დაავადება (ფქოდ), ფილტვის ინტერსტიციული დაავადება, ფილტვის ემბოლია, ფილტვის ჰიპერტენზია, ტუბერკულოზი, ცისტური ფიბროზი და ბრონქოექტაზი, მძიმე დაავადების რისკი მაღალია. ბრონქოპულმონური დისპლაზიის ან ალფა-1 ანტიტრიფსინის დეფიციტის მქონე ადამიანებს შეიძლება ჰქონდეთ მძიმე დაავადების გაზრდილი რისკი; თუმცა, მტკიცებულებები შეზღუდულია.[127] არ არსებობს ზუსტი მტკიცებულება, რომ ასთმის ან ფილტვის ქრონიკული ობსტრუქციული დაავადების მქონე პაციენტებში უფრო მაღალია ინფექციის რისკი.[191][192]
ფილტვის ქრონიკული ობსტრუქციული დაავადება: იწვევს ჰოსპიტალიზაციის, ინტენსიური მოვლის განყოფილებაში ჰოსპიტალიზაციის და სიკვდილობის რისკის ზრდას.[193][194] დიდ ბრიტანეთში ჩატარებულმა მულტიცენტრულმა, პროსპექტულმა კოჰორტულმა კვლევამ აჩვენა, რომ ფქოდ-ის მქონე პაციენტებმა უფრო ნაკლებად მოსალოდნელია მიიღონ დახმარება კრიტიკულ/რეანიმაციის განყოფილებაში, ვიდრე პაციენტებმა ფონური რესპირაციული დაავადების გარეშე.[195]
ასთმა: დაკავშირებულია მსგავს (თუ არა ოდნავ გაუმჯობესებულ) კლინიკურ შედეგებთან, ასთმის არმქონე პაციენტებთან შედარებით. დიდი სისტემური მიმოხილვის გაერთიანებულმა შედეგებმა აჩვენა, რომ საერთო ჯამში, ასთმა არ იყო დაკავშირებული მძიმე შედეგებთან (ჰოსპიტალიზაცია, ინტენსიური თერაპიის განყოფილებაში მოთავსება, სიკვდილობა). თუმცა, მტკიცებულებები იყო ძალიან დაბალი სარწმუნოების და შედეგები შეზღუდული იყო ასთმის სიმძიმის შესახებ მონაცემების ნაკლებობით და აუხსნელი სტატისტიკური ჰეტეროგენურობით. ალერგიული ასთმის მქონე ადამიანები, როგორც ჩანს, მძიმე შედეგების უფრო დაბალი რისკის ქვეშ არიან, ხოლო ასთმისა და თანმხლები ფქოდ-ის მქონე ადამიანები მძიმე შედეგების მაღალი რისკის ქვეშ არიან. აქამდე ჩატარებულმა სისტემურმა მიმოხილვებმა და მეტაანალიზებმა გამოიტანა ურთიერთსაწინააღმდეგო დასკვნები. დაკავშირებულია თუ არა ასთმა ინფექციის მომატებულ რისკთან თუ მძიმე შედეგებთან, გაურკვეველი რჩება.[196][197] ასთმა დაკავშირებული იყო ბავშვებში ჰოსპიტალიზაციის მომატებულ რისკთან; თუმცა, საინჰალაციო კორტიკოსტეროიდების გამოყენება დაკავშირებული იყო ინფექციის შემცირებულ რისკთან.[198]
ობსტრუქციული ძილის აპნოე: დაკავშირებულია მძიმე დაავადების, ინტენსიური თერაპიის, ხელოვნური ვენტილაციისა და სიკვდილობის რისკთან, მაგრამ არა ინფექციის მომატებულ რისკთან; თუმცა, მტკიცებულებები შეზღუდულია.[199][200]
ცისტური ფიბროზის მქონე პაციენტები: ამჟამინდელი მონაცემებით, არ იმყოფებიან ინფიცირების მომატებული რისკის ქვეშ; თუმცა, გარკვეული მტკისცებულებების თანახმად, ზოგიერთ პაციენტს აღენიშნება უფრო მძიმე კლინიკური მიმდინარეობა (მაგ. ტრანსპლანტაციის შემდგომ პერიოდში).[201] მძიმე შედეგების სხვა რისკფაქტორებს მიეკუთვნება ფორსირებული ამოსუნთქვის მოცულობა (FEV)1 <70%, ასაკი >40 წელზე მეტი, დიაბეტი, პანკრეასის უკმარისობა, წონის ნაკლებობა და აზითრომიცინის გამოყენება.[202] ფილტვის ტრანსპლანტაციის შემდგომი და ცისტურ ფიბროზთან დაკავშირებული დიაბეტი იყო ბავშვებში მძიმე დაავადების რისკფაქტორები.[198]
ფილტვის აქტიური ტუბერკულოზის მქონე პირებში: სავარაუდოდ მომატებულია მძიმე დაავადების და სიკვდილობის რისკი.[203][204]
ფილტვის ინტერსტიციული დაავადება: სავარაუდოდ დაკავშირებულია მძიმე დაავადების და სიკვდილობის მომატებულ რისკთან.[205][206]
თირკმლის ქრონიკული დაავადების მქონე პირები იმყოფებიან დაავადების მძიმე ფორმის განვითარების და ასევე ინფექციის გადადების მომატებული რისკის ქვეშ.[127][128]
თირკმელების ქრონიკული დაავადების მქონე პაციენტებში, ამ დაავადების არმქონე პაციენტებთან შედარებით, მნიშვნელოვნად უფრო მაღალი იყო ჰოსპიტალიზაციის და ნებისმიერი მიზეზით სიკვდილობის რისკი. თირკმელების ქრონიკული დაავადების მქონე პაციენტებს, ამასთან, აღენიშნებოდათ კრიტიკულ ავადმყოფობაში პროგრესირების მომატებული რისკი დაჯამებული ანალიზის მიხედვით, რომელიც მოიცავდა კვლევებს მულტივარიაბელური კორექტირების მქონე სხვადასხვა კვლევის ანალიზების ქეჯგუფს. თუმცა, ვერცერთი შედეგი ვერ აღწევდა სტატისტიკურ მნიშვნელობას.[207]
ინციდენტობა უფრო მაღალია პაციენტებში, რომლებიც იტარებენ დიალიზს, ვიდრე პაციენტებში, რომელთაც არ ესაჭიროებათ თირკმელების ჩამნაცვლებელი თერაპია.[208] ბოლო სტადიის თირკმელების დაავადების მქონე პირებში, რომლებიც იმყოფებოდნენ თირკმელების ჩანაცვლების თერაპიაზე, ასევე მომატებული აღმოჩნდა ინტენსიურ განყოფილებაში მოთავსების, მექანიკური ვენტილაციის საჭიროების და სიკვდილობის რისკი.[209]
დიდ ბრიტანეთში ჩატარებული ერთმომენტიანი კვლევის თანახმად, დადებითი ტესტის დაკორექტირებული ალბათობა უფრო მაღალია თირკმლის ქრონიკული დაავადების მქონე პაციენტებში (32.9%), ამ დაავადების არმქონე პაციენტებთან შედარებით (14.4%).[128]
თირკმლის არსებული ქრონიკული დაავადება წარმოადგენს თირკმლის მწვავე დაზიანების, როგორც გართულების დამოუკიდებელ რისკფაქტორს.[210]
ღვიძლის ისეთი ქრონიკული დაავადებების მქონე პირები, როგორიცაა ციროზი, მეტაბოლურ დისფუნქციასთან ასოცირებული ღვიძლის ცხიმოვანი დაავადება (არაალკოჰოლური გაცხიმოვნება), ალკოჰოლური ღვიძლის დაავადება და აუტოიმუნური ჰეპატიტი, მძიმე დაავადების მომატებული რისკის ქვეშ არიან. B ან C ჰეპატიტის მქონე პაციენტებს შესაძლოა ჰქონდეთ მძიმე ინფექციის მაღალი რისკი. თუმცა, მტკიცებულება შეზღუდულია.[127]
ღვიძლის ქრონიკული დაავადება დაკავშირებულია მძიმე დაავადების და სიკვდილობის გაზრდილ რისკთან, მაგრამ არა ინფექციის გაზრდილ რისკთან.[211] ღვიძლის ფიბროზის მაღალი ქულები ასოცირდება უარეს პროგნოზთან.[212]
ციროზის მქონე ადამიანებს აქვთ სიკვდილობის გაზრდილი რისკი. ციროზის მქონე პაციენტებს ჰქონდათ 2,48-ჯერ გაზრდილი სიკვდილობის რისკი არაციროზულ პაციენტებთან შედარებით. სიკვდილობის რისკი პოტენციურად მაღალია უფრო გვიანი სტადიის ციროზის მქონე პაციენტებში.[213] ალკოჰოლის მოხმარება დაკავშირებულია მძიმე დაავადების, ჰოსპიტალიზაციისა და ინტენსიური თერაპიის განყოფილებაში მოხვედრის რისკთან.[214]
მეტაბოლურ დისფუნქციასთან ასოცირებული ღვიძლის ცხიმოვანი დაავადების მქონე ადამიანები მძიმე დაავადების მომატებული რისკის ქვეშ არიან.[215] ავადმყოფობის სიმძიმე დაკავშირებულია ასაკთან (<60 წ.) და ფიბროზის (FIB-4) საშუალო ან მაღალ ქულასთან.[216][217]
ორსულ ქალებში დაავადების მძიმე ფორმის რისკი უფრო მაღალია.[127]
ჯამური პრევალენტობა ორსულ და ახლო წარსულში ნამშობიარებ ქალებში, რომლებიც კლინიკაში სხვადასხვა მიზნით შემოდიოდნენ, იყო 10%; თუმცა, მაჩვენებელი განსხვავდება სხვადასხვა კვლევებისა და ქვეყნების მიხედვით.[218][219] დადასტურებული COVID-19-ის მქონე 2500-ზე მეტი ორსული ქალის მეტა-ანალიზის თანახმად, ქალების 73.9% იყო მესამე ტრიმესტრში; 50.8% იყო შავკანიანი, აზიელი ან ეთნიკური უმცირესობის წარმომადგენელი; 38.2%-ს აღენიშნებოდა სიმსუქნე; და 32.5% -ს ჰქონდა ქრონიკული თანმხლები დაავადებები.[220]
15-44 წლის ასაკის დაახლოებით 400,000 სიმპტომური ინფექციის მქონე ქალის ანალიზის მიხედვით, ორსულ ქალებში გმაოვლინდა ჰოსპიტალიზაციის, ინტენსიური მოვლის განყოფილებაში მკურნალობის, ინვაზიური მექანიკური ვენტილაციის ან ექსტრაკორპორული მემბრანული ოქსიგენაციის და სიკვდილის მომატებული რისკი.[221]
მძიმე დაავადების, დედის ავადობისა და მშობიარობის არასასურველი შედეგების მქონე ორსული ქალების რისკფაქტორები მოიცავდა ასაკს ≥30 წელი, შერეულ ეროვნებას, გესტაციურ დიაბეტს, დიაბეტის, ჰიპერტენზიას, გულ-სისხლძარღვთა დაავადებას, ჭარბი წონა/სიმსუქნეს, აივ ინფექციას, ორსულობამდე არასაკმარის წონას და ანემიას.[222][223]
ორსულობასთან დაკავშირებული გართულებების შესახებ დამატებითი ინფორმაციისთვის იხ გართულებები.
მიმდინარე ან წარსულში მწეველ პაციენტებს შესაძლოა ჰქონდეთ მძიმე ინფექციის მაღალი რისკი.[127]
მოწევა ასოცირდება მძიმე ან კრიტიკულ შედეგებთან და ინტენსიური თერაპიის განყოფილებაში მოთავსების საჭიროების მაღალ რისკთან და სიკვდილობასთან. ასოციაცია უფრო გამოხატულია ყოფილ მწეველებში, ვიდრე ამჟამად მწეველებში და ახალგაზრდა პირებში.[224] ამჟამინდელ ან ყოფილ მწეველებს (ოდესმე მწეველებს) ჰქონდათ ჰოსპიტალიზაციის 16%-ით მაღალი რისკი, უფრო მძიმე დაავადების 44%-ით, სიკვდილობის 39%-ით და დაავადების პროგრესირების 45%-ით მაღალი რისკი, ვიდრე არამწეველებს (არასდროს მწეველები).[225] ეს შეიძლება უკავშირდებოდეს სასუნთქ გზებში ანგიოტენზინ-გარდამქმნელი ფერმენტი-2-ის რეცეპტორის მომატებულ ექსპრესიას მწეველებში.[226] ამჟამინდელ მწეველებში სიკვდილობის რისკი არ იცვლება ასაკის მიხედვით; თუმცა, რისკი მნიშვნელოვნად მცირდება ასაკის მიხედვით ყოფილ მწეველებში.[227]
ჯანმრთელობის მსოფლიო ორგანიზაციამ მიმოიხილა არსებული მტკიცებულებები და გამოაქვეყნა დასკვნა იმის შესახებ, რომ მოწევა დაკავშირებულია უფრო მძიმე დაავადებასთან და სიკვდილობასთან ჰოსპიტალიზებულ პაციენტებში.[228]
კიბოს მქონე პაციენტები იმყოფებიან ინფექციის და მისი მძიმე ფორმის მომატებული რისკის ქვეშ.[127][229]
კიბოს მქონე პაციენტებს აქვთ ინფექციის, მძიმე დაავადების, ინტენსიური თერაპიის განყოფილებაში მოხვედრის და სიკვდილობის მომატებული რისკი ზოგად პოპულაციასთან შედარებით.[230] ჰემატოლოგიური ავთივსებიანი დაავადებები დაკავშირებულია დაავადების მძიმე ფორმის სიკვდილობის ყველაზე მაღალ რისკთან (შესაძლებელია აიხსნას იმუნოსუპრესიის მაღალი ხარისხით, რაც დაკავშირებულია ამ პაციენტების მკურნალობასთან), რასაც მოჰყვება ფილტვის კიბო. მკურნალობის მეთოდსა და სიკვდილობას შორის მკაფიო კავშირი არ არის.[231]
კიბოს მქონე პაციენტებში ჯამური ლეტალობის მაჩვენებელი ჰოსპიტალში შეადგენს 14.1%-ს.[232] ინტენსიური მოვლის განყოფილებაში მოთავსებული კიბოს მქონე პაციენტების ჯამური სიკვდილობა შეადგენს 60.2%-ს.[233] კიბოს მქონე პაციენტებში სიკვდილობაზე ზეგავლენას ახდენს კიბოსგან დამოუკიდებელი ფონური თანმხლები დაავადებები. სიკვდილობა მნიშვნელოვნად უფრო მაღალია პაციენტებში, რომელთაც აღენიშნებათ ჰიპერტენზია, გულ-სისხლძარღვთა დაავადება, ფილტვის ქრონიკული ობსტრუქციული დაავადება დადიაბეტი.[234]
პაციენტებს, რომლებსაც ბოლოდროინდელი მკურნალობდნენ კიბოს (COVID-19-ის დიაგნოზამდე 3 თვის განმავლობაში) ჰქონდათ სტატისტიკურად მნიშვნელოვანი ზრდა 30-დღიანი სიკვდილიანობის, ინტენსიური თერაპიის განყოფილებაში ყოფნისა და ჰოსპიტალიზაციის რისკის მქონე პაციენტებთან შედარებით, რომლებსაც აქვთ COVID-19 კიბოს გარეშე. პაციენტებს, რომლებსაც არ ჰქონდათ ჩატარებული კიბოს საწინააღმდეგო მკურნალობა ბოლო პერიოდში, აღენიშნებოდათ სიკვდილიანობისა და ინტენსიური თერაპიის განყოფილებაში დარჩენის რისკი და მექანიკური ვენტილაციისა და ჰოსპიტალიზაციის დაბალი რისკი კიბოს არმქონე პაციენტებთან შედარებით.[235] პაციენტები, რომლებიც იღებენ იმუნური ჩექპოინტების ინჰიბიტორებს, როგორც ჩანს, არ არიან ცუდი კლინიკური შედეგების მომატებული რისკის ქვეშ იმ პაციენტებთან შედარებით, რომლებიც არ იღებენ ონკოლოგიურ მკურნალობას ან კიბოს სხვა თერაპიას, მაგრამ მტკიცებულებები მწირია.[236]
კიბოთი დაავადებული ბავშვები ინფექციის მიმართ უფრო მოწყვლადი არიან, ვიდრე პედიატრიული პაციენტები ონკოლოგიური დაავადების გარეშე. შეზღუდული რაოდენობის მონაცემების მიხედვით, ავადობის საერთო მაჩვენებელი კიბოს მქონე პედიატრიულ პაციენტებში დაბალია და მხოლოდ 5%-ს ესაჭიროება ჰოსპიტალიზაცია.[237] დღემდე ჩატარებული ყველაზე მასშტაბური საერთაშორისო კოჰორტული კვლევის მიხედვით, კიბოს მქონე ბავშვთა 20%-ს განუვითარდა მძიმე ან კრიტიკული დაავადება, თუმცა, მათგან უმრავლესობა გამოჯანმრთელდა კომპლექსური მკურნალობის გარეშე. ბავშვთა დაახლოებით 35% იყო უსიმპტომო. ლიმფოპენია და ნეიტროპენია დაკავშირებულია დაავადების უფრო მძიმე ფორმებთან.[238] გადარჩენადობის საერთო მაჩვენებელი კიბოს მქონე პედიატრიულ პაციენტებში ძალიან მაღალია (99.4%), ხოლო ჰოსპიტალიზაციის და ინტენსიურ განყოფილებაში მოთვსების რისკის კუთხით არ გამოვლენილა მნიშვნელოვანი განსხვავება ჰემატოლოგიურ ავთვისებიან დაავადებებსა და სოლიდურ სიმსივნეებს შორის ბავშვებში.[239] შეზღუდული მტკიცებულების თანახმად, არანაირი მძიმე გართულება არ ყოფილა დაკავშირებული ქიმიოთერაპიის გაგრძელებასთან SARS-CoV-2 დადებითი ტესტის მქონე ბავშვებში.[240]
ცერებროვასკულური დაავადების მქონე პირები იმყოფებიან ინფექციის მძიმე ფორმის მომატებული რისკის ქვეშ.[127]
ცერებროვასკულური დაავადების ანამნეზის მქონე პაციენტებში უფრო მაღალია გვერდითი მოვლენების რისკი, ვიდრე პაციენტებში, რომლებსაც მსგავსი დაავადება არ აქვთ.[241] არსებული ცერებროვასკულური დაავადების მქონე პაციენტებში 2.67-ჯერ უფრო მაღალია ცუდი კლინიკური გამოსავალის შანსები, მათ შორის ინტენსიური მკურნალობის განყოფილებაში ჰოსპიტალიზაცია, მექანიკური ვენტილაცია და სიკვდილობა.[242] გადატანილი ინსულტი მნიშვნელოვნად იყო დაკავშირებული მძიმე დაავადებასთან, ინტენსიური თერაპიის განყოფილებაში მოხვედრასთან, მექანიკურ ვენტილაციასთან და სიკვდილობასთან.[243]
ფსიქიკური ჯანმრთელობის ისეთი დარღვევების მქონე ადამიანები, როგორიცაა გუნება-განწყობილების აშლილობები (მაგ., დეპრესია) და შიზოფრენიის სპექტრის აშლილობები, მძიმე დაავადების გაზრდილი რისკის ქვეშ არიან.[127]
ფსიქიკური ჯანმრთელობის მანამდე არსებული აშლილობის მქონე პაციენტებს აქვთ ჰოსპიტალიზაციისა და სიკვდილიანობის გაზრდილი რისკი ფსიქიკური ჯანმრთელობის დარღვევების არმქონე პაციენტებთან შედარებით.[244][245]
წინმსწრები შიზოფრენიით დაავადებულ ადამიანებს შეიძლება ჰქონდეთ სიკვდილიანობის გაზრდილი რისკი. რისკის ფაქტორები მოიცავს ხანდაზმულ ასაკს და მოწევის ისტორიას.[246]
მყარი ორგანოს ან სისხლის ღეროვანი უჯრედების ტრანსპლანტაციის შედეგად იმუნოკომპრომისულ მდგომარეობაში მყოფ პირებს აღენიშნებათ მძიმე დაავადების მაღალი რისკი.[127]
მყარი ორგანოების ტრანსპლანტანტის რეციპიენტი პაციენტები იმყოფებიან ჰოსპიტალიზაციის, ინტენსიური მკურნალობის განყოფილებაში გადაყვანის და სიკვდილობის მომატებული რისკის ქვეშ. თუმცა, ჰოსპიტალიზაციის მაღალი სიხშირე, შესაძლოა, ასახავდეს მჭიდრო ჰოსპიტალური მონიტორინგის, როგორც უპირატესი სტრატეგიის შერჩევას ასეთ პაციენტებში (და არ მიუთითებს დაავადების სიმძიმეზე). სიკვდილობის გაზრდილი რისკი არ დაფიქსირებულა ზოგად პოპულაციასთან შედარებით, დემოგრაფიული და კლინიკური მახასიათებლებისა და დაავადების სიმძიმის მიხედვით.[247]
ჰემატოპოიეზური ღეროვანი უჯრედების ტრანსპლანტაციის (HSCT) მიმღებები არიან სიკვდილობის გაზრდილი რისკის ქვეშ. სიკვდილობის მაჩვენებელი ოდნავ მაღალი იყო ალო-ჰემატოპოიეზური ღეროვანი უჯრედების ტრანსპლანტაციის მიმღებებში ავტო-ჰემატოპოიეზური ღეროვანი უჯრედების ტრანსპლანტაციის მიმღებებთან შედარებით, მაგრამ ეს განსხვავება არ იყო სტატისტიკურად მნიშვნელოვანი. მაღალი სიკვდილობის რისკფაქტორები მოიცავდა ხანდაზმულ ასაკს, იმუნოსუპრესიულ თერაპიას, ტრანსპლანტატი მასპინძლის წინააღმდეგ დაავადებას და ამაღლებულ ანთებით მარკერებს ლიმფოპენიით.[248]
შეზღუდული შესაძლებლობის მქონე პირებს, მათ შორის დაუნის სინდრომის, ცერებრული დამბლის, თანდაყოლილი მალფორმაციის, სწავლის უნარის დაქვეითების, ყურადღების დეფიციტის/ჰიპერაქტიურობის აშლილობის, ინტელექტუალური და განვითარების შეფერხების და ზურგის ტვინის დაზიანებების მქონე ადამიანებს აქვთ მძიმე დაავადების გაზრდილი რისკი.[127]
დიდ ბრიტანეთში ჩატარებული კოჰორტული კვლევის თანახმად, ჰოსპიტალიზაციის რისკი 4-მაგია, ხოლო სიკვდილობის რისკი კი 10-მაგია დაუნის სინდრომის მქონე პირებში.[249] მაღალი რისკის მიზეზი, სავარაუდოდ, იმუნური დისფუნქცია, გულის თანდაყოლილი დაავადება და ფილტვის პათოლოგიაა. ასევე, დაუნის სინდრომის მქონე ადამიანებს ხშირად აქვთ ასოცირებული სიმსუქნე და ობსტრუქციული ძილის აპნეა, ორივე რისკფაქტორია უარესი გამოსავლისთვის. სიკვდილობის მაჩვენებელი უფრო მაღალი იყო 40 წელზე უფროსი ასაკის ადამიანებში ერთ სისტემურ მიმოხილვაში.[250]
დიდ ბრიტანეთში ჩატარებულმა სხვა კვლევამ აჩვენა, რომ სწავლის უნარის დაქვეითების და დაუნის სინდრომით ან ცერებრალური დამბლით დაავადებულების შემთხვევებში მნიშვნელოვნად იზრდებოდა ჰოსპიტალიზაციის ან სიკვდილის რისკი და სიკვდილობა უფრო მაღალი იყო, ვიდრე არა-COVID-19 მიზეზების გამო.[251]
შეზღუდული შესაძლებლობების მქონე (შშმ) პაციენტებში სიკვდილის რისკი უფრო მაღალი აღმოჩნდა (მათ შორის სმენის უნარის დაქვეითება, ნევროლოგიური მდგომარეობები და სისუსტე), ვიდრე შეუზღუდავი შესაძლებლობების მქონე პირებში პანდემიის პირველი ორი ტალღის ფარგლებში. ფარდობითი რისკი უფრო მაღალი აღოჩნდა ახალგაზრდა შშმ პირებში, შშმ ქალებში და აქტივობის მაღალი ხარისხით შემზღუდავი მდგომარეობების მქონე პირებში. მომატებულ რისკს გარკვეულწილად ხელს უწყობდა არასასურველი სოციოეკონომიკური, დემოგრაფიული და ჯანმრთელობასთან დაკავშირებული რისკფაქტორები.[252]
დემენციის მქონე ადამიანებს შეიძლება ჰქონდეთ ინფექციის გაზრდილი რისკი და იყვნენ მძიმე დაავადების განვითარების გაზრდილი რისკის ქვეშ.[127][253]
დემენციის მქონე ხანდაზმული პაციენტები მოკლე დროში იმყოფებიან სიკვდილობის მომატებული რისკის ქვეშ. ასეთ პაციენტებში უფრო ხშირია ჰიპერტენზია, დიაბეტი, პნევმონია და იმუნოკომპრომისული მდგომარეობები. სიკვდილობის ჯამური მაჩვენებელი დემენციის მქონე პაციენტებში შეადგენდა 39%-ს, ხოლო დანარჩენ ხანდაზმულებში 20%-ს.[254]
დიდ ბრიტანეთში, 2020 წლის მარტიდან ივნისამდე COVID-19-ით გარდაცვლილ პაციენტებს შორის, ერთ მეოთხედს ჰქონდა დემენცია. დემენცია და ალცჰაიმერის დაავადება ყველაზე ხშირი თანმხლები დაავადება იყო COVID-19-თან ერთად, მარტი-ივნისის (2020) პერიოდში.[255]
აშშ-ში, პაციენტის ჯანმრთელობის ელექტრონული ჩანაწერების რეტროსპექტული, შემთხვევა-კონტროლის ტიპის კვლევით გამოვლინდა, რომ დემენციის მქონე პაციენტები იმყოფებიან ინფიცირების უფრო მაღალი რისკის ქვეშ ზოგად მოსახლეობასთან შედარებით. ამასთან, მათი კლინიკური შედეგები მნიშვნელოვნად უარესია (6 თვის ფარგლებში ჰოსპიტალიზაციის და სიკვდილობის რისკი) დემენციის მქონე პაციენტებთან შედარებით, რომელთაც არ აღნიშნებათ COVID-19 და COVID-19-ის მქონე პაციენტებთან შედარებით, რომელთაც არ აღენიშნებათ დემენცია. ყველაზე მაღალი რისკი დაფიქსირდა სისხლძარღვოვანი დემენციის მქონე პაციენტებში.[256]
იმუნოდეფიციტის მქონე ადამიანები მძიმე დაავადების რისკის ქვეშ არიან.[127]
ეს მოიცავს პირველადი იმუნური დეფიციტის მქონე პირებს, კორტიკოსტეროიდების ან სხვა იმუნოსუპრესანტების გახანგრძლივებული კურსის მიმღებ პაციენტებს.
ჰოსპიტალიზაციის შემდეგ, იმუნოკომპრომისულ ადამიანებს აქვთ ინტენსიური თერაპიის განყოფილებაში მიღებისა და სიკვდილის მომატებული რისკი, ვაქცინაციის სტატუსის მიუხედავად, იმუნოდეფიციტის არმქონე პაციენტებთან შედარებით (კლინიკური და დემოგრაფიული მახასიათებლების განსხვავებების ეფექტების კორექტირების შემდეგ).[257]
ამჟამინდელი მტკიცებულებები მტკიცედ არ მიუთითებს იმაზე, რომ იმუნური ანთებითი დაავადებების მკურნალობასთან დაკავშირებული მედიკამენტები ზრდიან ინფექციის ან მისი მძიმე ფორმის რისკს, გარდა კროტიკოსტეროიდებისა და რიტუქსიმაბისა.[258] გლუკოკორტიკოსტეროიდებზე ექსპოზიცია ≥10 მგ/დღეში (პრედნიზოლონი) დაკავშირებულია ჰოსპიტალიზაციის უფრო მაღალ რისკთან, რევმატოლოგიური დაავადების მქონე პაციენტებში.[259] ციკლოსპორინით/ტაკროლიმუსით მკურნალობის შემთხვევაში ასევე მომატებული იყო ჰოსპიტალიზაციის რისკი; თუმცა, უცნობია, მომატებული რისკი მედიკამენტს უკავშირდება, ფონურ დაავადებას, თუ სხვა ფაქტორებს.[260]
იმუნოსუპრესირებული პაციენტები, ზოგად მოსახლეობასთან შედარებით, არ იმყოფებიან ინფიცირების მნიშვნელოვნად მომატებული რისკის ქვეშ.[261]
ქვემოთ იხილეთ აივ ინფექცია და აუტოიმუნურ დაავადებები.
აივ-ით მცხოვრებ ადამიანებს აქვთ დაავდების მძიმე ფორმის განვითრების მაღალი რისკი.[127]
ჩატარებული რეტროსპექტული კოჰორტული კვლევების მიხედვით, მიუხედავად იმისა, რომ აივ-ის მქონე პაციენტები არ იმყოფებიან დაინფიცირების მომატებული რისკის ქვეშ, მათ აქვთ არასასურველი კლინიკური შედეგების უფრო მაღალი რისკი (დაავადების მძიმე ფორმა, ჰოსპიტალიზაცია, სიკვდილობა), ვიდრე აივ ინფექციის არმქონე პაციენტებს. მძიმე დაავადებისა და ჰოსპიტალიზაციის რისკი იზრდებოდა აივ დაავადების სტადიის პროგრესირებასთან ერთად.[262][263][264][265] თუმცა, არსებობს მტკიცებულება, რომელიც მიგვითითებს იმაზე, რომ აივ ინფიცირებულები შორსწასულ სტადიაში (სტადია 3 ან 4) ავლენენ ნაკლებად მძიმე სიმპტომებს და დაბალია სიკვდილობა. ეს შეიძლება აიხსნას აივ-დადებით პირებში იმუნური სისტემის სისუსტით. ციტოკინური შტორმი, რომელიც COVID-19 პაციენტებში ცუდ გამოსავალს იწვევს, ამ შემთხვევებში არ ვითარდება.[266]
მტკიცებულებები ცალკეული კვლევებიდან, სისტემური მიმოხილვებიდან და მეტა-ანალიზებიდან ურთიერთსაწინააღმდეგოა. ზოგიერთმა მკვლევარმა აღმოაჩინა, რომ აივ ინფექცია არ იყო დაკავშირებული ცუდ შედეგებთან ან სიკვდილობასთან, სხვებმა კი დაადგინეს, რომ აივ ინფექციით მცხოვრებ ადამიანებს აქვთ ინფექციისა და სიკვდილობის მომატებული რისკი აივ-ის არმქონე ადამიანებთან შედარებით.[267]
ჯანმრთელობის მსოფლიო ორგანიზაცია აცხადებს, რომ აივ ინფექცია, როგორც ჩანს, მნიშვნელოვანი დამოუკიდებელი რისკფაქტორია მძიმე ან კრიტიკული დაავადებისათვის ჰოსპიტალიზაციისას და საავადმყოფოში სიკვდილობის კუთხით. აივ ინფექცია დამოუკიდებლად ასოცირდებოდა სიკვდილობის უფრო მაღალ რისკთან აივ-უარყოფით პოპულაციასთან შედარებით ასაკის, სქესის, დაავადების სიმძიმისა და ძირითადი პირობების კორექტირების შემდეგ. ასაკი >65 წელი, მამრობითი სქესი და დიაბეტის ან ჰიპერტენზიის არსებობა იყო რისკფაქტორები მძიმე ან კრიტიკული დაავადებისთვის საავადმყოფოში შესვლისას, ასევე ჰოსპიტალური სიკვდილობის კუთხით. მონაცემები ძირითადად მოპოვებულია სამხრეთ აფრიკიდან, რამაც შეიძლება შეზღუდოს შედეგების განზოგადება.[268][269] მძიმე ავადმყოფობის სხვა რისკფაქტორებს მიეკუთვნება გულ-სისხლძარღვთა დაავადებები, რესპირატორული დაავადებები და თირკმელების ქრონიკული დაავადება.[270]
ადამიანები, რომლებიც არ არიან ფიზიკურად აქტიურები, მძიმე დაავადების რისკის ქვეშ იმყოფებიან.[127]
მონაცემები მიუთითებს კავშირზე ფიზიკურ უმოქმედობასა და ჰოსპიტალიზაციისა და სიკვდილობის გაზრდილ რისკს შორის, და შესაძლოა კავშირზე ფიზიკურ უმოქმედობასა და ვენტილაციის საჭიროების გაზრდილ რისკს შორის. შეზღუდულია მონაცემები ფიზიკურ უმოქმედობასა და ინტენსიური თერაპიის განყოფილებაში მიღებასა და ინტუბაციას შორის კავშირის შესახებ.[271][272][273] ზომიერი და ძლიერი ფიზიკური აქტივობა ამცირებს ინფექციის, ჰოსპიტალიზაციისა და სიკვდილობის შანსებს.[274]
ნამგლისებრუჯრედული ანემიით ან თალასემიით დაავადებულ პაციენტებს შესაძლოა ჰქონდეთ მძიმე ინფექციის მაღალი რისკი; თუმცა, მტკიცებულებები აღნიშნულის შესახებ შეზღუდულია.[127] ნამგლისებრუჯრედოვანი დაავადების ან ალელის მქონე ადამიანები ჰოსპიტალიზაციისა და სიკვდილობის მომატებული რისკის ქვეშ არიან.[275]
ჰემოგლობინოპათიის მქონე პაციენტებს აღენიშნებოდათ მძიმე დაავადებისა და სიკვდილიანობის მომატებული რისკი ზოგად პოპულაციასთან შედარებით. სიკვდილობა ჰემოგლობინოპათიის მქონე პაციენტებში შეადგენდა 6.9%-ს. რესპირაციული და გულ-სისხლძარღვთა თანმხლები დაავადებები იყო სიკვდილიანობის მნიშვნელოვანი პროგნოზული ფაქტორი.[276][277]
დიდ ბრიტანეთში, ნამგლისებრუჯრედოვანი დაავადების მქონე პაციენტებს ჰოსპიტალიზაციის რისკი 4-ჯერ და სიკვდილის რისკი 2.6-ჯერ აქვთ მომატებული. ნამგლისებრი უჯრედების რეცესიული გენი ასევე დაკავშირებული იყო ორივე შედეგის მომატებულ რისკებთან, თუმცა უფრო მცირედ.[278]
ნამგლისებრუჯრედული დაავადების და COVID-19-ის მქონე პაციენტებში, აშშ-ში (პაციენტების საშუალო ასაკი <40 წ), 69% იყო ჰოსპიტალიზებული, 11% იყო მოთავსებული ინტენსიურ განყოფილებაში და 7% გარდაიცვალა.[279] ნამგლისებრუჯრედული დაავადების მქონე პირებში ინფექცია შესაძლოა გახდეს მწვავე გულმკერდის სინდრომის მიზეზი.[280][281]
ჰიპერტენზიით დაავადებულ პაციენტებს შესაძლოა ჰქონდეთ მძიმე ინფექციის მაღალი რისკი; თუმცა, მტკიცებულებები აღნიშნულის შესახებ შეზღუდულია.[127]
თითქმის ყველა არსებული მტკიცებულება მიუთითებს, რომ ჰიპერტენზია ზრდის დაავადების მძიმე ფორმის და სიკვდილობის რისკს. ამასთან, ზოგიერთ შემთხვევაში არ იყო მკაფიო, თუ რამდენად დამოუკიდებელია ჰიპერტენზიის გავლენა სხვა რისკფაქტორებისგან. სისტემური მიმოხილვები და მეტა-ანალიზები არ არის ჩატარებული იმის შესახებ, ზრდის თუ არა ჰიპერტენზია ინფექციის რისკებს.[282][283]
ჰიპერტენზია დაკავშირებულია უარყოფით გამოსავლებთან, მათ შორის სიკვდილობასთან, COVID-19-ის მძიმე ფორმასთან, მწვავე რესპირატორულ დისტრესსინდრომთან, ინტენსიურ განყოფილებაში მოთავსებასთან და დაავადების პროგრესირებასთან.[284][285] ჰიპერტენზიის მქონე პაციენტებში 2.98-ჯერ უფრო მაღალია მძიმე დაავადების რისკი, 1,82-ჯერ უფრო მაღალია კრიტიკული დაავადების რისკი, ხოლო სიკვდილობის რისკი 2.88-ჯერ მაღალია ჰიპერტენზიის არმქონე პაციენტებთან შედარებით.[286][287]
თავდაპირველად, არსებობდა ეჭვი, რომ ანგიოტენზინგარდამქმნელი ენზიმის (ACE) ინჰიბიტორების ან ანგიოტენზინ -2 რეცეპტორების ანტაგონისტების კურსზე მყოფი ადამიანები შეიძლება ექვემდებარებიან ინფექციის განვითარების ან მძიმე დაავადების რისკს, ACE2 რეცეპტორების გამოხატვის აფრეგულაციის გამო.[288] თუმცა, მაღალი ხარისხის მტკიცებულების თანახმად, ამ მედიკამენტების გამოყენება არ ასოცირდება მძიმე დაავადებასთან. არ არსებობს ასოციაცია ამ მედიკამენტებსა და SARS-CoV-2-ის ტესტის დადებითობას შორის სიმპტომურ პაციენტებში.[289][290]
ნივთიერებების მიღებასთან დაკავშირებული პრობლემების მქონე პაციენტებს შესაძლოა ჰქონდეთ მძიმე ინფექციის მაღალი რისკი. თუმცა, მტკიცებულება შეზღუდულია.[127] ეს მოიცავს ალკოჰოლის, ოპიოიდების და კოკაინის მოხმარებას.
ნივთიერების მოხამრებასთან დაკავშირებული პრობლემების მქონე პირები, განსაკუთრებით იმ ნივთიერებების მომხმარებლები, რომლებიც ზემოქმედებენ რესპირატორულ და გულ-სისხლძარღვთა სისტემებზე, არიან მეტად მოწყვლადი COVID-19-ის არასასურველი სუნთქვითი ეფექტების განვითარებისადმი. კოჰორტულმა კვლევებმა აჩვენა, რომ ნივთიერებების მიღებასთან დაკავშირებული პრობლემები იწვევს ჰოსპიტალიზაციის, ინტენსიურ განყოფილებაში მოთავსების, ვენტილაციის გამოყენების და სიკვდილობის რისკის ზრდას.[291][292] სისტემურმა მიმოხილვამ და მეტა-ანალიზმა აჩვენა, რომ ოპიოიდების მოხმარების აშლილობის მქონე ადამიანებს ჰოსპიტალიზაციის, ინტენსიური თერაპიის განყოფილებაში მოხვედრისა და სიკვდილობის მომატებული რისკი აქვთ.[293]
გარკვეული თანმხლები დაავადებების მქონე ბავშვებს შეიძლება აღენიშნებოდეთ მძიმე დაავადების რისკი; თუმცა, მტკიცებულება მწირია.[127] სულ მცირე ერთი თანმხლები დაავადების არსებობა დაკავშირებული იყო ბავშვებში კრიტიკული დაავადების მკვეთრად მომატებულ რისკთან.[294]
ეს დაავადებებია: სიმსუქნე, დიაბეტი, ასთმა და ფილტვის ქრონიკული დაავადება, ნამგლისებრუჯრედული დაავადება, იმუნოსუპრესია. ასევე, სამედიცინო თვალსაზრისით კომპლექსური პრობლემები; მძიმე გენეტიკური, ნევროლოგიური ან მეტაბოლური ტიპის დაავადებები; ან გულის თანდაყოლილი დაავადება.[127]
აშშ-ში ჩატარებული ერთმომენტიანი კვლევის თანახმად, რომელშიც 43 000 ბავშვის მონაცემი შედიოდა, ყველაზე ხშირი ფონური დაავადებები იყო სიმსუქნე, ასთმა, ნეიროგანვითარების დაავადებები, შფოთვა და შიშთან დაკავშირებული აშლილობები, ასევე დეპრესიული სიმპტომები. 1-ლი ტიპის დიაბეტის, გულის ან სისხლის მიმოქცევის სისტემის თანდაყოლილი პათოლოგიების, სიმსუქნის, ჰიპერტენზიის, ეპილეფსიის, ნეიროფსიქიატრიული დაავადებების და ასთმის მქონე ბავშვები, ასევე ქრონიკული დაავადებების მქონე ბავშვები, უფრო მძიმე დაავადებისა და ჰოსპიტალიზაციის მომატებულ რისკს ექვემდებარებიან. მწირი მონაცემების თანახმად, გულის თანდაყოლილი დაავადების მქონე ბავშვებში შეიძლება მომატებული იყოს მძიმე დაავადების რისკი.[295]
D ვიტამინის დეფიციტის მქონე პაციენტებს შესაძლოა ჰქონდეთ ინფიცირების და მძიმე დაავადების მაღალი რისკი; თუმცა, მტკიცებულებები აღნიშნულის შესახებ შეზღუდულია.
მეტა-ანალიზების თანახმად, შრატში D ვიტამინის დაბალი დონე მნიშვნელოვნად უკავშირდება ინფექციის მომატებულ რისკს, მძიმე დაავადების რისკს, ჰოსპიტალიზაციის შანსს და სიკვდილობას როგორც ზრდასრულებში, ასევე ბავშვებში.[296][297][298][299][300][301][302]მიუხედავად ამისა, უცნობია, თუ რამდენად სტატისტიკურად მნიშვნელოვანია აღნიშნული კავშირები, ხოლო ამ მტკიცებულებების სიზუსტე ძალიან დაბალია.[303][304] როდესაც ანალიზები მოიცავდა კვლევებს სხვა ფაქტორების ეფექტების კორექტირებით, D ვიტამინის დეფიციტი არ იყო დაკავშირებული სიკვდილობის მომატებულ რისკთან.[305]
კოჰორტის კვლევებისა და რანდომიზებული კონტროლირებადი კვლევების მეტა-ანალიზმა და GRADE შეფასებამ აჩვენა, რომ ამჟამინდელი მტკიცებულებების თანახმად, D ვიტამინის დეფიციტი მნიშვნელოვნად არ არის დაკავშირებული ინფექციის ან სიკვდილის გაზრდილ რისკთან, ხოლო D ვიტამინის დამატებამ მნიშვნელოვნად არ გააუმჯობესა კლინიკური შედეგები. თუმცა, მტკიცებულების საერთო ხარისხი დაბალი იყო.[306]
პროტონული ტუმბოს ინჰიბიტორების მიღების შემთხვევაში პაციენტებს შესაძლოა ჰქონდეთ ინფიცირების და მძიმე დაავადების მაღალი რისკი; თუმცა, მტკიცებულებები აღნიშნულის შესახებ შეზღუდულია.[307]
წინააღმდეგობრივია მონაცემები იმის შესახებ, ზრდის თუ არა პროტონის ტუმბოს ინჰიბიტორების გამოყენება ინფექციის რისკს. დღემდე ჩატარებულმა უდიდესმა მეტა-ანალიზმა დაადგინა, რომ პროტონის ტუმბოს ინჰიბიტორების გამოყენება ზღვრულად იყო დაკავშირებული ინფექციის რისკის ნომინალურ, მაგრამ სტატისტიკურად მნიშვნელოვან ზრდასთან, ასევე მძიმე ინფექციისა და სიკვდილობის გაზრდილ რისკთან.[307]
პროტონის ტუმბოს ინჰიბიტორების აქტიურ ან რეგულარულ მომხმარებლებს აქვთ მძიმე კლინიკური შედეგების მომატებული რისკი. ამასთან, პროტონის ტუმბოს ინჰიბიტორების მომხმარებელ პაციენტებში მეტია ხანგრძლივი ჰოსპიტალიზაციის ალბათობა არამომხმარებელ პაციენტებთან შედარებით, თუმცა ეს სხვაობა სტატისტიკურად მნიშვნელოვანი არ აღმოჩნდა. წარსულში პროტონის ტუმბოს ინჰიბიტორების გამოყენება არ არის დაკავშირებული ინფქეციის მიმართ მიდრეკილების ან მძიმე შედეგების რისკთან.[308]
მიუხედავად იმისა, რომ კორტიკოსტეროიდები გამოიყენება COVID-19-ის სამკურნალოდ, სიკვდილობის შესამცირებლად, პერორალური კორტიკოსტეროიდების ხანგრძლივი გამოყენება სხვა მდგომარეობისთვის COVID-19-ის განვითარებამდე, აღმოჩნდა, რომ ზრდის ჰოსპიტალიზაციას, ინტენსიური თერაპიის განყოფილებაში მოხვედრას და სიკვდილობას. ეს დასკვნა ეფუძნება ერთ კოჰორტულ კვლევას.[309]
აუტოიმუნური დაავადების (მათ შორის რევმატული და ძვალკუნთოვანი დაავადებების) მქონე პაციენტებს შესაძლოა ჰქონდეთ ინფიცირების და მძიმე დაავადების მაღალი რისკი; თუმცა, მტკიცებულებები აღნიშნულის შესახებ შეზღუდულია.[310][311]
ამჟამინდელი მტკიცებულებები მტკიცედ არ მიუთითებს, რომ იმუნური ანთებითი დაავადების არსებობა ზრდის ინფექციის ან მისი მძიმე ფორმის რისკს. ზოგიერთ კვლევაში აღწერილი მომატებული რისკი შეიძლება გამოწვეული იყოს თანმხლები დაავადებებით, რომლებიც დაკავშირებული არიან იმუნურ ანთებით დაავადებებთან ან მედიკამენტებთან (კორტიკოსტეროიდები, რიტუქსიმაბი). ჰოსპიტალიზაციის შემთხვევათა მატება პაციცენტთა ამ ჯგუფში არ იყო დაკავშირებული სიკვდილის მომატებულ რისკთან.[258] სიმსივნის ნეკროზის ფაქტორი (TNF) - ალფა ინჰიბიტორით მონოთერაპია ასოცირებული იყო ჰოსპიტალიზაციის ან სიკვდილის დაბალ რისკთან იმუნური შუამავლობით გამოწვეული ანთებითი დარღვევების მქონე პაციენტებში, მკურნალობის სხვა რეჟიმებთან შედარებით (მაგ., მეტოტრექსატი აზათიოპრინი, იანუს კინაზას ინჰიბიტორები).[312] არ იყო მექანიკური ვენტილაციის ან ჰოსპიტალში სიკვდილობის გაზრდილი რისკი სხვა რევმატოლოგიური, ანტინეოპლასტიური ან ანტიმეტაბოლიტური თერაპიის ფონზე (რიტუქსიმაბის გარდა), რომლებიც გამოიკვლიეს იყო ერთ-ერთ კოჰორტულ კვლევაში.[313]
ანთებითი ართრიტი: მტკიცებულებებმა არ აჩვენა ძლიერი კავშირი ანთებით ართრიტსა (მაგ. რევმატოიდული ართრიტი, სპონდილოართრიტი) და ინფექციას ან არასასურველ შედეგებს შორის, როგორებიცაა ჰოსპიტალიზაცია, ინტენსიურ განყოფილებაში მოთავსება, მექანიკური ვენტილაციის საჭიროება ან სიკვდილი. თუმცა, მტკიცებულებები არაერთგვაროვანია. ზოგიერთ კვლევაში ფიქსირდება არასასურველი სედეგების გაზრდილი რისკი, თუმცა ამ კვლევებს გააჩნდათ შეზღუდვები.[258]
ნაწლავის ანთებითი დაავადება: ნაწლავის ანთებითი დაავადების მქონე პაციენტებში პრევალენტობა დაბალია.[314][315] ნაწლავის ანთებითი დაავადება არ იყო დაკავშირებული ჰოსპიტალიზაციის, ინტენსიური თერაპიის განყოფილებაში მოხვედრის ან სიკვდილობის მომატებულ რისკთან.[316] მტკიცებულებები მიუთითებს, რომ ინფექციის და მისი მძიმე ფორმის რისკის პროფილი მსგავსია ზოგადი მოსახლეობისა, თუ პაციენტის დაავადება კარგად ექვემდებარება კონტროლს და იგი არ იყენებს კორტიკოსტეროიდებს.[258] კორტიკოსტეროიდების გამოყენება დაკავშირებული იყო მძიმე დაავადების და ინტენსიური თერაპიის განყოფილებაში მოხვედრის გაზრდილ რისკთან, მაგრამ არა სიკვდილიანობასთან.[317] დაავადების მაღალი აქტივობა და ხშირი გამწვავებები განაპირობებს გაზრდილ მოწყვლადობას ინფქეციის და არასასურველი შედეგების მიმართ.[318] პაციენტის კლინიკური შედეგები (ჰოსპიტალიზაცია, ინტენსიური მკურნალობის განყოფილებაში მოთავსება და სიკვდილობა) უარესია წყლულოვანი კოლიტის მქონე (შედარებით კრონის დაავადებასთან) და კორტიკოსტეროიდებით, თიოპურინებით, კომბინაციური თერაპიით ან ამინოსალიცილატებით მომკურნალე პაციენტებში. ბიოლოგიური საშუალებებით მომკურნალე პაციენტებში კლინიკური შედეგები უკეთესი იყო.[314][316][319][320][321] შემუშავებულია რისკის კალკულატორი, რომელიც უზრუნველყოფს ნაწლავის ანთებითი დაავადების მქონე პაციენტების არასასურველი შედეგების მაღალი რისკის პროგნოზირებას.[322]
შემაერთებელი ქსოვილების დაავადებები: ზოგიერთი კვლევის თანახმად ინფექციის რისკი უფრო მაღალია შემაერთებელი ქსოვილის დაავადებების (მაგ. სისტემური წითელი მგლურა, შოგრენის სინდრომი, სისტემური სკლეროზი, პოლიმიოზიტი და დერმატომიოზიტი) მქონე პაციენტებში, ვიდრე ზოგად მოსახლეობაში და სხვა იმუნური ანთებითი დაავადებების მქონე პირებში. აღნიშნულის მიზეზი, სავარაუდოდ, გახლავთ პაციენტთა ამ ჯგუფის მიერ კორტიკოსტეროიდების ფართო გამოყენება. კლინიკური შედეგების შესახებ მონაცემები არასაკმარისია, ხოლო მტკიცებულებები წინააღმდეგობრივი.[258] მგლურას ნეფრიტის მქონე პაციენტები იმყოფებოდნენ დაავადების მძიმე ან კრიტიკული ფორმების განვითრების მომატებული რისკის ქვეშ.[323]
ფსორიაზი: რისკისა და კლინიკური შედეგების შესახებ მონაცემები დამაჯერებლად მიუთითებს შედარებად რისკის პროფილზე ზოგად მოსახლეობასთან და არ ვლინდება გაზრდილი მოწყვლადობა ინფქეციის ან მისი მძიმე ფორმის მიმართ კოჰორტული კვლევების მიხედვით.[258]
ვასკულიტი : კორტიკოსტეროიდების გამოყენება, ხანდაზმული ასაკი, მამრობითი სქესი, დაავადების ზომიერი ან მძიმე აქტივობა, თანმხლები დაავადებები (მაგ., რესპირატორული დაავადება) და რიტუქსიმაბის ან ციკლოფოსფამიდის გამოყენება დაკავშირებული იყო მძიმე შედეგებთან, შეზღუდული მონაცემების თანახმად.[324][325]
გაფანტული სკლეროზი: მძიმე ფორმის და სიკვდილობის რისკფაქტორებია ნევროლოგიური ქმედუუნარობა, ასაკი, შავკანიანი რასა, გულ-სისხლძარღვთა დაავადებები, ახლო წარსულში კორტიკოსტეროიდებით მკურნალობა და სიმსუქნე.[326][327] მძიმე დაავადების რისკი უფრო მაღალი იყო პროგრესირებადი დაავადების მქონე პაციენტებში, ვიდრე მორეციდივე-რემისიული დაავადების მქონე პაციენტებში. CD20-ის საწინააღმდეგო თერაპიების გამოყენება დაკავშირებული იყო მძიმე დაავადების მომატებულ რისკთან პაციენტებში, რომლებსაც აქვთ მორეციდივე-რემისიული დაავადება.[328] ამჟამინდელი მტკიცებულებების თანახმად, გაფანტული სკლეროზი მნიშვნელოვნად არ ზრდის სიკვდილობის მაჩვენებელს. ჰოსპიტალიზაციის და სიკვდილობის ყველაზე მაღალი მაჩვენებელი დაფიქსირდა პაციენტებში, რომლებიც არ იღებდნენ დაავადების მამოდიფიცირებელ თერაპიებს, ხოლო შემდეგ სიხშირით მოდიოდნენ პაციენტები, რომლებიც იმყოფებოდნენ B უჯრედების განმლევ თერაპიებზე (მაგ. რიტუქსიმაბი, ოკრელიზუმაბი).[329] ამჟამინდელი მტკიცებულებების თანახმად, გაფანტული სკლეროზის მქონე პაციენტებში SARS-CoV-2 ფონზე რეციდივის რისკი მნიშვნელოვნად არ იმატებს.[330]
ჰიპოთირეოზის მქონე ადამიანები შესაძლოა მძიმე დაავადების უფრო მაღალი რისკის ქვეშ იყვნენ; თუმცა, მტკიცებულებები შეზღუდულია.[331][332]
ფარისებრი ჯირკვლის დარღვევები (ჰიპოთირეოზი და ფარისებრი ჯირკვლის დაუზუსტებელი დარღვევები, მაგრამ არა ჰიპერთირეოზი) ასოცირდება ცუდი შედეგების მაღალ რისკთან, როგორებიცაა დაავადების მძიმე ფორმა, ჰოსპიტალიზაცია, ინტენსიური თერაპიის განყოფილებაში ჰოსპიტალიზაცია და სიკვდილობა. ეს ასოციაცია მნიშვნელოვნად იყო დაკავშირებული ასაკის მატებასთან და ჰიპერტენზიის არსებობასთან.[333][334]
პარკინსონის დაავადების მქონე პაციენტებს შესაძლოა ჰქონდეთ ინფექციის ან მძიმე დაავადების მაღალი რისკი; თუმცა, მტკიცებულებები აღნიშნულის შესახებ შეზღუდულია.[335][336][337]
ინფექციის რისკფაქტორებს განეკუთვნება სიმსუქნე, ფილტვის დაავადება და ჰოსპიტალიზაცია. D ვიტამინის დანამეტების მიღება დაკავშირებულია დაინფიცირების დაბალ რისკთან.[336]
ერთი მეტა-ანალიზის თანახმად, პარკინსონის დაავადება დაკავშირებულია მძიმე დაავადებასთან, ჰოსპიტალური გამოსავლის გაუარესებასთან და სიკვდილობასთან. თუმცა, მტკიცებულება კვლავ ბუნდოვანია ამ ასოციაციის თაობაზე. ასოციაციაზე გავლენა აქვს ასაკს, მაგრამ არა სქესს და დემენციის არსებობას, ჰიპერტენზიას ან დიაბეტს.[335]
პაციენტებს შესაძლოა დაუმძიმდეთ პარკინსონის სიმპტომები.[338]
ერთ-ერთი მეტა-ანალიზის მიხედვით, პოდაგრა დაკავშირებულია ინფექციის და სიკვდილობის განვითარების მაღალ რისკთან; თუმცა, მტკიცებულება მწირია.[339]
დიდი ბრიტანეთის Biobank-ის პოპულაციაზე დაფუძნებულმა კვლევამ, რომელშიც მონაწილეობდა პოდაგრას მქონე 15000-ზე მეტი ადამიანი, დაადგინა, რომ პოდაგრა დაკავშირებულია COVID-19-ისა და COVID-19-თან დაკავშირებული სიკვდილის დიაგნოზის გაზრდილ რისკთან, დამოუკიდებლად პოდაგრას თანმხლები მეტაბოლური დაავადებებისგან. ქალები მამაკაცებთან შედარებით სიკვდილის უფრო მაღალი რისკის ქვეშ იყვნენ. არ იყო მნიშვნელოვანი განსხვავებები COVID-19-თან დაკავშირებული სიკვდილის რისკის კუთხით, კოლხიცინით ან ურატის შემამცირებელი თერაპიის მიხედვით.[339] მტკიცებულებები შეზღუდულია და საჭიროა შემდგომი კვლევა.
ერთ-ერთი მეტა-ანალიზის მიხედვით, დისლიპიდემია დაკავშირებულია დაავადების მძიმე ფორმის და სიკვდილობის განვითარების მაღალ რისკთან; თუმცა, მტკიცებულება მწირია.[340][341][342]
კავშირი უფრო ძლიერია მამაკაცებში, ხადნაზმულებში და ჰიპერტენზიით დაავადებულ პაციენტებში.[343]
არსებობს მოსაზრება, რომ სტატინების ფონზე ინფექციის რისკი ან მძიმე დაავადების რისკი იზრდება, რადგან სტატინების ფონზე იმატებს ACE2-ის ექსპრესია (ლაბორატორიულ პირობებში, ცხოველებში), რამაც შეიძლება გაააქტიუროს ანთებითი გზა მწვავე რესპირატორული დისტრეს-სინდრომის დროს.[288] თუმცა, არსებული კვლევებით ეს ჰიპოთეზა გამყარებული არ არის. კვლევებში ნაჩვენებია დამცველობითი ეფექტიც (სიკვდილობის ან მძიმე დაავადების უფრო დაბალი რისკი).[344] ამერიკის გულის ასოციაციის COVID-19-ის გულ-სისხლძარღვთა დაავადების რეესტრის ანგარიშის თანახმად, ჰოსპიტალიზაციამდე სტატინების მიმღებ პაციენტებში მნიშვნელოვნად უფრო დაბალი იყო სიკვდილის რისკი, განსაკუთრებით პაციენტებში, რომელთაც ანამნეზში აღენიშნებოდათ გულ-სისხლძარღვთა დაავადება და/ან ჰიპერტენზია.[345] მსგავსი მონაცემები ფიქსირდება შევედეთის რეესტრის კვლევის შედეგად.[346]
ქირურგიული სიკვდილობა და გართულებები უფრო ხშირი შეიძლება იყოს COVID-19-ის მქონე პაციენტებში (არმქონე პაციენტებთან შედარებით).[347]
ჩინეთში 34 პაციენტის რეტროსპექტული კვლევით, რომელთაც გეგმიური ქირურგიული ჩარევა ჩაუტარდათ COVID-19-ის ინკუბაციის პერიოდში, აღმოჩნდა, რომ ქირურგიული ჩარევის შემდეგ ყველა პაციენტს განუვითარდა პნევმონია. აღნიშნული პაციენტების დაახლოებით 44%-ის დასჭირდა ინტენსიური თერაპიის განყოფილებაში გადაყვანა, ხოლო 20%- გარდაიცვალა.[348]
ფილტვის პოსტოპერაციული გართულებები გვხვდება პერიოპერაციული SARS-CoV-2-ის შემთხვევების ნახევარში. ინფექცია დაკავშირებულია უფრო მაღალ სიკვდილობასთან, განსაკუთრებით მამაკაცებში და 70 წელს გადაცილებულ პირებში.[349]
A ჯგუფის სისხლის (II) მქონე პაციენტები შესაძლოა იმყოფებოდნენ ინფექციის და სიკვდილობის მომატებული რისკის ქვეშ, ხოლო B (III) და AB (IV) ჯგუფის სისხლის მქონე პირებში შესაძლოა აღინიშნებოდეს დაინფიცირების გაზრდილი რისკი; თუმცა, მტკიცებულებები ამის შესახებ შეზღუდულია.[350][351][352][353]
0 სისხლის ჯგუფი სავარაუდოდ იცავს პირს ინფექციისგან, თუმცა მტკიცებულებები აღნიშნულის შესახებ არის ძალიან დაბალი/დაბალი ხარისხის. რეზუს (Rh) დადებითი პირები უფრო მოწყვლადები არიან ინფექციის მიმართ, ვიდრე Rh-უარყოფითი.[350][354][355]
გენომური ასოციაციის კვლევის თანახმად, II ჯგუფის (A) სისხლის მქონე პაციენტებში რესპირატორული უკმარისობის რისკი 45%-ით მეტი იყო, ვიდრე სხვა ჯგუფის სისხლის მქონე პირებში. ასევე, სისხლის I ჯგუფი (O) დამცველობითი ეფექტით ხასიათდებოდა. ორი ქრომოსომული ლოკუსი ასოცირებულია რესპირატორულ უკმარისობასთან, ერთ-ერთი ემთხვევა ABO სისხლის ჯგუფების ლოკუსს.[356] SARS-CoV-2-ის რეცეპტორთან შემაკავშირებელი დომეინი პირდაპირ ემაგრება სისხლის მეორე ჯგუფის ანტიგენს, რომელიც ექსპრესირებულია სასუნთქი გზების ეპითელიურ უჯრედებზე, რაც პირდაპირ აკავშირებს მე-2 ჯგუფის სიხლს SARS-CoV-2-თან.[357]
არსებობს შეზღუდული რაოდენობის მტკიცებულებები, რომ ფილტვის და ნაწლავური მიკროფლორის დისფუნქცია, შესაძლოა, ჩართული იყოს COVID-19-ის პათოგენეზში.[358]
დისბიოტიკური ნაწლავის ბაქტერიული პროფილი აღინიშნა მწვავე და აღდგენის ფაზებში.[359] როგორც ჩანს, ჰოსპიტალიზაციის განმავლობაში პაციენტებს აქვთ სასარგებლო პათოგენების დეფიციტი (მაგ. Eubacterium ventriosum, Eubacterium rectale, Faecalibacterium prausnitzii, Roseburia და Lachnospiraceae taxa) და ოპორტუნისტული პათოგენების ჭარბი ზრდა (მაგ., Clostridium hathewayi, Actinomyces viscosus, Bacteroides nordii) ჰოსპიტალიზაციის პერიოდში.[360][361][362] ნაწლავის მიკრობიომის კომპოზიციას, ციტოკინების დონეს, ანთებით მარკერებს შორის ასოციაციები COVID-19 პაციენტებში მიუთითებს, რომ ნაწლავის მიკრობიომი ჩართულია დაავადების სიმძიმეში, სავარაუდოდ მასპინძლის იმუნური რეაქციის მოდულირებით. ნაწლავის დისბიოზი დაავადების გადატანის შემდეგ შეიძლება ხელს უწყობდეს სიმპტომების გახანგრძლივებას.[363]
კლიმატი და სარტყელი: დაბალი სარწმუნოების მტკიცებულებების და შეზღუდვების მქონე კვლევების თანახმად, მაღალი ტემპერატურა შესაძლოა ანელებდეს ეპიდემიის პროგრესირებას; თუმცა, მხოლოდ კლიმატის ცვლადებით ვერ აიხსნება დაავადების ტრანსმისიის ვარიაბელობის დიდი ნაწილი. ტემპერატურა, ტენიანობა, ქარის სიჩქარე, ულტრაიისფერი სხივები და სატყელი შესაძლოა გარკვეულ როლს თამაშობდეს ეპიდემიის ფორმირებაში, თუმცა საჭიროა დამატებითი კვლევები.[364]
ჰაერის დაბინძურება: მწირი მტკიცებულების თანახმად, არსებობს ასოციაცია ჰაერის დაბინძურებასა და COVID-19-ის რისკს შორის; თუმცა, მტკიცებულება საკმარისი არ არის მიზეზ-შედეგობრივი კავშირის დასადგენად.[365][366][367][368][369]
ქალაქში ან შეჭირვებულ რეგიონში ბინადრობა: მწირი რაოდენობის მტკიცებულებების თანახმად, დპრევალენტობა უფრო მაღალია ქალაქებში მცხოვრებ პაციენტებში, სოფლად მცხოვრებ პირებთან შედარებით; ასევე, უფრო მაღალია სოციალურად შეჭირვებულ რეგიონებში, ვიდრე ნაკლებად შეჭირვებულ არეალში.[128][370]
O uso deste conteúdo está sujeito ao nosso aviso legal
