Abordaje
La enfermedad del Ébola es una enfermedad notificable. La definición de caso es muy amplia e incluye una larga lista de posibles diagnósticos diferenciales.
La evaluación inicial de un paciente con sospecha de enfermedad del Ébola depende de dos factores principales:
Riesgo epidemiológico (p. ej., vivir, trabajar o viajar a una zona endémica en los 21 días previos); y
Presencia o antecedentes de fiebre en las últimas 24 horas.
Prevención y control de infecciones
La prevención y el control de infecciones (PCI) son de interés inmediato y deben seguirse los protocolos locales. Se debe valorar el riesgo de infección. Después de determinar que un paciente puede estar infectado, el médico necesita determinar el potencial infeccioso del paciente en ese momento. Por ejemplo, la ausencia de vómitos/diarrea reduce el riesgo; sin embargo, la diarrea no controlada aumenta mucho el riesgo de transmisión.
Identificar que un paciente sintomático puede ser un riesgo de infección exige procedimientos de aislamiento preventivo y el uso de equipos de protección individual (EPI) hasta que se confirme o descarte la infección. Es extremadamente importante reducir al mínimo el riesgo de transmisión durante la valoración del paciente.[93]
La Organización Mundial de la Salud (OMS) recomienda los siguientes principios de prevención y control de infecciones (PCI) en los centros sanitarios.[94]
Se recomienda un "enfoque en anillo" en la PCI en los centros sanitarios y las comunidades durante el manejo de los casos
En las zonas geográficas donde circula el virus, todas las personas deben someterse a pruebas de cribado en el primer punto de contacto con un centro sanitario, utilizando una técnica sin contacto, para permitir el reconocimiento precoz de los casos sospechosos.
Todos los casos sospechosos deben clasificarse para determinar la gravedad de la enfermedad e identificar a los pacientes que requieren atención inmediata.
Se debe aislar a los pacientes con infección posible o confirmada, preferiblemente en una habitación individual.
Debe facilitarse la interacción con la familia y las visitas para fomentar el bienestar, al tiempo que se evita el contacto directo con otras personas.
La higiene de manos debe realizarse usando una sustancia a base de alcohol o con jabón y agua corriente utilizando la técnica correcta.
Las soluciones de lejía/cloro pueden utilizarse en situaciones de emergencia cuando no se disponga de estos métodos y hasta que estén disponibles.
Durante el contacto con un caso sospechoso o confirmado, debe utilizarse el EPI adecuado.
Las membranas mucosas de los ojos, la boca y la nariz deben estar completamente cubiertas. Debe utilizarse una pantalla facial o gafas (por debajo de la cobertura de la cabeza y el cuelo). Se recomiendan las mascarillas quirúrgicas o médicas resistentes a los fluidos con un diseño estructurado (para que no colapsen contra la boca). Debe utilizarse un respirador resistente a las partículas de fluidos durante los procedimientos que generen aerosoles.
Deben utilizarse guantes, una bata (o mono) desechable y un delantal de un tejido cuya resistencia haya sido testada frente a la penetración de fluidos corporales o agentes patógenos transmitidos por la sangre. Se prefieren los guantes de nitrilo a los de látex.
Los requisitos específicos de los EPI dependen del nivel de contacto con el paciente (es decir, contacto indirecto como el del cribado y triaje frente a contacto directo de un caso). No se requiere el EPI durante las actividades de cribado cuando pueda garantizarse una distancia de al menos 1 metro y se respete estrictamente el enfoque sin-contacto.
Deben desinfectarse las superficies (utilizando el método del paño) en las instalaciones y entornos que prestan asistencia a pacientes con infección posible o confirmada.
Se deben tratar todos los residuos generados por la atención a un paciente con infección posible o confirmada como residuos infecciosos.
La ropa de cama de los pacientes que esté muy sucia debe desecharse de forma segura (p. ej., incinerándola).
Se debe evaluar inmediatamente a los profesionales sanitarios con exposición ocupacional para determinar el riesgo de exposición y ser tratados en consecuencia.
La OMS sugiere la exclusión del trabajo durante 21 días.
La OMS ofrece orientaciones más detalladas sobre PCI:
[Figure caption and citation for the preceding image starts]: Principales medidas de prevención y control de infecciones de la guía de práctica clínica de la Organización Mundial de la Salud (OMS) para el ébolaWillet V et al. BMJ 2024; 384 :p2811 doi:10.1136/bmj.p2811; usado con autorización [Citation ends].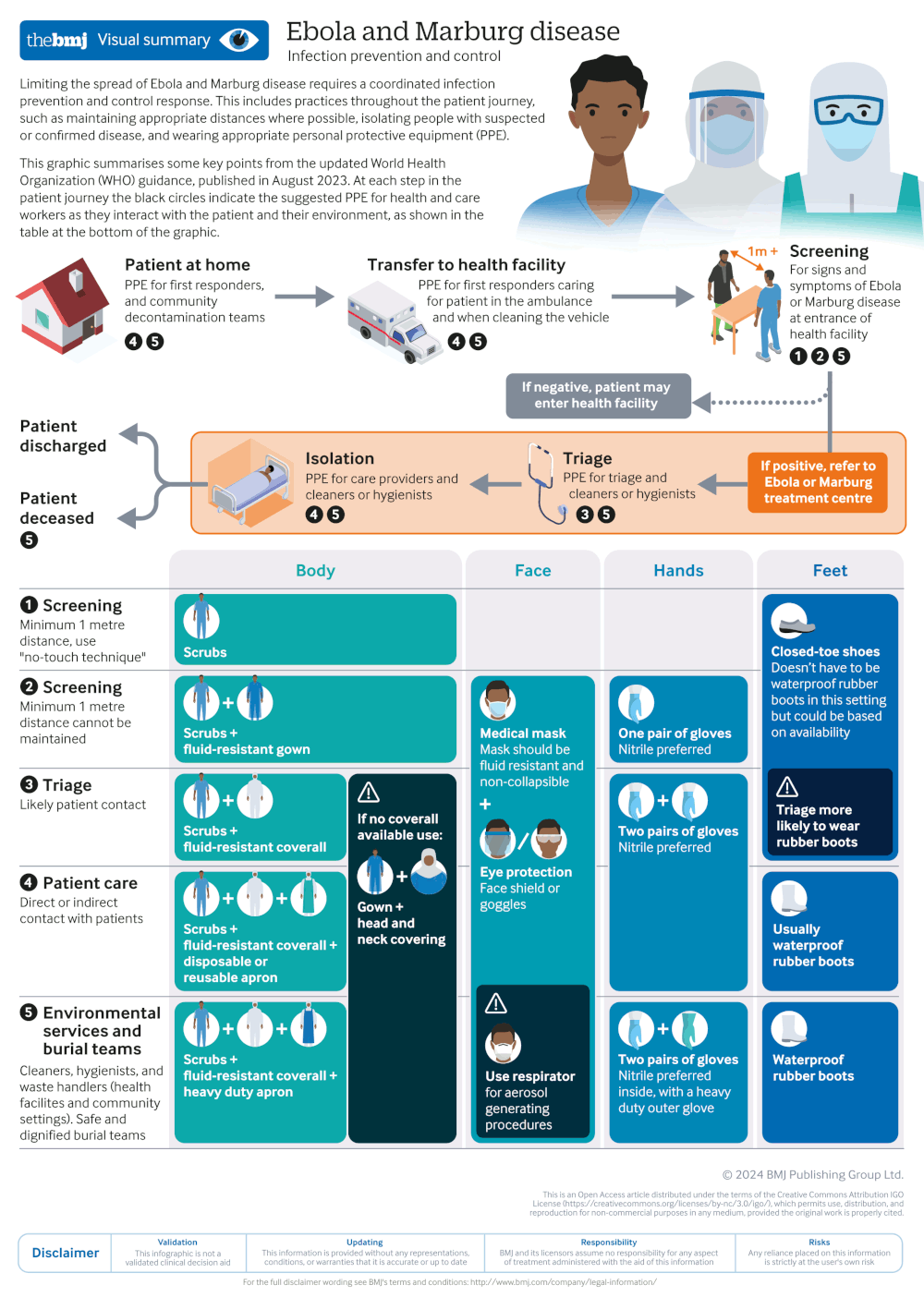
Los CDC también ofrecen orientación sobre:
Antecedentes
La anamnesis detallada es útil para esclarecer el nivel de riesgo de infección, además de evaluar la posibilidad de otras causas de un síndrome febril agudo.
Las personas que viven o trabajan en zonas endémicas (p. ej., África Occidental) tienen riesgo alto de infección. Sin embargo, una reciente llegada desde zonas endémicas también es un importante factor de riesgo.
En los países desarrollados, la mayoría de los pacientes con sospecha de infección son personas que regresan de viaje y profesionales de salud que han tratado a pacientes durante brotes. Por lo tanto, es extremadamente importante un exhaustivo historial de viajes. La anamnesis de viajes recientes de una zona endémica es significativa. El conocimiento actualizado de las zonas geográficas de epidemia activa es útil para esclarecer el riesgo epidemiológico del paciente.
Además de los profesionales de salud, otras ocupaciones con riesgo alto incluyen aquellas personas que trabajan con primates o murciélagos originarios de zonas endémicas o con muestras clínicas de riesgo alto.
Dado que la malaria es aún la causa más común de enfermedad febril en personas que regresan de viaje de África Occidental, debe evaluarse la presencia de factores de riesgo para contraer malaria (p. ej., vivir, trabajar o viajar a una zona endémica; quimioprofilaxis inadecuada o ausente; no usar insecticidas o mosquiteros de cama).[95] Sin embargo, se observó coinfección con malaria en hasta un 5% de los pacientes en África Occidental durante el brote de 2014, de modo que se debe considerar la posibilidad de infección doble en todos los pacientes.[96]
Riesgo de exposición
Quienes han estado en contacto con pacientes infectados (incluso profesionales de salud y personas con las que tengan contacto en el hogar) están en riesgo de infección si se expusieron a los fluidos corporales del paciente infectado sin el equipo de protección adecuado. El período de incubación después de la infección es de 2 a 21 días.[3] Los períodos de incubación pueden ser más cortos en los niños.[76] Las interacciones breves, como caminar al lado de una persona o llevarla hasta un hospital, no constituyen un contacto próximo.
La OMS define el contacto como alguien que tiene:[97]
Durmió en el mismo hogar que el paciente
Tuvo contacto físico directo con el paciente durante la enfermedad o en el funeral
Tocó los fluidos corporales, la ropa de cama o la ropa del paciente durante la enfermedad
Fue amamantado por la paciente (bebés).
Definiciones de caso
Las definiciones de caso difieren según la organización. A continuación figuran los enlaces para las definiciones de caso de la OMS y los CDC:
Síntomas
Los pacientes no se consideran infecciosos hasta que desarrollan síntomas. La presentación inicial es inespecífica, lo cual dificulta el diagnóstico clínico temprano; sin embargo, los síntomas típicos incluyen lo siguiente:[98][99]
Fiebre
Fatiga.
Cefalea
Diarrea
Vómitos
Mialgia
Dolor abdominal
Sangrado o hematomas inexplicables.
Los síntomas más frecuentes informados en el momento del ingreso durante el brote de 2014 fueron: fiebre (76%), fatiga (71%), anorexia (64%), cefalea (56%), diarrea (51%), vómitos (50%), mialgia/artralgia (48%), dolor abdominal (40%), dolor de garganta (29%) y conjuntivitis (27%). Otros síntomas menos frecuentes incluían dificultad en la deglución (22%), dificultad para respirar (18%), hipo (13%), signos hemorrágicos (11%), confusión (9%) y sarpullido (3%).[100]
Generalmente se reconocen tres fases de la enfermedad, que comienza con algunos días de fiebre inespecífica, cefalea y mialgia, y sigue con una fase gastrointestinal durante la cual la diarrea, los vómitos, los síntomas abdominales y la deshidratación son prominentes.[64] En la segunda semana, el paciente puede recuperarse o empeorar, y se manifiesta entonces la tercera fase de la enfermedad que incluye colapso, manifestaciones neurológicas y sangrado. Esta fase generalmente es mortal.[18]
Los datos del brote de 2014 indican que los niños están relativamente a salvo. Sin embargo, esto se puede confundir con una alta tasa de letalidad antes de registrarse como un caso, o el sesgo de altas tasas de profesionales de salud.[101] Los niños presentan síntomas similares a los de los adultos; sin embargo, en brotes anteriores, se reportó que los niños pequeños presentan más síntomas respiratorios (p. ej., tos, disnea) y gastrointestinales, pero menos sangrado y signos neurológicos en comparación con los adultos.[102] Los datos obtenidos para este grupo de pacientes en el brote de 2014 fueron escasos.[102][103] En un estudio de cohorte pediátrica en Sierra Leona, se describieron los síntomas de 282 pacientes y se encontró que los vómitos (60%), el dolor abdominal (59%), la diarrea (45%) y la conjuntivitis (38%) fueron frecuentes, mientras que el hipo (5%) y el sangrado (2%) fueron raros.[104] Otro estudio en Sierra Leona encontró que cada uno de los síntomas de debilidad, fiebre y dificultad para respirar estaban presentes en más del 63% de los niños y la pérdida de apetito, la diarrea y la tos en más del 50%. Aproximadamente, el 25% de estos niños no presentaban fiebre en el momento del ingreso.[105]
Ocasionalmente, los niños menores de 4 años de edad presentan inicialmente síntomas más sutiles antes de desarrollar fiebre, y a menudo se los diagnostica posteriormente durante la evolución de la enfermedad.
Exploración física
Debe llevarse a cabo una exploración física completa con el objetivo de descartar un foco de sepsis mientras se buscan síntomas de fiebre hemorrágica viral (p. ej., inyección conjuntival, erupción purpúrica u otros síntomas de sangrado).
Se deben verificar las constantes vitales:
Fiebre: síntoma de presentación hasta en el 90% de los pacientes, su presencia es suficiente para plantear preocupación por la infección en el contexto epidemiológico adecuado.[18][22][106] Aunque la fiebre es un síntoma de presentación importante, es frecuente una temperatura normal en la presentación. Se pueden observar amplias variaciones en la temperatura corporal durante la evolución de la enfermedad, especialmente en los niños,con normotermia o hipotermia que ocurren en las últimas etapas de la infección mortal.[16][17][102][105][107] Algunos pacientes pueden presentar inicialmente febrícula sin ningún otro síntoma, o bien la temperatura puede ser prácticamente normal en la primera evaluación.[108] El umbral de temperatura para la fiebre difiere según los países y las guías de práctica clínica, y el uso de un umbral de temperatura más bajo (p.ej., ≥37.5°C) aumenta la sensibilidad para el diagnóstico de casos.[106][109]La Organización Mundial de la Salud utiliza un umbral de >38°C.[110] Sin embargo, en una gran cohorte de Sierra Leona, <30% de los pacientes presentaba fiebre ≥38 °C en la presentación, aunque el 89% reportó antecedentes de fiebre.[22]
Tensión arterial: la hipotensión es una característica de la enfermedad preterminal y el choque. No está bien documentada en estudios de campo, debido a la falta de equipos de medición en zonas endémicas.[16] Sin embargo, el shock séptico con oclusión vascular y fracaso microcirculatorio no parece ser una característica dominante.
Pulso: puede presentarse bradicardia en las etapas iniciales de la enfermedad; sin embargo, se puede observar taquicardia en las últimas etapas de infecciones mortales.[16]
Frecuencia respiratoria: la taquipnea, junto con la taquicardia, se relaciona con una infección más grave o avanzada, y es más probable que sea el resultado de una compensación respiratoria de acidosis metabólica, que una afectación respiratoria.[16] Sin embargo, se ha descrito afectación respiratoria.[111]
Otros hallazgos pueden incluir:[16]
Erupción maculopapular: se desarrolla temprano en el curso de la enfermedad. Se describe normalmente como no pruriginosa, eritematosa y maculopapular. Puede comenzar localizada y luego tornarse difusa, generalizada y confluente. Algunos la han descrito como morbiliforme. Puede volverse purpúrica o petequial posteriormente en el curso de la infección en pacientes con coagulopatía.[23] Puede ser difícil de distinguir en pacientes de piel oscura.
Sangrado: las manifestaciones hemorrágicas (p. ej., epistaxis, sangrado de encías, hemoptisis, aparición de hematomas, sangrado conjuntival, hematuria, exudación a través de los puntos de inyección o venopunción) estaban presentes en el 30% al 36% de los pacientes infectados en brotes anteriores; sin embargo, se notificaron en un menor número de pacientes en brotes más recientes.[8][16][17][18][19][20][21][22] Es menos frecuente en los niños.[104]
Hipo: un síntoma de infección avanzada; generalmente se observa en los últimos 2 a 3 días de las infecciones mortales. Son menos frecuentes en niños.[104][105]
Hepatomegalia: se ha reportado hepatomegalia sensible a la palpación con el borde del hígado palpable debajo de la caja torácica, pero es infrecuente.
Linfadenopatía: se ha reportado agrandamiento de los ganglios linfáticos, pero es infrecuente.
Signos neurológicos: disminución del nivel de consciencia, encefalopatía y convulsiones ocurren raras veces, pero su presencia indica infección avanzada. El estado de confusión puede ser multifactorial en niños y está asociado con un mal pronóstico.[105][107]
Pruebas iniciales
Todas las personas que cumplan con la definición de caso de la enfermedad del Ébola deben hacerse la prueba. No se recomiendan las pruebas de diagnóstico para personas o contactos asintomáticos, ya que la probabilidad de detectar ARN es muy baja antes del inicio de los síntomas.[112] Véase el apartado Criterios para conocer las definiciones de casos.
El tipo de muestra recomendado para la prueba es sangre total o plasma. No se recomiendan hisopos orales o bucales en pacientes vivos.[112] Todas las muestras deben tomarse de acuerdo con protocolos estrictos. La Organización Mundial de la Salud (OMS) y los Centers for Disease Control and Prevention (CDC) han publicado guías al respecto:
Se recomienda la prueba de amplificación de ácidos nucleicos para confirmar el diagnóstico.
La prueba confirmatoria principal es una reacción en cadena de la polimerasa con transcriptasa inversa positiva (RT-PCR) para un Orthoebolavirus.[112] Esta prueba se debe solicitar para todos los pacientes con sospecha de infección mientras el paciente se encuentre en aislamiento. Tiene la ventaja de devolver un resultado de 24 a 48 horas antes de la prueba de ensayo de inmunoadsorción enzimática (ELISA). Existen varios kits comerciales de PCR con diferentes sensibilidades, especificidades y límites de detección.[113]
En entornos occidentales, la prueba podría estar disponible solo en laboratorios regionales o nacionales con instalaciones de categoría 4.[7] En entornos epidémicos y en algunos países, se instalan laboratorios de categoría 4 localmente y los resultados están listos 4 horas después de recibida la muestra.
Se puede detectar ácido ribonucléico (ARN) viral en la sangre del paciente mediante RT-PCR a partir del día 3 hasta los días 6 a 17 luego del inicio de los síntomas. Una reacción en cadena de la polimerasa (PCR) positiva implica que el paciente probablemente esté infectado, especialmente si presenta diarrea activa, vómitos o sangrado. Si la prueba es negativa y la sangre se extrajo menos de 72 horas después del inicio de los síntomas, la prueba debe repetirse con sangre extraída más de 72 horas después del inicio de los síntomas, ya que la carga viral es baja y puede ser indetectable al principio del curso de la enfermedad. Se deben repetir las pruebas negativas para descartar un diagnóstico fuertemente sospechoso (o confirmar la resolución de la infección).[112]
Una carga viral más alta está relacionada con desenlaces adversos y mayor mortalidad.[20][21][22][71][96][114]
La opción de realizar esta prueba para infección depende de la anamnesis del paciente y del riesgo de infección de acuerdo con el algoritmo que figura abajo.
[Figure caption and citation for the preceding image starts]: Vía para el análisis diagnóstico de sospecha de enfermedad del ÉbolaProducido por el BMJ Evidence Centre [Citation ends].
Se recomienda realizar pruebas tanto para el diagnóstico de personas que cumplen con la definición de caso de un caso sospechoso como antes de dar de alta un caso confirmado de un centro de tratamiento (dos pruebas negativas de muestras de sangre tomadas con al menos 48 horas de diferencia).[112]
La malaria continúa siendo la causa más común de fiebre en personas que viven/trabajan en zonas endémicas o que regresan de esas zonas, y debe ser descartada.[115][116] Se observó coinfección con malaria en hasta un 5% de los pacientes en África Occidental durante el brote de 2014, de modo que se debe considerar la posibilidad de infección doble en todos los pacientes.[96] En el caso de una prueba diagnóstica rápida positiva para malaria, la infección debe tratarse teniendo en cuenta el riesgo del paciente de enfermedad del Ébola y la posibilidad de una infección doble. La enfermedad del Ébola se debe considerar en pacientes que no responden al tratamiento antipalúdico.
Si se sospecha enfermedad del Ébola, se recomienda realizar pruebas de confirmación adecuadas para la enfermedad del Ébola antes de hacer pruebas de diferenciación para sospecha de otras enfermedades, o en conjunto con dichas pruebas.
Otras pruebas diagnósticas
Tradicionalmente, no se recomendaba ninguna otra investigación además del cribado para malaria y de la reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR) debido al temor de poner en peligro a los profesionales de laboratorio. Sin embargo, actualmente se reconoce que pueden realizarse otras investigaciones de manera segura de acuerdo con las directrices recomendadas, siempre y cuando se informe con anticipación al laboratorio con respecto a la muestra y siempre que la sangre esté correctamente embalada y se retenga al final en caso de que la RT-PCR sea positiva. Los protocolos locales deben ser claros en cuanto al transporte seguro de muestras hacia los laboratorios locales y de referencia, y a la manipulación segura una vez que las recibe el laboratorio local.
Las investigaciones siguientes agregan información importante al análisis diagnóstico y ayudan a orientar el manejo adicional; deben solicitarse si fuera posible. Si las investigaciones son limitadas debido a localización geográfica o instalaciones disponibles, las pruebas más importantes incluyen función renal, electrolitos séricos y lactato en sangre (si estuviesen disponibles).
Función renal y electrolitos séricos:
El aumento de la creatinina sérica o urea y las alteraciones en los electrolitos pueden indicar daño renal agudo. Esto puede observarse al final de la primera semana de infección.[117] En aproximadamente el 33% de los casos del brote de 2014, se observó hipopotasemia e hiperpotasemia, como consecuencia de los vómitos, la diarrea o el daño renal agudo.[96] La hipocalcemia se asoció con infección mortal. También puede observarse hematuria y proteinuria en enfermedad grave. La oliguria que no responde a la reposición de líquidos es un signo de mal pronóstico.[16]
Lactato en sangre:
El nivel elevado de lactato es un marcador de hipoperfusión tisular y un indicador de shock. Es útil en pacientes gravemente enfermos con signos de sepsis para identificar el grado de hipoperfusión sistémica y guiar la reposición de líquidos.[118] El lactato elevado fue un indicador de sepsis gram-negativa en el día 15 en un paciente tratado en Alemania.[46]
Gasometría arterial
El pH sanguíneo arterial o venoso y el bicarbonato son útiles en pacientes gravemente enfermos con signos de sepsis para identificar el grado de hipoperfusión sistémica y guiar la reposición de líquidos.[118]
Hemograma completo:
En las etapas iniciales de la infección puede observarse disminución del recuento de plaquetas y linfopenia acentuada; sin embargo, eso no es diagnóstico. Generalmente le sigue leucocitosis neutrofílica en las últimas etapas de los pacientes que eventualmente se recuperan, junto con normalización de la trombocitopenia. La leucocitosis puede persistir y mostrar formas inmaduras. Los pacientes con enfermedad grave pueden mostrar una disminución progresiva en el recuento de plaquetas como una manifestación de coagulación intravascular diseminada (CID). Se reportó una reducción de los niveles de hemoglobina en el 24% de los pacientes del brote de 2014, [96] que se asoció con sangrado en brotes previos.[16]
Estudios de coagulación:
El tiempo de protrombina prolongado (TP) o el tiempo de tromboplastina parcial activada (TTPa) se asocia con infecciones más graves y manifestaciones de sangrado, como CID. Asimismo, se halló que pacientes con infecciones mortales presentan niveles de dímero D cuatro veces mayores en los días 6 a 8 de la infección en comparación con pacientes que sobreviven.[119]
Pruebas de función hepática:
Tanto la alanina aminotransferasa (ALT), como la aspartato aminotransferasa (AST) suelen estar aumentadas; sin embargo, la mayoría de los estudios muestran que la AST se eleva desproporcionadamente con respecto a la ALT, lo que sugiere un daño tisular sistémico más que una lesión hepatocelular.[96] La relación AST:ALT alcanzó un máximo de 15:1 en los días 6 a 8 de la infección en casos mortales cuando se comparó con casos no mortales, que presentaron un máximo de 5:1.[5][16][119] La bilirrubina, la glutamiltransferasa gamma y la fosfatasa alcalina suelen estar ligeramente aumentadas. Un marcado aumento de la ALT con ictericia grave sugieren un diagnóstico alternativo (p. ej., hepatitis viral).
Amilasa sérica:
Se han reportado niveles elevados en varios estudios e indican la presencia de pancreatitis, un indicador de infección grave.[16]
Glucemia:
La hipoglucemia puede presentarse en adultos, pero no se refiere con frecuencia.[22] Sin embargo, es común en niños y puede ser severa. Es una causa de confusión potencialmente reversible.[104][105]
Hemocultivos:
Los hemocultivos negativos son útiles, pues descartan otras causas infecciosas no virales (p. ej., sepsis o fiebre entérica). En dos pacientes, se identificó bacteriemia gramnegativa, presumiblemente de la translocación intestinal, como una complicación de la evolución de la enfermedad.[46][120] Sin embargo, en un estudio de Sierra Leona, donde se tomaron hemocultivos de los pacientes al ingreso en un centro de tratamiento del Ébola, se encontró que solo uno de los 22 cultivos dió positivo para un presunto contaminante.[121] Por lo tanto, se debe recolectar sangre para el cultivo al inicio o en el momento de la aparición de los síntomas gastrointestinales o de otro deterioro clínico.
Pruebas de ensayo de inmunoabsorción enzimática (ELISA) de captura de antígeno:
Una prueba diagnóstica útil con alta especificidad; sin embargo, no se encuentra disponible universalmente. Es más probable que dé un resultado positivo desde el día 3-6 de la infección, y puede dar resultados muy variables desde los días 7-16.[50] Se puede usar para confirmar el diagnóstico junto con un resultado positivo de reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR).
Serología:
Las pruebas serológicas que detectan anticuerpos IgM e IgG son útiles en las últimas etapas de la infección, particularmente si otras pruebas confirmatorias arrojan resultados no concluyentes, pero no deben usarse solas para el diagnóstico.[112] Los anticuerpos IgM pueden aparecer en el suero en el día 2 después de la infección, pero pueden presentar resultados variables hasta el día 9. Estos se convierten en negativos entre los días 30 y 168 después del inicio de los síntomas. Una respuesta IgG se desarrolla entre el día 6 y el 18 y puede persistir durante varios años. Una IgM positiva o un aumento del título de IgG es una clara evidencia de reciente infección.[50]
Las muestras de suero emparejadas deben recolectarse con 21 días de diferencia y la primera muestra debe recolectarse durante la primera semana de la enfermedad.[112]
Radiografía de tórax
Útil en pacientes con síntomas respiratorios. Los infiltrados pulmonares no son típicos de infección y sugieren un diagnóstico alternativo (o comórbido). Puede ser difícil realizarla en una unidad de aislamiento y debe solicitarse con cautela para evitar contaminación.[122]
Pruebas diagnósticas rápidas
Las pruebas rápidas de PCR siguen siendo un gran obstáculo para el aislamiento eficaz y dirigido de los pacientes afectados. Para realizar las pruebas actuales se tarda un promedio de 4 horas en laboratorios de fácil acceso y totalmente equipados con un nivel de bioseguridad 3 o 4, pero en zonas remotas, los resultados pueden demorar varios días. Esto significa que, hasta que se confirmen como negativos, los pacientes con enfermedades febriles que no sean enfermedad del Ébola están confinados a aislamiento y, a menudo, se exponen involuntariamente al virus. Las pruebas rápidas a pie de cama podrían contribuir de manera significativa al control de la infección en centros de tratamiento.
WHO: interim guidance on the use of rapid Ebola antigen detection tests Opens in new window
La Organización Mundial de la Salud (OMS) está evaluando varias tecnologías diferentes para el uso en condiciones de campo. Estas incluyen numerosas pruebas basadas en reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR), de uso más fácil y con un tiempo de espera para obtención de resultados <1 hora. La OMS ha incluido el kit de prueba rápida de antígenos ReEBOV™ para su uso potencial; sin embargo, actualmente solo recomienda su uso en situaciones especiales (por ejemplo, diagnóstico post-mortem durante un brote). Las alternativas son ensayos de detección de antígeno basados en la técnica de ensayo de inmunoabsorción enzimática (ELISA), que pueden ser más rápidos y simples y con la posible ventaja de necesitar solamente una gota de sangre. Su mayor desventaja es una sensibilidad reducida, particularmente en las etapas iniciales de la enfermedad.[112][123][124]
La tecnología Nanopore puede permitir una rápida detección y secuenciación en presencia de niveles muy bajos de virus, y puede desplegarse potencialmente utilizando un kit de detección de tamaño bolsillo.[125][126] La rápida secuenciación del virus mediante estas nuevas tecnologías durante un brote podría permitir la comprensión en tiempo real de la dinámica viral.[127]
Se ha desarrollado y probado una herramienta de diagnóstico GeneXpert® en la práctica. El Xpert® Ebola es un sistema automatizado basado en cartuchos que requiere una habilidad mínima en el laboratorio. Se coloca una muestra inactivada en un cartucho de un solo uso, que luego se introduce en la máquina adjunta. La preparación de muestras, la amplificación y detección de ácido nucleico y la producción de un resultado son procesos automatizados que minimizan los requisitos de formación del personal, el riesgo de infección y la contaminación cruzada.[128]
La OMS también ha autorizado el uso de emergencia de otros equipos de prueba.
Este es un campo en evolución rápida y existen diferentes kits aprobados de acuerdo con el país y los contextos en los que se vayan a implementar.
El uso de este contenido está sujeto a nuestra cláusula de exención de responsabilidad
