Abordaje
La enfermedad del Ébola es una enfermedad notificable. El pilar del tratamiento es el reconocimiento temprano de la infección junto con el aislamiento eficaz y los mejores cuidados de soporte disponibles en entornos hospitalarios.
Las altas tasas de letalidad pueden estar relacionadas con los cuidados de soporte disponibles en entornos rurales de escasos recursos donde se han producido brotes, y reflejan las dificultades que tienen los pacientes en estos entornos para acceder a la atención médica básica en una estructura sanitaria que está abrumada.[18][20]
Los casos importados a los países desarrollados presentan un escenario diferente con cuidados de soporte intensivos disponibles en esos contextos, incluido el soporte a los órganos en las unidades de cuidados intensivos.[46][137] A pesar de eso, la falta de tratamientos probados específicos significa que las muertes ocurren incluso en los países desarrollados donde se dispone de los mejores cuidados de soporte.[109][138][139]
Hubo previamente un debate activo sobre la conveniencia de trasladar pacientes con enfermedad avanzada y un mal pronóstico a cuidados intensivos donde el riesgo de infección intrahospitalaria puede ser alto. Se pensaba que el fracaso en proporcionar cuidados de soporte integrales para quienes se sospecha (pero sin confirmación) que están infectados puede implicar una atención deficiente de dichos pacientes, y posteriormente se podría comprobar que tienen una enfermedad tratable, como la malaria. Ahora está claro que los cuidados de soporte integrales pueden reducir la mortalidad, con una tasa de supervivencia del 81.5% en pacientes tratados fuera del entorno del África Occidental, y que se deben proporcionar siempre que sea posible.[140][141][142] Los protocolos locales de los hospitales deben considerar cómo manejar esa situación en pacientes con sospecha de infección antes de su posible traslado a la unidad de cuidados intensivos y en aquellos que ya han sido trasladados.[118][139][141][143][144]
[Figure caption and citation for the preceding image starts]: Sala general en un centro de tratamiento del Ébola en África Occidental, 2014De la colección personal de Chris Lane, MSc (uso autorizado) [Citation ends].
Prevención y control de infecciones
La prevención y el control de infecciones (PCI) son de interés inmediato y deben seguirse los protocolos locales. Los pacientes que se identifiquen como en riesgo de infección según las definiciones de caso deben ser aislados de inmediato, y se debe usar equipo de protección individual (EPP) hasta que se confirme o descarte la infección.
La OMS recomienda los siguientes principios de prevención y control de infecciones (PCI) en los centros sanitarios.[94]
Se recomienda un enfoque en anillo de la PCI en los centros sanitarios y las comunidades durante el manejo de los casos.
En las zonas geográficas donde circula el virus, todas las personas deben someterse a pruebas de cribado en el primer punto de contacto con un centro sanitario, utilizando una técnica sin contacto, para permitir el reconocimiento precoz de los casos sospechosos.
Todos los casos sospechosos deben clasificarse para determinar la gravedad de la enfermedad e identificar a los pacientes que requieren atención inmediata.
Se debe aislar a los pacientes con infección posible o confirmada, preferiblemente en una habitación individual.
Debe facilitarse la interacción con la familia y las visitas para fomentar el bienestar, al tiempo que se evita el contacto directo con otras personas.
La higiene de manos debe realizarse usando una sustancia a base de alcohol o con jabón y agua corriente utilizando la técnica correcta.
Las soluciones de lejía/cloro pueden utilizarse en situaciones de emergencia cuando no se disponga de estos métodos y hasta que estén disponibles.
Durante el contacto con un caso sospechoso o confirmado, debe utilizarse el EPI adecuado.
Las membranas mucosas de los ojos, la boca y la nariz deben estar completamente cubiertas. Debe utilizarse una pantalla facial o gafas (por debajo de la cobertura de la cabeza y el cuelo). Se recomiendan las mascarillas quirúrgicas o médicas resistentes a los fluidos con un diseño estructurado (para que no colapsen contra la boca). Debe utilizarse un respirador resistente a las partículas de fluidos durante los procedimientos que generen aerosoles.
Deben utilizarse guantes, una bata (o mono) desechable y un delantal de un tejido cuya resistencia haya sido testada frente a la penetración de fluidos corporales o agentes patógenos transmitidos por la sangre. Se prefieren los guantes de nitrilo a los de látex.
Los requisitos específicos de los EPI dependen del nivel de contacto con el paciente (es decir, contacto indirecto como el del cribado y triaje frente a contacto directo de un caso). No se requiere el EPI durante las actividades de cribado cuando pueda garantizarse una distancia de al menos 1 metro y se respete estrictamente el enfoque sin-contacto.
Deben desinfectarse las superficies (utilizando el método del paño) en las instalaciones y entornos que prestan asistencia a pacientes con infección posible o confirmada.
Se deben tratar todos los residuos generados por la atención a un paciente con infección posible o confirmada como residuos infecciosos.
La ropa de cama de los pacientes que esté muy sucia debe desecharse de forma segura (p. ej., incinerándola).
Se debe evaluar inmediatamente a los profesionales sanitarios con exposición ocupacional para determinar el riesgo de exposición y ser tratados en consecuencia.
La OMS sugiere la exclusión del trabajo durante 21 días.
La OMS ofrece orientaciones más detalladas sobre PCI:
[Figure caption and citation for the preceding image starts]: Principales medidas de prevención y control de infecciones de la guía de práctica clínica de la Organización Mundial de la Salud (OMS) para el ébolaWillet V et al. BMJ 2024; 384 :p2811 doi:10.1136/bmj.p2811; usado con autorización [Citation ends].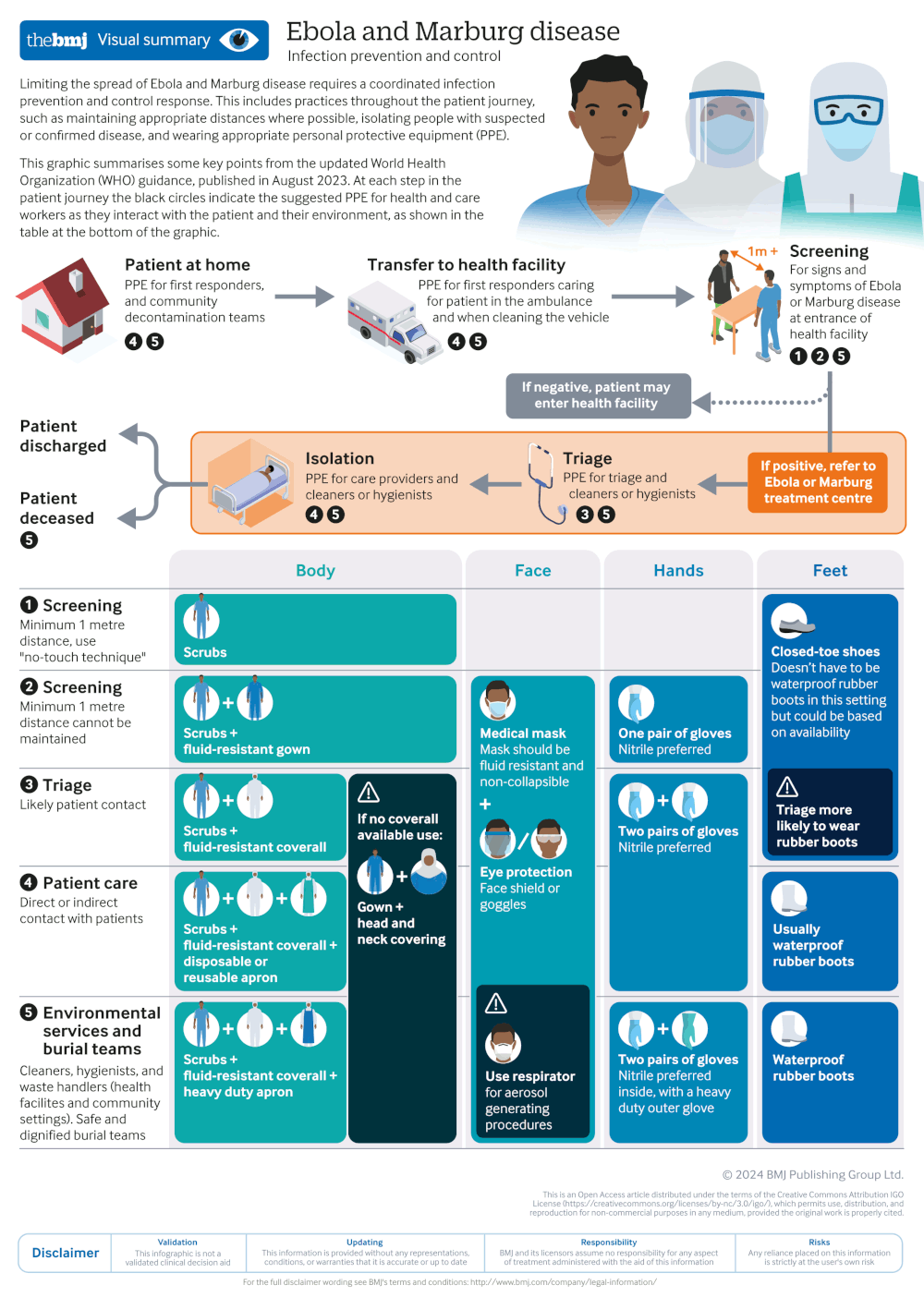
Los CDC también ofrecen orientación sobre:
CDC: viral hemorrhagic fevers - guidance for personal protective equipment (PPE) Opens in new window
Las muestras para análisis clínicos (p. ej., reacción en cadena de la polimerasa con transcriptasa inversa [RT-PCR] para Ébola, hemograma completo (HC), creatinina sérica y urea, prueba de función hepática (PFH), gasometría arterial (GSA), estudios de coagulación, hemocultivos e investigaciones para otras enfermedades, como la malaria) se deben recoger y enviar de acuerdo con los protocolos locales y nacionales. Es importante el buen criterio en la selección de las investigaciones a fin de reducir el riesgo de transmisión para los profesionales de laboratorio y otros profesionales de salud. La colocación de una vía central al comienzo de la internación del paciente (si es posible) permite la toma de sangre y la administración de líquidos mientras se reduce al mínimo el riesgo de lesiones por pinchazos de aguja.[145] La OMS y los CDC proporcionan una guía detallada sobre la recolección de muestras:
CDC: collection, transport, and submission for Ebola virus testing in the US Opens in new window[Figure caption and citation for the preceding image starts]: Profesional de salud con equipo de protección individual en un centro de tratamiento del Ébola en Sierra Leona, 2014De la colección personal de Chris Lane, MSc (Public Health England/Organización Mundial de la Salud); uso autorizado [Citation ends].

Cuidados de soporte optimizados
Se recomienda cuidados de soporte individualizados y optimizados para todos los pacientes.[146][147]
Evaluación sistemática y reevaluación de los pacientes
Evaluar las constantes vitales, la exploración física, el estado de los fluidos y la monitorización de laboratorio. Registrar y responder a los cambios o parámetros clínicos y de laboratorio anormales.
Pacientes con alto riesgo de complicaciones: se debe evaluar como mínimo cada hora. Se recomienda una proporción de personal de un médico para un máximo de dos pacientes.
Pacientes sin alto riesgo de complicaciones: se debe evaluar al menos tres veces cada 24 horas (cada 8 horas). Se recomienda una proporción de personal de un médico para un máximo de cuatro pacientes.
Se debe evaluar el bienestar físico, social, psicológico y espiritual en el momento del ingreso y posteriormente a diario.
Rehidratación
Se recomienda la rehidratación oral en los pacientes que pueden beber.
Se recomienda la administración parenteral de líquidos adecuados en aquellas personas que no pueden beber o que presentan una deshidratación grave, sepsis o shock.
Es posible que se requieran vasopresores en caso de shock si la rehidratación no tiene éxito.
Monitorización y corrección de electrolitos
Se deben realizar pruebas bioquímicas diarias durante la fase aguda de la enfermedad y la hematología en el momento del ingreso y según sea necesario, y manejar los trastornos electrolíticos según sea necesario.
Monitorización y manejo de la glucosa
Se deben revisar la glucosa sérica al menos tres veces al día con las constantes vitales, y manejarla con dextrosa intravenosa según sea necesario.
Manejo de posibles coinfecciones
Se deben administrar antibióticos empíricos en el ingreso con reevaluación después de 48 horas.
Se debe administrar una terapia empírica antipalúdica hasta que las pruebas de paludismo sean negativas o se termine el tratamiento.
Nutrición
Se debe dar preferencia a la nutrición oral si es posible.
Se debe proporcionar nutrición enteral si se tolera.
Se debe considerar la dextrosa intravenosa en pacientes que no pueden tolerar la comida oral y con evidencia de hipoglucemia.
Tratamiento sintomático
Se debe tratar la fiebre, el dolor, las náuseas y los vómitos, la dispepsia, la diarrea, la ansiedad y la agitación.
Prevención y manejo de las complicaciones
Prevenir las infecciones asociadas a los catéteres y las úlceras por presión.
Se deben manejar las complicaciones, incluyendo convulsiones, encefalopatía, hemorragia, daño renal agudo, acidosis metabólica, insuficiencia respiratoria hipóxica y sepsis/choque séptico.
Cada paciente debe ser evaluado sistemáticamente cada día utilizando una lista de verificación adecuada. Un ejemplo está disponible en la OMS.[146] A continuación se detalla más información sobre estos principios de manejo.
WHO: optimized supportive care for Ebola virus disease Opens in new window
Reposición de electrolitos y rehidratación
La alta frecuencia de vómitos y diarrea, en especial si estos se presentan tarde, implica que los pacientes generalmente están deshidratados e hipovolémicos. Probablemente a ello se deben las altas tasas de letalidad en brotes dado que es esencial la monitorización clínica básica (es decir, temperatura, frecuencia respiratoria, pulso, presión arterial y entrada y salida de líquidos), pero a menudo es difícil en entornos de escasos recursos.
Pueden usarse las soluciones de rehidratación oral en aquellos pacientes que tolerarn la administración oral y que no están gravemente deshidratados, pero la mayor parte de pacientes requiere rehidratación intravenosa con solución salina normal, o bien con solución de lactato de Ringer.[20][96][Figure caption and citation for the preceding image starts]: Suministros de solución de rehidratación oral en un centro de tratamiento del Ébola en África Occidental, 2014De la colección personal de Chris Lane, MSc (uso autorizado) [Citation ends]. [Figure caption and citation for the preceding image starts]: Inserción de una vía intravenosa en un adulto con la enfermedad del virus del Ébola (África Occidental)De la colección de Tom E. Fletcher, MBE, MBChB, MRCP, DTM&H (uso autorizado) [Citation ends].
[Figure caption and citation for the preceding image starts]: Inserción de una vía intravenosa en un adulto con la enfermedad del virus del Ébola (África Occidental)De la colección de Tom E. Fletcher, MBE, MBChB, MRCP, DTM&H (uso autorizado) [Citation ends].
Los marcadores de mala perfusión pueden indicar una ingesta oral deficiente o inadecuada y los pacientes deben pasar rápidamente a la administración intravenosa. Las opciones incluyen la vía intravenosa periférica o central, o la vía intraósea.[148]
El volumen requerido de fluidoterapia intravenosa debe evaluarse en función de la exploración física (es decir, grado de deshidratación, signos de shock) y pérdidas de líquidos (es decir, volumen de diarrea o vómito). En pacientes con fiebre y diarrea puede ser necesaria una rehidratación de gran volumen (hasta 10 L/día).[46][149][150] También podrá ser necesaria una gran cantidad de reposición de potasio (p. ej., 5-10 mmol [5-10 mEq/L] de cloruro de potasio por hora).[22][137][151]
Se requiere una supervisión estricta y una monitorización frecuente, ya que es importante evaluar la respuesta y prevenir la sobrecarga de fluidos. Se debe comprobar el estado de los pacientes con frecuencia para detectar signos de choque, deshidratación o sobrehidratación, y la tasa de líquidos debe ajustarse en consecuencia. Para detectar la hipovolemia, se requiere una monitorización sistemática de las constantes vitales (por ejemplo, la frecuencia cardíaca, la presión arterial, la diuresis y la pérdida de líquido gastrointestinal), así como del estado volumétrico al menos tres veces al día.[148]
La loperamida oral puede ayudar a reducir la diarrea profusa, pero se requiere más evidencia para determinar su función y actualmente no está recomendada por la Organización Mundial de la Salud (OMS).[152][153][154][155]
La disponibilidad de pruebas en el punto de atención dentro de la unidad de aislamiento hace más eficiente la monitorización del estado bioquímico del paciente y reduce los riesgos asociados con el transporte de muestras.[118] La monitorización de electrolitos se debe realizar diariamente y debe administrarse la reposición según sea necesario.[20] Puede considerarse una monitorización más frecuente si se administran grandes volúmenes de fluidoterapia intravenosa o si hay alteraciones bioquímicas graves. Los niveles altos de lactato en sangre pueden ser una medida fiable de hipoperfusión y ayudar a orientar la reposición de líquidos.[118]
Deben consultarse las guías de la Organización Mundial de la Salud (OMS) para recomendaciones específicas sobre el manejo de líquidos y de electrolitos, así como también sobre el mantenimiento de una nutrición adecuada durante la enfermedad aguda y en la fase de convalecencia.
WHO: optimized supportive care for Ebola virus disease Opens in new window
Manejo sintomático
Fiebre y dolor:
El tratamiento de primera línea consiste en paracetamol. En casos de dolor más grave, son preferibles los analgésicos opioides (p. ej., morfina). Se deben evitar los antiinflamatorios no esteroideos (incluida el ácido acetilsalicílico) debido al mayor riesgo asociado de sangrado y posible riesgo de nefrotoxicidad.[146][155]
Síntomas gastrointestinales:
Se requiere rehidratación en caso de vómitos y diarreas, del modo indicado anteriormente en las recomendaciones.
Se recomiendan los antieméticos orales o intravenosos (p. ej., ondansetrón, prometazina) para las náuseas/vómitos.[146][155]
La diarrea debe tratarse de manera conservadora; en general no se recomienda el uso de agentes inhibidores de la motilidad intestinal.[146] Se recomienda zinc en niños con diarrea.[155]
Los pacientes deben ser evaluados para detectar infecciones gastrointestinales y manejados en conformidad.[155]
Los sistemas de gestión fecal se utilizaron con éxito durante el brote de 2014 en África Occidental en pacientes con diarrea grave. Fueron bien tolerados y proporcionaron beneficios a los profesionales de la salud en relación a la prevención y control de las infecciones.[120]
Acidez/ disfagia/ dolor abdominal:
Los pacientes pueden beneficiarse con la administración de un antiácido adecuado o un inhibidor de la bomba de protones (p. ej., omeprazol).[146][155]
Convulsiones:
Si bien son infrecuentes, las convulsiones constituyen una característica de enfermedad avanzada y presentan un riesgo para los profesionales de salud porque aumentan el riesgo de contacto con los fluidos corporales del paciente. Son esenciales el reconocimiento y la corrección de los factores contribuyentes (por ejemplo, alta temperatura, hipoperfusión, alteraciones electrolíticas, hipoglucemia). Puede utilizarse una benzodiazepina para detener la crisis convulsiva, mientras que para convulsiones repetidas puede administrarse un anticonvulsivo (p. ej., fenobarbital).[146][155] Si no hay acceso intravenoso, se puede administrar por vía intramuscular o rectal.
Agitación:
Aunque es infrecuente, la agitación puede estar asociada a encefalopatía o, posiblemente, a un efecto directo del virus en el cerebro y puede ocurrir en la enfermedad avanzada. El uso sensato de un sedante (p. ej., haloperidol o una benzodiazepina) es fundamental para mantener calmado al paciente y prevenir lesiones por pinchazo de aguja en profesionales de salud.[146][155]
Dificultad respiratoria:
Se debe ajustar el oxígeno para mantener el SpO2 >94%. Se debe evaluar a los pacientes en relación a sobrecarga de líquidos en caso de neumonía, sibilancia e insuficiencia cardíaca y manejarlos en consecuencia.[146][155]
En algunos pacientes puede ser necesario el acceso intraóseo.[Figure caption and citation for the preceding image starts]: Inserción de una vía intraósea en un adulto gravemente afectado por la enfermedad del virus del Ébola (África Occidental)De la colección de Tom E. Fletcher, MBE, MBChB, MRCP, DTM&H (uso autorizado) [Citation ends].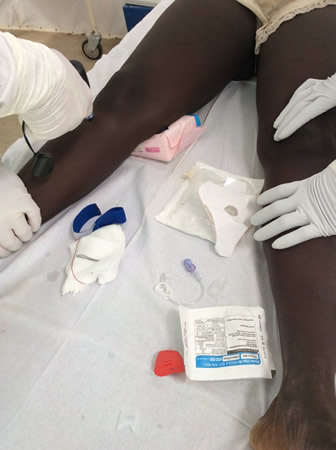
Sepsis/shock séptico
Se debe realizar la identificación de sepsis o shock séptico rápidamente usando criterios establecidos.
El manejo sigue los mismos principios de sepsis bacteriana. Se debe seguir la orientación local, pero debería incluir:[156]
Terapia antibiótica empírica de amplio espectro, idealmente administrada en la hora siguiente a la detección
Rápida reposición de líquidos por vía intravenosa con evaluación de respuesta
Adecuado manejo de la vía aérea y administración de oxígeno.
Los antibióticos de amplio espectro se utilizan en pacientes con infección para abordar la presunta translocación de organismos del intestino. Esto no está respaldado por ninguna prueba y los hemocultivos son difíciles de realizar de manera segura en pacientes infectados. En algunos entornos, especialmente en las zonas endémicas donde hay poco acceso a las pruebas diagnósticas, los pacientes reciben como rutina antibióticos de amplio espectro como parte del protocolo de manejo.
Los niveles de lactato en sangre son una herramienta útil para ayudar a evaluar la perfusión y la respuesta a la reposición de líquidos.
En ausencia de respuesta al tratamiento inicial, se debe considerar el soporte inotrópico, preferentemente mediante catéter venoso central en una unidad de cuidados intensivos, donde la monitorización invasiva permite una fluidoterapia más agresiva, con corrección de equilibrio electrolítico y ácido-base.[118][144]
Se debe considerar la posibilidad de hemorragia, particularmente en pacientes con sangrado cutáneo o de mucosas.
Deben consultarse las guías de la Organización Mundial de la Salud (OMS) para obtener recomendaciones específicas sobre el manejo de sepsis/shock séptico.
WHO: optimized supportive care for Ebola virus disease Opens in new window
Sangrado/hemorragia significativa
Se produce sangrado grave de forma infrecuente, pero es una manifestación de infección avanzada que es generalmente, aunque no siempre, fatal.
Cuando estén disponibles, deberán administrarse transfusiones de sangre total o de plaquetas y plasma frescos, de acuerdo a los protocolos locales y guiada por (siempre que disponibles) indicadores clínicos y de laboratorio (por ejemplo, hemoglobina, hematocrito e INR).[155][157][158]
La vitamina K, el ácido tranexámico o un inhibidor de la bomba de protones (para el sangrado gastrointestinal) son opciones de tratamiento razonables para los pacientes que sufren sangrado.[146][155]
Disfunción orgánica
La disfunción multiorgánica es una característica común de infección avanzada e incluye daño renal agudo, pancreatitis, fallo suprarrenal y daño hepático. El daño hepático (p. ej., hepatitis) es común; sin embargo, la ictericia no es una característica común.[70] La disfunción renal es común, pero se puede revertir con una adecuada reposición de líquidos en las etapas iniciales.[70] En pacientes con anuria que no responden a la reposición de líquidos, se ha utilizado diálisis, aunque no existen datos de ensayos para apoyar la eficacia de esa intervención. De los 5 pacientes gravemente enfermos en Europa y Norteamérica con falencia multiorgánica que fueron tratados, tanto con ventilación mecánica invasiva, como con terapia de reemplazo renal, 3 murieron.[46][109][137][139][159]
Sangre total o plasma de convalecientes
Los brotes anteriores proporcionan evidencia limitada sobre el beneficio de la transfusión de sangre de pacientes convalecientes en la fase aguda de infección y acerca de que pueda reducir la mortalidad.[6][160] El uso de plasma de convaleciente suele ser más accesible y eficaz que el uso de sangre total.[161][162] La Organización Mundial de la Salud (OMS) ha publicado una guía de práctica clínica sobre el uso de sangre/plasma de convalecientes. Los ensayos realizados en Guinea no mostraron un beneficio en la sobrevivencia de los pacientes tratados con plasma de convalecientes, aunque el tratamiento pareció ser seguro y no se documentaron complicaciones graves.[163][164]
Tratamiento antiviral
Existen anticuerpos monoclonales antivirales terapéuticos. La OMS recomienda encarecidamente el uso de atoltivimab/maftivimab/odesivimab (también conocido como REGN-EB3) o ansuvimab (también conocido como mAb114) para los pacientes con infección confirmada por el virus del Ébola (especie Orthoebolavirus zairense) y los neonatos de ≤7 días de edad con infección no confirmada que nacen de madres con infección confirmada por el virus del Ébola (especie Orthoebolavirus zairense).[165]
Atoltivimab/maftivimab/odesivimab
Un cóctel de anticuerpos compuesto por tres anticuerpos monoclonales totalmente humanos dirigidos a tres epítopos de glucoproteínas del Orthoebolavirus zairense que no se solapan. Los tres anticuerpos se unen a la glucoproteína en la superficie del virus simultáneamente y bloquean la unión y la entrada del virus.
Aprobado por la Administración de Alimentos y Medicamentos (FDA) para el tratamiento de la infección por el virus del Ébola (especie Orthoebolavirus zairense) en niños y adultos, y ha recibido la designación de medicamento huérfano de la Agencia Europea de Medicamentos.[147]
Evaluado en el ensayo PALM, un ensayo controlado aleatorizado, abierto y multicéntrico, así como parte de un programa de acceso ampliado realizado en la República Democrática del Congo (RDC) durante el brote de 2018. El principal criterio de valoración de la eficacia en el ensayo fue la mortalidad a los 28 días. De los pacientes que recibieron atoltivimab/maftivimab/odesivimab, el 33.5% murió después de 28 días, en comparación con el 51% de los pacientes del grupo de control (ZMapp).[166]
Ansuvimab
Anticuerpo monoclonal IgG1 humano dirigido a la glucoproteína del virus del Ébola (especie Orthoebolavirus zairense). Fue aislado de un sobreviviente humano del brote de 1995 en Kikwit (República Democrática del Congo) y desarrollado por el National Institutes of Health de Estados Unidos.
Aprobado por la FDA para el tratamiento de la infección por el virus del Ébola (especie Orthoebolavirus zairense) en niños y adultos.[147]
El ensayo PALM encontró que el ansuvimab mostraba mejores resultados que el ZMapp (véase la sección Emergente) en la reducción de la mortalidad. De los pacientes que recibieron ansuvimab, el 35.1% murió después de 28 días, en comparación con el 49.7% de los pacientes del grupo de control (ZMapp).[166]
Los fármacos atoltivimab/maftivimab/odesivimab y ansuvimab probablemente reducen la mortalidad en comparación con el tratamiento estándar (evidencia de certeza moderada), ZMapp y remdesivir. Sin embargo, pueden tener poco o ningún efecto sobre el plazo de eliminación del virus. No se sabe con certeza si aumentan el riesgo de eventos adversos graves.[165][167] No se ha establecido la eficacia para otras especies de orthoebolavirus.
Estos tratamientos no deben utilizarse conjuntamente y deben considerarse como alternativas entre sí. Ambos tratamientos se administran en una infusión intravenosa de dosis única, y deben administrarse lo antes posible tras el diagnóstico. Pueden utilizarse en personas de edad avanzada, mujeres embarazadas y en período de lactancia, y niños y recién nacidos. El acceso a estas terapias es difícil en muchas partes del mundo, y la elección depende de la disponibilidad. Es posible que deban utilizarse en el marco de un uso compasivo durante un brote.
Coinfección por malaria
Se debe realizar una prueba para malaria y tratarla con terapia antipalúdica adecuada si estuviera presente, teniendo en cuenta el riesgo del paciente de enfermedad del Ébola y la posibilidad de una infección doble. En entornos endémicos, el tratamiento de la malaria generalmente se realiza como parte de un protocolo de manejo de rutina, independientemente de que la infección sea confirmada o no. Administrar una terapia empírica antipalúdica hasta que las pruebas de paludismo sean negativas o se termine el tratamiento.[146]
Mujeres embarazadas.
Casi todas las mujeres embarazadas en los brotes entre 2014 y 2020 presentaron resultados adversos en sus embarazos, aunque la tasa de mortalidad en las mujeres embarazadas no fue más alta que la de las pacientes no embarazadas.[168] Sin embargo, en brotes anteriores, la tasa de letalidad informada ha sido mayor en las mujeres embarazadas que en las no embarazadas.[169] La experiencia durante el brote de 2014 sugiere que, en ocasiones, se pueden obtener buenos resultados.[170]
Las mujeres embarazadas que no reciben tratamiento con fármacos de uso compasivo o de investigación experimentan tasas muy altas de aborto espontáneo y muerte fetal o neonatal. La hemorragia intraparto y el aborto espontáneo parecen ser frecuentes; por lo tanto, el manejo obstétrico debe centrarse en la monitorización y el tratamiento temprano de las complicaciones hemorrágicas.[21][169][171][172][173]
La OMS recomienda los siguientes principios esenciales de manejo:
Se deben utilizar tanto las precauciones estándar, como las medidas de prevención y control de infecciones específicas del Ébola.
Se debe incluir los cuidados de soporte optimizados en el manejo clínico de todas las mujeres embarazadas.
El atoltivimab/maftivimab/odesivimab y el ansuvimab pueden ofrecerse a las mujeres embarazadas en el contexto de estudios rigurosos, o de conformidad con los protocolos locales; sin embargo, esta recomendación se basa en evidencias de muy baja calidad.
No se debe inducir el trabajo de parto, ni realizar procedimientos invasivos para indicaciones fetales en mujeres embarazadas con infección aguda.
Se debe aconsejar a las mujeres con infección aguda sospechada o confirmada que no amamanten hasta después de presentar dos pruebas de leche materna negativas (por reacción en cadena de polimerasa de transcripción inversa [RT-PCR]) con un plazo entre ambas de 24 horas. Mientras tanto, los niños deben ser separados de la madre y se les debe dar un sustituto adecuado de la leche materna.
Los CDC también han producido una guía de orientación específica para el cuidado de las mujeres embarazadas y los recién nacidos.
Niños
Los niños deben ser tratados por equipos de profesionales de salud especialistas en pediatría. La planificación para el cuidado de niños en entornos no endémicos es compleja y se recomienda la participación temprana de intensivistas siempre que sea posible.[174][175][176]
Comunicación con la familia
El aislamiento hospitalario afecta el bienestar psicológico de los pacientes y esto incluye el aumento de las tasas de depresión, ansiedad, ira, miedo y soledad. Los profesionales de la salud deben facilitar la comunicación con los familiares y amigos (por ejemplo, el uso de teléfonos móviles o Internet) a fin de reducir la angustia psicológica, sin aumentar el riesgo de infección.[148]
O uso deste conteúdo está sujeito ao nosso aviso legal
