Abordaje
A doença do Ebola é uma doença de notificação compulsória. A base do tratamento é o reconhecimento precoce da infecção, juntamente com isolamento eficaz e cuidados de suporte otimizados em ambiente hospitalar.
Altas taxas de letalidade podem estar relacionadas aos cuidados de suporte disponíveis em ambientes rurais e com poucos recursos onde ocorreram surtos, e refletem as dificuldades de acesso dos pacientes nesses ambientes a cuidados clínicos básicos em uma estrutura de saúde sobrecarregada.[18][20]
Os casos importados para países desenvolvidos apresentam um cenário diferente, com cuidados de suporte abrangentes disponíveis nesses ambientes, incluindo o suporte orgânico em unidades de terapia intensiva.[46][137] Apesar disso, a falta de terapias comprovadas e específicas significa que fatalidades ocorrem mesmo em países desenvolvidos, onde existem melhores cuidados de suporte.[109][138][139]
Anteriormente houve um amplo debate sobre a adequação de mover pacientes com doença avançada e um prognóstico desfavorável para os cuidados intensivos onde o risco de infecção nosocomial pode ser alto. Acreditava-se que a incapacidade de fornecer cuidados de suporte completos àqueles com suspeita de infecção (mas sem confirmação) poderia resultar em cuidados de qualidade inferior para esses pacientes, que podem subsequentemente se revelar com uma doença tratável como a malária. Agora está claro que cuidados de suporte completos podem reduzir a mortalidade, com uma taxa de sobrevida relatada de 81.5% em pacientes tratados fora da África Ocidental, e que devem ser fornecidos sempre que possível.[140][141][142] Os protocolos hospitalares locais devem considerar como essa situação seria manipulada para pacientes que apresentam suspeita de infecção antes de uma possível transferência para a unidade de terapia intensiva, bem como para aqueles que já foram transferidos.[118][139][141][143][144]
[Figure caption and citation for the preceding image starts]: Enfermaria em um centro de tratamento de Ebola na África Ocidental, 2014Do acervo pessoal de Chris Lane, MSc; usado com permissão [Citation ends].
Prevenção e controle de infecção
A prevenção e o controle de infecções (PCI) é uma preocupação imediata, devendo-se seguir os protocolos locais. Os pacientes identificados como em risco de infecção conforme as definições de casos devem ser isolados imediatamente, devendo-se usar equipamentos de proteção individual (EPI) até que a infecção seja confirmada ou descartada.
A OMS recomenda os seguintes princípios de PCI em serviços de saúde.[94]
Uma abordagem de PCI em "círculos de isolamento" é recomendada nas unidades de saúde e comunidades durante o manejo de casos.
Em áreas geográficas onde o vírus circula, todas as pessoas devem ser rastreadas no primeiro ponto de contato com uma unidade de saúde, utilizando uma técnica sem contato, para permitir o reconhecimento precoce dos casos suspeitados.
Todos os casos suspeitados devem ser triados para se determinar a gravidade da doença e identificar os pacientes que necessitarem de cuidados imediatos.
Os pacientes com suspeita ou confirmação de infecção devem ser isolados, preferencialmente em um quarto individual.
A interação com familiares e visitantes deve ser incentivada para promover o bem-estar, evitando-se, ao mesmo tempo, o contato direto com outras pessoas.
A higiene das mãos deve ser realizada com álcool em gel para esfregar as mãos ou sabão e água corrente, utilizando-se a técnica correta.
Soluções de água sanitária/cloro podem ser usadas em situações de emergência quando esses métodos não estiverem disponíveis e até que estejam disponíveis.
Devem ser usados EPI apropriados quando em contato com um caso suspeitado ou confirmado.
As membranas mucosas dos olhos, boca e nariz devem estar completamente cobertas. Deve-se usar um protetor facial ou óculos de proteção (sob a cobertura da cabeça e do pescoço). São recomendadas máscaras cirúrgicas ou médicas resistentes a fluidos e com design estruturado (para que não se retraiam contra a boca). Um respirador de partículas resistente a fluidos deve ser usado durante os procedimentos geradores de aerossóis.
Luvas e uma bata descartável (ou macacão) e avental de tecido que tiver sido testado para resistência à penetração de fluidos corporais ou patógenos sanguíneos devem ser usados. As luvas nitrílicas são preferíveis às luvas de látex.
Os requisitos específicos de EPI dependem do nível de contato com o paciente (ou seja, contato indireto, como rastreamento e triagem versus contato direto de um caso). O EPI não é necessário durante atividades de rastreamento em que se puder assegurar uma distância de pelo menos 1 metro e uma abordagem sem contato ser seguida de maneira estrita.
As superfícies devem ser desinfectadas (usando-se o método de esfrega) nos serviços e ambientes que fornecerem assistência a pacientes com infecção suspeitada ou confirmada.
Todos os resíduos gerados pelos cuidados a um paciente com infecção suspeitada ou confirmada devem ser tratados como resíduos infecciosos.
As roupas de cama muito sujas dos pacientes devem ser descartadas de maneira segura (por exemplo, incineradas).
Os profissionais da saúde com exposição ocupacional devem ser imediatamente avaliados em relação ao risco de exposição e tratados de maneira adequada.
A OMS sugere o afastamento do trabalho por 21 dias.
Orientações mais detalhadas sobre prevenção e controle de infecções são disponibilizadas pela OMS:
[Figure caption and citation for the preceding image starts]: Principais medidas de controle e prevenção de infecções da diretriz da Organização Mundial da Saúde (OMS) para o EbolaWillet V et al. BMJ 2024; 384 :p2811 doi:10.1136/bmj.p2811; usado com permissão [Citation ends].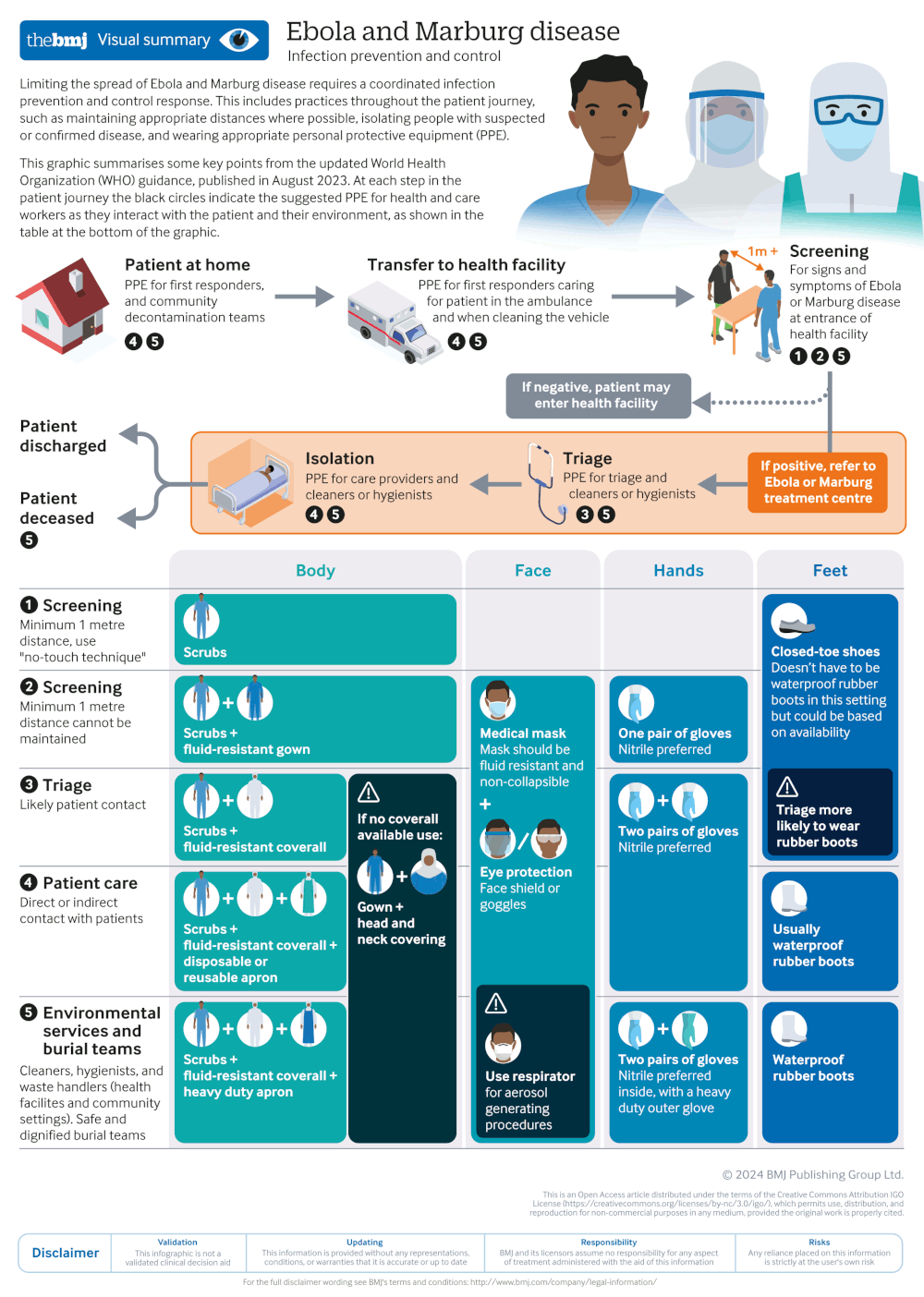
Também são disponibilizadas orientações pelo CDC:
CDC: viral hemorrhagic fevers - guidance for personal protective equipment (PPE) Opens in new window
Amostras para investigações laboratoriais (por exemplo, reação em cadeia da polimerase via transcriptase reversa [RT-PCR] para Ebola, hemograma completo, ureia e creatinina séricas, testes da função hepática, gasometria arterial, estudos de coagulação, hemoculturas e investigações para outras condições, como malária) devem ser coletadas e enviadas de acordo com protocolos locais e nacionais. A seleção criteriosa das investigações é importante para reduzir o risco de transmissão a profissionais de laboratório e outros profissionais da saúde. A inserção de um cateter central no início da internação do paciente (se possível) permite que amostras de sangue sejam coletadas e fluidos sejam administrados, além de minimizar o risco de lesões por picada de agulha.[145] A OMS e o CDC produzem orientações detalhadas sobre coleta de amostras:
CDC: collection, transport, and submission for Ebola virus testing in the US Opens in new window[Figure caption and citation for the preceding image starts]: Profissional da saúde usando equipamento de proteção individual em um centro de tratamento de Ebola na Serra Leoa, 2014Do acervo pessoal de Chris Lane, MSc (Public Health England/Organização Mundial da Saúde); usada com permissão [Citation ends].

Cuidados de suporte otimizados
Cuidados de suporte otimizados e individualizados são recomendados para todos os pacientes.[146][147]
Avaliação e reavaliação sistemáticas dos pacientes
Avaliar os sinais vitais, exame físico, estado hídrico e monitoramento laboratorial. Registra e responde a alterações ou a parâmetros clínicos e laboratoriais anormais.
Pacientes com alto risco de complicações: avaliar pelo menos a cada hora. Recomenda-se uma razão de um profissional para até dois pacientes.
Pacientes sem alto risco de complicações: avaliar pelo menos três vezes por 24 horas (a cada 8 horas). Recomenda-se uma razão de um profissional para até quatro pacientes.
Avaliar o bem-estar físico, social, psicológico e espiritual no momento da internação e diariamente.
Ressuscitação fluídica
A reidratação oral é recomendada para os pacientes que consigam beber.
A administração parenteral de fluidos adequados é recomendada para os pacientes que não consigam beber ou que apresentem desidratação grave, sepse ou choque.
Vasopressores podem ser necessários para o choque se a ressuscitação fluídica não for bem-sucedida.
Monitoramento e correção dos eletrólitos
Realize exames bioquímicos diariamente durante a fase aguda da doença, e hematológicos no momento da internação e sempre que necessário, e trate os distúrbios eletrolíticos de acordo com a necessidade.
Controle e monitoramento da glicemia
Verifique a glicose sérica pelo menos três vezes ao dia com os sinais vitais, e controle-a com dextrose intravenosa conforme a necessidade.
Tratamento de potenciais coinfecções
Administre antibióticos empíricos no momento da internação, com uma reavaliação após 48 horas.
Administre tratamento antimalárico empírico até que o teste de malária seja negativo ou o ciclo do tratamento termine.
Nutrição
Se possível, estimule a nutrição por via oral.
Forneça nutrição enteral à medida que for tolerada.
Considere a dextrose intravenosa nos pacientes que não tolerem alimentação por via oral e que apresentem evidencias de hipoglicemia.
Cuidados sintomáticos
Tratar febre, dor, náuseas/vômitos, dispepsia, diarreia, ansiedade e agitação.
Prevenção e tratamento das complicações
Prevenir infecções associadas a cateter e úlceras por pressão.
Tratar as complicações, incluindo convulsões, encefalopatia, hemorragia, lesão renal aguda, acidose metabólica, insuficiência respiratória hipóxica e sepse/choque séptico.
Cada paciente deve ser avaliado sistematicamente a cada dia, usando-se uma checklist adequada. Um exemplo é disponibilizado pela OMS.[146] Mais informações sobre esses princípios de tratamento são detalhadas abaixo.
WHO: optimized supportive care for Ebola virus disease Opens in new window
Reposição eletrolítica e de fluidos
A alta frequência de vômitos e diarreia significa que os pacientes frequentemente estão desidratados e hipovolêmicos, principalmente se eles se apresentarem tardiamente. Isso provavelmente é responsável pelas altas taxas de letalidade em surtos, pois o monitoramento clínico básico (ou seja, temperatura, frequência respiratória, frequência de pulso, pressão arterial e ingestão/débito de líquido) é essencial, mas frequentemente é difícil em ambientes com poucos recursos.
Soluções de reidratação oral podem ser usadas em pacientes tolerantes à administração oral que não estejam gravemente desidratados, mas a maioria deles precisa de fluidoterapia intravenosa com soro fisiológico normal ou solução de Ringer lactato.[20][96][Figure caption and citation for the preceding image starts]: Suprimentos de solução de reidratação oral em um centro de tratamento de Ebola na África Ocidental, 2014Do acervo pessoal de Chris Lane, MSc; usado com permissão [Citation ends]. [Figure caption and citation for the preceding image starts]: Inserção de um acesso intravenoso em um adulto infectado com vírus Ebola (África Ocidental)Do acervo de Tom E. Fletcher, MBE, MBChB, MRCP, DTM&H; usado com permissão [Citation ends].
[Figure caption and citation for the preceding image starts]: Inserção de um acesso intravenoso em um adulto infectado com vírus Ebola (África Ocidental)Do acervo de Tom E. Fletcher, MBE, MBChB, MRCP, DTM&H; usado com permissão [Citation ends].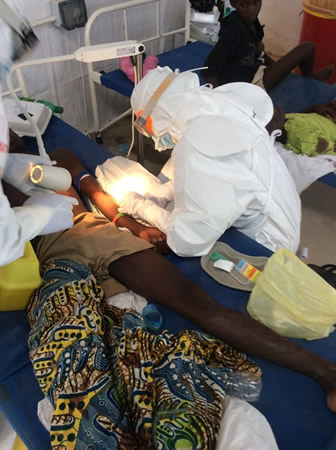
Marcadores de perfusão desfavorável podem indicar ingestão oral insuficiente ou inadequada. Neste caso, os pacientes devem passar prontamente para a administração intravenosa. As opções incluem a via intravenosa periférica ou central, ou a via intraóssea.[148]
O volume de fluidoterapia intravenosa necessário deve ser avaliado com base no exame clínico (ou seja, nível de desidratação, sinais de choque) e perdas de fluidos (ou seja, volume de diarreia e/ou vômito). Grandes volumes de reposição de fluidos (até 10 L/dia) podem ser necessários em pacientes febris com diarreia.[46][149][150] Pode ser necessária a reposição de grandes quantidades de potássio (por exemplo, 5-10 mmol [5-10 mEq/L] de cloreto de potássio por hora).[22][137][151]
É necessário que haja supervisão rigorosa e monitoramento frequente, pois é importante avaliar a resposta e evitar a sobrecarga hídrica. Os pacientes devem ser verificados com frequência quanto a sinais de choque, desidratação ou hiperidratação, devendo-se ajustar adequadamente a taxa de fluidos. Para detectar a hipovolemia, é necessário o monitoramento sistemático dos sinais vitais (por exemplo, frequência cardíaca, pressão arterial, débito urinário, perdas gastrintestinais de fluido) e volemia, pelo menos, três vezes por dia.[148]
Loperamida oral pode ajudar a reduzir a diarreia profusa, mas são necessárias mais evidências para determinar seu papel, e ela não é recomendada atualmente pela OMS.[152][153][154][155]
A disponibilidade de testes laboratoriais remotos dentro da unidade de isolamento torna o monitoramento do estado bioquímico do paciente mais eficiente e reduz os riscos associados ao transporte de amostras.[118] O monitoramento eletrolítico deve ser executado diariamente, com reposição conforme a necessidade.[20] Monitoramento mais frequente pode ser considerado se grandes volumes de fluidoterapia intravenosa estiverem sendo administrados ou se houver anormalidades bioquímicas graves. Níveis elevados de lactato sanguíneo podem ser uma medida confiável de hipoperfusão e podem ajudar a orientar a ressuscitação fluídica.[118]
As diretrizes da OMS devem ser consultadas para recomendações específicas quanto ao manejo hídrico e eletrolítico, e sobre a manutenção adequada da nutrição durante a doença aguda e na fase convalescente.
WHO: optimized supportive care for Ebola virus disease Opens in new window
Tratamento sintomático
Febre e dor:
O tratamento de primeira linha consiste em paracetamol. Os analgésicos opioides (por exemplo, tramadol, morfina) são preferíveis para a dor mais intensa. Os anti-inflamatórios não esteroidais (AINEs), incluindo a aspirina, devem ser evitados em razão do aumento do risco associado de sangramento e do potencial para nefrotoxicidade.[146][155]
Sintomas gastrointestinais:
A reposição de fluidos é necessária em caso de vômitos e diarreia, conforme as recomendações mencionadas previamente.
Antieméticos orais ou intravenosos (por exemplo, ondansetrona, prometazina) são recomendados para as náuseas/vômitos.[146][155]
A diarreia deve ser tratada de maneira conservadora; o uso de agentes antimotilidade geralmente não é recomendado.[146] Recomenda-se zinco para crianças com diarreia.[155]
Os pacientes devem ser avaliados quanto a infecções gastrointestinais e receber o devido tratamento.[155]
Sistemas de controle fecal foram usados com sucesso no surto de 2014 na África Ocidental em pacientes com diarreia intensa. Todos foram bem tolerados e proporcionaram benefícios de prevenção e controle de infecções para os profissionais da saúde.[120]
Pirose/disfagia/dor abdominal:
Os pacientes podem se beneficiar da administração de um antiácido adequado ou um inibidor da bomba de prótons (por exemplo, omeprazol).[146][155]
Convulsões:
Embora sejam incomuns, as convulsões são uma característica de doença avançada e representam um risco para profissionais da saúde porque aumentam o risco de contato com os fluidos corporais do paciente. O reconhecimento e a correção de fatores contribuintes (por exemplo, alta temperatura, hipoperfusão, distúrbios eletrolíticos, hipoglicemia) são essenciais. Um benzodiazepínico pode ser usado para interromper a convulsão, ao passo que um anticonvulsivante (por exemplo, fenobarbital) pode ser administrado para convulsões repetidas.[146][155] Se não houver acesso intravenoso, pode ser administrado por via intramuscular ou retal.
Agitação:
Embora incomum, a agitação pode estar associada a encefalopatia ou, possivelmente, a um efeito direto do vírus no cérebro, e pode ocorrer na doença avançada. O uso criterioso de sedativo (por exemplo, haloperidol ou um benzodiazepínico) é fundamental para manter o paciente calmo e prevenir lesões por picada de agulha em profissionais da saúde.[146][155]
Dificuldade respiratória:
Deve-se ajustar o oxigênio para manter a SpO2 >94%. Os pacientes devem ser avaliados quanto a pneumonia, sobrecarga hídrica, sibilância e insuficiência cardíaca e receber o devido tratamento.[146][155]
O acesso intraósseo pode ser necessário em alguns pacientes.[Figure caption and citation for the preceding image starts]: Inserção de um acesso intraósseo em um adulto infectado com vírus Ebola em estado crítico (África Ocidental)Do acervo de Tom E. Fletcher, MBE, MBChB, MRCP, DTM&H; usado com permissão [Citation ends].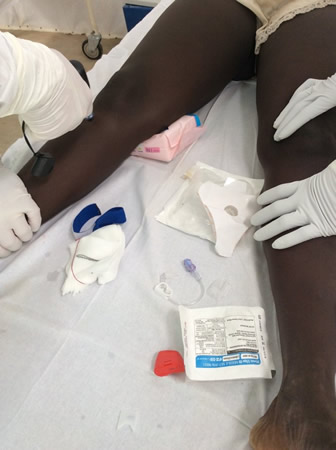
Sepse/choque séptico
A identificação de sepse ou choque séptico deve ser realizada rapidamente usando critérios estabelecidos.
O tratamento segue os mesmos princípios da sepse bacteriana. A orientação local deve ser seguida, mas deve incluir:[156]
Antibioticoterapia empírica de amplo espectro, administrada idealmente até uma hora após o reconhecimento
Rápida administração de ressuscitação fluídica intravenosa com avaliação da resposta
Administração de oxigênio e manejo adequado das vias aéreas.
Antibióticos de amplo espectro são usados em pacientes com infecção tendo como alvo a suposta translocação de organismos intestinais. Não há nenhuma evidência que respalde isso, e é difícil realizar hemoculturas com segurança em pacientes infectados. Em alguns cenários, especialmente em áreas endêmicas onde o acesso a testes diagnósticos é limitado, os pacientes são tratados rotineiramente com antibióticos de amplo espectro como parte do protocolo de manejo.
Os níveis de lactato sanguíneo são uma ferramenta útil para ajudar a avaliar a perfusão e resposta à ressuscitação.
Na ausência de resposta ao manejo inicial, deve-se considerar suporte inotrópico, preferencialmente via cateter venoso central em uma unidade de terapia intensiva, onde o monitoramento invasivo permite a correção mais agressiva de fluidos, eletrólitos e do equilíbrio ácido-básico.[118][144]
A possibilidade de hemorragia deve ser considerada, principalmente em pacientes com sangramento cutâneo ou das mucosas.
As diretrizes da OMS devem ser consultadas para obter recomendações específicas sobre o manejo de sepse/choque séptico.
WHO: optimized supportive care for Ebola virus disease Opens in new window
Sangramento/hemorragia significativa
Sangramentos importantes ocorrem raramente, mas são uma manifestação de infecção avançada, que em geral, mas nem sempre, é fatal.
Quando disponíveis, transfusões de sangue total, plaquetas e plasma devem ser realizadas de acordo com os protocolos locais e baseadas em indicadores clínicos e laboratoriais (se disponíveis) (por exemplo, hemoglobina, hematócrito, INR).[155][157][158]
A vitamina K, o ácido tranexâmico ou o inibidor da bomba de prótons (para hemorragia digestiva) são opções de tratamento apropriadas nos pacientes que apresentem sangramento.[146][155]
Disfunção de órgãos
A disfunção de múltiplos órgãos é uma característica comum de infecção avançada e inclui lesão renal aguda, pancreatite, insuficiência adrenal e dano ao fígado. O dano ao fígado (por exemplo, hepatite) é comum; no entanto, icterícia não é uma característica frequente.[70] Disfunção renal é comum, mas pode ser revertida com ressuscitação fluídica adequada nos estágios iniciais.[70] Em pacientes com anúria que não respondem à ressuscitação fluídica, terapia renal substitutiva foi usada, embora não existam dados de ensaios para dar suporte à eficácia dessa intervenção. Dos 5 pacientes em estado crítico na Europa e na América do Norte com insuficiência de múltiplos órgãos que foram tratados com ventilação mecânica e terapia renal substitutiva, 3 morreram.[46][109][137][139][159]
Sangue total ou plasma de convalescentes
Surtos anteriores proporcionaram evidências limitadas de que a transfusão de sangue de pacientes convalescentes pode ser benéfica na fase aguda da infecção e reduzir a mortalidade.[6][160] O uso de plasma convalescente tende a ser mais acessível e eficaz que o uso de sangue total.[161][162] A OMS publicou diretrizes temporárias sobre o uso de sangue/plasma de convalescentes. Ensaios clínicos realizados na Guiné não conseguiram demonstrar nenhum benefício de sobrevida em pacientes tratados com plasma de convalescentes, embora o tratamento pareça ser seguro, sem nenhuma complicação grave documentada.[163][164]
Terapia antiviral
Anticorpos antivirais monoclonais terapêuticos estão disponíveis. A OMS recomenda fortemente o atoltivimabe/maftivimabe/odesivimabe (também conhecido como REGN-EB3) ou o ansuvimabe (também conhecido como mAb114) para os pacientes com infecção confirmada pelo vírus Ebola (espécie Orthoebolavirus zairense) e neonatos com ≤7 dias de idade com infecção não confirmada nascidos de mães com infecção confirmada pelo vírus Ebola (espécie Orthoebolavirus zairense).[165]
Atoltivimabe/maftivimabe/odesivimabe
Um coquetel de anticorpos que consiste em três anticorpos monoclonais totalmente humanos direcionados a três epítopos da glicoproteína do Orthoebolavirus zairense não sobrepostos. Os três anticorpos se ligam simultaneamente à glicoproteína na superfície do vírus e bloqueiam a fixação e a entrada do vírus.
Aprovado pela Food and Drug Administration (FDA) para o tratamento da infecção pelo vírus Ebola (espécie Orthoebolavirus zairense) em crianças e adultos, e recebeu a designação de medicamento órfão da European Medicines Agency.[147]
Avaliado no ensaio PALM, um ensaio clínico randomizado controlado, aberto e multicêntrico, bem como parte de um programa de acesso expandido realizado na República Democrática do Congo (RDC) durante o surto de 2018. O desfecho primário de eficácia no ensaio clínico foi a mortalidade a 28 dias. Dos pacientes que receberam atoltivimabe/maftivimabe/odesivimabe, 33.5% morreram a 28 dias em comparação com 51% dos pacientes no grupo-controle (ZMapp).[166]
Ansuvimabe
Um anticorpo monoclonal IgG1 humano direcionado à glicoproteína do vírus Ebola (espécie Orthoebolavirus zairense). Foi isolado de um sobrevivente humano do surto de 1995 em Kikwit (República Democrática do Congo) e desenvolvido pelo National Institutes of Health nos EUA.
Aprovado pela FDA para o tratamento de infecção pelo vírus Ebola (espécie Orthoebolavirus zairense) em crianças e adultos.[147]
O estudo PALM revelou que o ansuvimabe foi superior ao ZMapp (consulte a seção Novidades) na redução da mortalidade. Dos pacientes que receberam ansuvimabe, 35.1% morreram após 28 dias em comparação com 49.7% dos pacientes no grupo-controle (ZMapp).[166]
O atoltivimabe/maftivimabe/odesivimabe e o ansuvimabe provavelmente reduzem a mortalidade em comparação com o padrão de tratamento (evidências de certeza moderada), o ZMapp e o remdesivir. No entanto, eles podem ter pouco ou nenhum efeito sobre o tempo de eliminação do vírus. É muito incerto se eles aumentam o risco de eventos adversos graves.[165][167] A eficácia não foi estabelecida para outras espécies de orthoebolavirus.
Esses tratamentos não devem ser usados em conjunto e devem ser considerados alternativos entre si. Ambos os tratamentos são administrados como uma infusão intravenosa de dose única e devem ser administrados o mais rapidamente possível após o diagnóstico. Eles podem ser usados em idosos, gestantes e lactantes, crianças e neonatos. O acesso a essas terapêuticas é desafiador em muitas partes do mundo, e a escolha depende da disponibilidade. Eles podem precisar ser usados sob uma estrutura de uso compassivo durante um surto.
Coinfecção malárica
Devem-se realizar testes para malária e tratá-la com terapia antimalárica adequada, se estiver presente, tendo em mente o risco do paciente de adquirir a doença do Ebola e a possibilidade de uma infecção dupla. Nos cenários endêmicos, o tratamento para malária é geralmente oferecido como parte de um protocolo de manejo de rotina, independentemente da infecção ter sido confirmada ou não. Administre tratamento antimalárico empírico até que o teste de malária seja negativo ou o ciclo do tratamento termine.[146]
Gestantes
Quase todas as gestantes nos surtos entre 2014 e 2020 apresentaram desfechos adversos na gestação, embora a taxa de mortalidade nas gestantes não tenha sido maior que a de não gestantes.[168] No entanto, em surtos anteriores, a taxa de letalidade relatada foi maior em gestantes que em não gestantes.[169] A experiência durante o surto de 2014 sugere que desfechos favoráveis podem ser alcançados ocasionalmente.[170]
Gestantes não tratadas com agentes de uso compassivo ou experimental apresentam taxas muito altas de abordo espontâneo e morte fetal ou neonatal. A hemorragia intraparto e o aborto espontâneo parecem ser comuns; portanto, o manejo obstétrico deve centrar-se no monitoramento, e tratamento precoce, das complicações hemorrágicas.[21][169][171][172][173]
A OMS recomenda os seguintes princípios-chave do tratamento:
Utilize tanto as precauções padrão como as medidas de controle e prevenção da infecção pelo Ebola.
Inclua os cuidados de suporte otimizados no tratamento clínico de todas as gestantes.
Atoltivimabe/maftivimabe/odesivimabe e ansuvimabe podem ser oferecidos a gestantes nos contextos de pesquisa rigorosa, ou de acordo com os protocolos locais; no entanto, essa recomendação baseia-se em evidências de qualidade muito baixa.
Não induza o trabalho de parto nem realize procedimentos invasivos para indicações fetais nas gestantes com infecção aguda.
Oriente as mulheres com suspeita ou confirmação de infecção aguda a não amamentarem até que haja dois exames de leite materno negativos (por reação em cadeia da polimerase via transcriptase reversa [RT-PCR]) com intervalo de horas entre eles. Enquanto isso, os lactentes devem ser separados da mãe e devem receber um substituto adequado do leite materno.
O CDC também elaborou orientações específicas sobre o cuidado de gestantes e neonatos.
Crianças
As crianças devem ser tratadas por uma equipe de profissionais da saúde especializados em pediatria. O planejamento da assistência de crianças em ambientes não endêmicos é complexo, e defende-se o envolvimento precoce de intensivistas sempre que possível.[174][175][176]
Comunicação com a família
O isolamento hospitalar afeta o bem-estar psicológico dos pacientes, incluindo o aumento da taxa de depressão, ansiedade, raiva, medo e solidão. Os profissionais da saúde devem facilitar a comunicação com a família e amigos (por exemplo, uso de telefones celulares ou internet) de modo a reduzir o sofrimento psíquico sem aumentar o risco de infecção.[148]
ამ მასალის გამოყენება ექვემდებარება ჩვენს განცხადებას
