埃博拉病毒是一种应予通报的疾病。其病例定义非常宽泛,包括很多的可能鉴别诊断。
疑似埃博拉病毒病患者的初始评估取决于两项主要因素:
感染预防和控制
感染预防和控制(infection prevention and control, IPC)是当务之急,应遵守当地规程。应评估感染风险。一旦确定患者可能被感染,医生需明确患者当前的传染性。例如,不存在呕吐/腹泻,则相关风险较低;而无法控制的腹泻会大大增加传播风险。
如果发现可能有感染风险的有症状患者,就必须采取预防性隔离程序,并使用个人防护装备(personal protective equipment, PPE),直至确认或排除感染。在对患者进行诊断性检查时,最大限度降低传播风险极其重要。[91]Fletcher TE, Brooks TJ, Beeching NJ. Ebola and other viral haemorrhagic fevers. BMJ. 2014 Aug 11;349:g5079.
https://www.bmj.com/content/349/bmj.g5079
http://www.ncbi.nlm.nih.gov/pubmed/25113010?tool=bestpractice.com
世界卫生组织(World Health Organization, WHO)建议在医疗环境中遵循以下 IPC 原则。[92]World Health Organization. Infection prevention and control guideline for Ebola and Marburg disease. Aug 2023 [internet publication].
https://www.who.int/publications/i/item/WHO-WPE-CRS-HCR-2023.1
在病例管理期间,建议在医疗机构和社区采用感染预防和控制环围方法
对疑似或确诊感染患者应进行隔离,最好是用单人病房隔离。
应使用酒精洗手液或采用正确方法使用肥皂和流动水洗手,保持手部卫生。
接触疑似病例或确诊病例时,应穿戴适当的 PPE。
应完全覆盖眼、口、鼻黏膜。应使用面罩或护目镜(然后再将头颈部覆盖)。建议使用防液体喷溅的外科口罩或医用口罩,口罩应采用结构化支撑设计(以免口罩塌陷贴附于口部)。如果操作过程中有气溶胶产生,应使用防液体喷溅、防颗粒物呼吸器。
应穿戴好手套、一次性防护服(或工作服)和围裙,其面料经测试可抵御体液或血液传播病原体渗透。首选丁腈手套而非乳胶手套。
具体 PPE 使用要求取决于与患者接触的程度(即,筛查和分诊等间接接触 vs 直接接触病例)。在筛查过程中,如能保证至少 1 米的距离,并严格遵守不接触原则,则无需 PPE。
在为疑似或确诊感染患者提供诊疗的机构和环境中,应对各种表面进行消毒(使用擦拭法)。
为疑似或确诊感染患者提供诊疗时产生的所有废物均应作为传染性废物处理。
应立即对发生职业暴露的医务工作者员进行暴露风险评估,并采取相应的管理措施。
WHO 提供了更详细的 IPC 指导:
[Figure caption and citation for the preceding image starts]: 世界卫生组织(WHO)应对埃博拉指南中的主要感染防控措施Willet V et al. BMJ 2024; 384 :p2811 doi:10.1136/bmj.p2811; 获准使用 [Citation ends].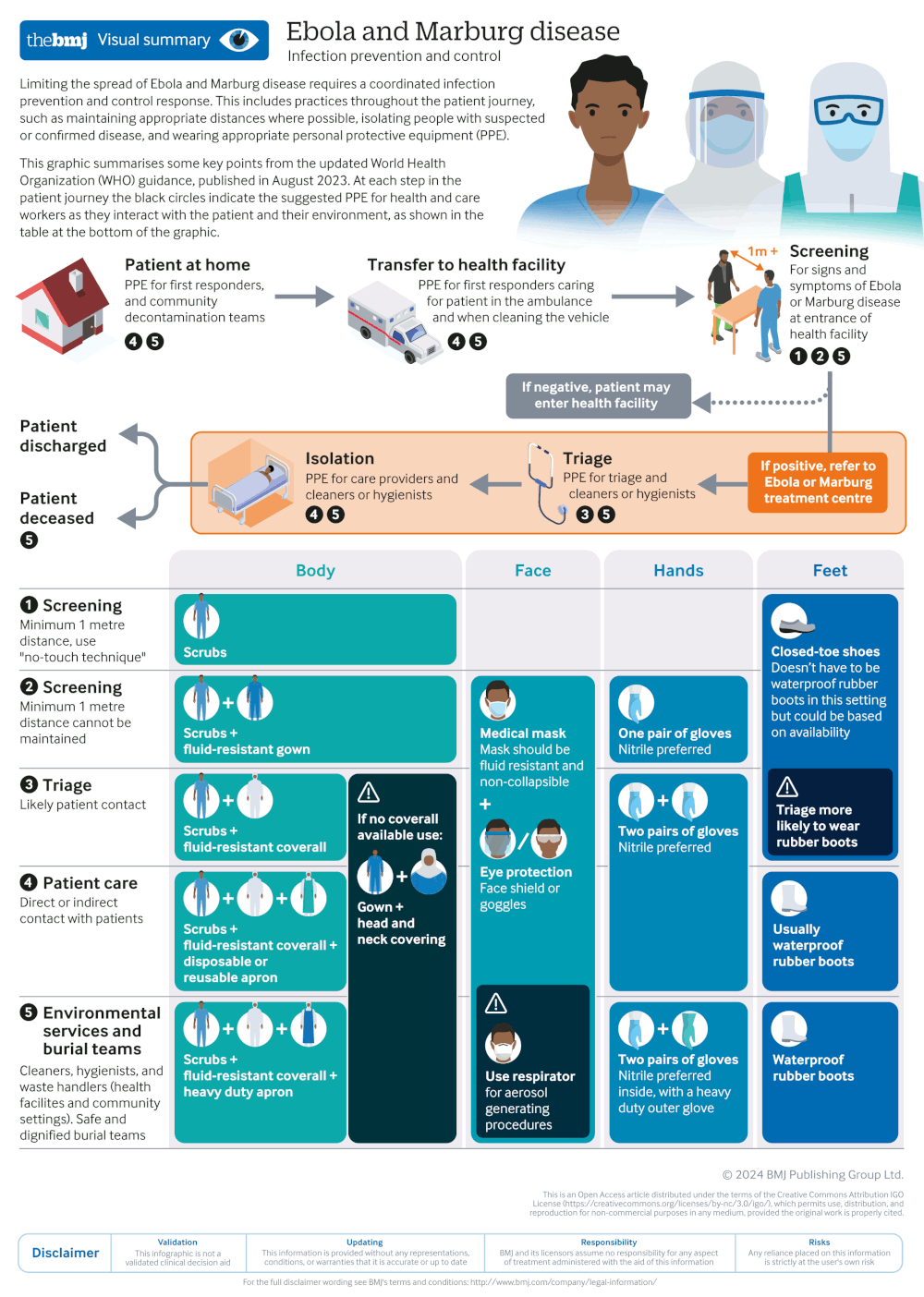
CDC 也提供了相关指导:
病史
详细的病史有助于明确感染的风险水平,并评估引起急性发热综合征的其他原因的可能性。
生活或工作在流行区(例如西非、刚果民主共和国)的人是感染的高危人群。然而,近期来自流行区也是一个重要的危险因素。
发达国家的大多数疑似感染患者皆是归国的旅行者,以及在埃博拉病毒感染疫情暴发期间为患者提供医疗护理的医务工作者。因此,全面的旅行史极为重要。近期从流行区归来值得注意。了解最新的活动性流行区地理分布知识有助于明确患者的流行病学风险。
除医务工作者以外,其他高危职业包括:接触来自流行区的灵长类动物或蝙蝠,或者接触高风险临床样本。
由于疟疾仍然是从西非地区旅游归来的旅行者出现发热性疾病的最常见病因,因此须评估感染疟疾的危险因素(例如生活/工作在流行区,或前往流行区旅行;化学预防措施不足或欠缺;未使用杀虫剂或蚊幔)。[93]Mendelson M, Han PV, Vincent P, et al. Regional variation in travel-related illness acquired in Africa, March 1997-May 2011. Emerg Infect Dis. 2014 Apr;20(4):532-41.
https://wwwnc.cdc.gov/eid/article/20/4/13-1128_article
http://www.ncbi.nlm.nih.gov/pubmed/24655358?tool=bestpractice.com
然而,2014 年疫情暴发期间,在西非多达 5% 的患者被发现疟疾混合感染,因此对所有患者都应考虑双重感染的可能性。[94]Hunt L, Gupta-Wright A, Simms V, et al. Clinical presentation, biochemical, and haematological parameters and their association with outcome in patients with Ebola virus disease: an observational cohort study. Lancet Infect Dis. 2015 Nov;15(11):1292-9.
http://www.ncbi.nlm.nih.gov/pubmed/26271406?tool=bestpractice.com
暴露风险
如果在未穿戴适当防护装备的情况下,暴露于感染患者体液,则接触者(包括医务工作者和家庭接触者)存在感染风险。感染后潜伏期为 2-21 天。[3]World Health Organization. Ebola virus disease fact sheet. Apr 2023 [internet publication].
https://www.who.int/news-room/fact-sheets/detail/ebola-virus-disease
在儿童中的潜伏期可能更短。[75]WHO Ebola Response Team. Ebola virus disease among children in West Africa. N Engl J Med. 2015 Mar 26;372(13):1274-7.
https://www.nejm.org/doi/full/10.1056/NEJMc1415318
http://www.ncbi.nlm.nih.gov/pubmed/25806936?tool=bestpractice.com
短暂互动(例如从一个人旁边走过或步行穿过医院)不属于密切接触。
世界卫生组织 (WHO) 将接触定义为某人已经:[95]World Health Organization. Case definition recommendations for Ebola or Marburg virus diseases. August 2014 [internet publication].
https://apps.who.int/iris/handle/10665/146397
与患者睡在同一户家庭内
在患者患病或葬礼期间有直接身体接触
在患病期间触摸患者的体液或衣服/床上用品
被患者哺乳(婴儿)。
病例定义
病例定义因组织而异。WHO 和 CDC 的病例定义链接如下:
症状
患者出现症状前不视为有传染性。初期临床表现无特异性,因此难以在早期作出临床诊断;然而,典型症状包括:[96]Centers for Disease Control and Prevention. Ebola virus disease fact sheet. May 2024 [internet publication].
https://www.cdc.gov/ebola/hcp/communication-resources/ebola-virus-disease-factsheet.html
[97]Centers for Disease Control and Prevention. Clinical signs of Ebola disease. Apr 2024 [internet publication].
https://www.cdc.gov/ebola/hcp/clinical-signs/index.html
发热
疲乏
头痛
腹泻
呕吐
肌痛
腹痛
不明原因的出血或瘀斑。
2014 年暴发期间,入院时最常诉称的症状包括:发热(76%)、乏力(71%)、厌食(64%)、头痛(56%)、腹泻(51%)、呕吐(50%)、肌痛/关节痛(48%)、腹痛(40%)、咽痛(29%)和结膜炎(27%)。其他较为不常见的症状包括吞咽困难(22%)、呼吸困难(18%)、呃逆(13%)、出血征象(11%)、意识模糊(9%)和皮疹(3%)。[98]Rojek AM, Salam A, Ragotte RJ, et al. A systematic review and meta-analysis of patient data from the West Africa (2013-16) Ebola virus disease epidemic. Clin Microbiol Infect. 2019 Nov;25(11):1307-14.
https://www.doi.org/10.1016/j.cmi.2019.06.032
http://www.ncbi.nlm.nih.gov/pubmed/31284032?tool=bestpractice.com
疾病通常分为三期,初期症状是连续数日非特异性发热、头痛和肌痛,随后进展至胃肠道期,出现显著的腹泻、呕吐、腹部症状和脱水。[63]Sharma N, Cappell MS. Gastrointestinal and hepatic manifestations of Ebola virus infection. Dig Dis Sci. 2015 Sep;60(9):2590-603.
http://www.ncbi.nlm.nih.gov/pubmed/25972150?tool=bestpractice.com
在第 2 周,患者要么康复,要么恶化进展至第三期,症状包括虚脱、神经系统表现和出血。疾病第三期往往是致命的。[18]WHO Ebola Response Team. Ebola virus disease in West Africa: the first 9 months of the epidemic and forward projections. N Engl J Med. 2014 Oct 16;371(16):1481-95.
https://www.nejm.org/doi/full/10.1056/NEJMoa1411100#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25244186?tool=bestpractice.com
2014 年暴发数据表明,儿童相对幸免;然而,这一点可能受儿童病例注册前死亡率高或医务人员患病率高的偏倚情况的混淆。[99]Glynn JR. Age-specific incidence of Ebola virus disease. Lancet. 2015 Aug 1;386(9992):432.
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(15)61446-5/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/26251391?tool=bestpractice.com
儿童的症状与成人类似;然而,据报告,在以前暴发的疫情中,与成人相比,低龄儿童的呼吸道症状(例如咳嗽和呼吸困难)和胃肠道症状较常见,出血和神经系统症状较少见。[100]Mupere E, Kaducu OF, Yoti Z. Ebola haemorrhagic fever among hospitalised children and adolescents in northern Uganda: epidemiologic and clinical observations. Afr Health Sci. 2001 Dec;1(2):60-5.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2141551
http://www.ncbi.nlm.nih.gov/pubmed/12789118?tool=bestpractice.com
2014 年暴发期间关于该患者群体的数据很少。[100]Mupere E, Kaducu OF, Yoti Z. Ebola haemorrhagic fever among hospitalised children and adolescents in northern Uganda: epidemiologic and clinical observations. Afr Health Sci. 2001 Dec;1(2):60-5.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2141551
http://www.ncbi.nlm.nih.gov/pubmed/12789118?tool=bestpractice.com
[101]Peacock G, Uyeki TM, Rasmussen SA. Ebola virus disease and children: what pediatric health care professionals need to know. JAMA Pediatr. 2014 Dec;168(12):1087-8.
https://jamanetwork.com/journals/jamapediatrics/fullarticle/1918461
http://www.ncbi.nlm.nih.gov/pubmed/25325785?tool=bestpractice.com
塞拉利昂的一项儿科队列研究描述了 282 例患者的症状,发现呕吐 (60%)、腹痛 (59%)、腹泻 (45%) 和结膜炎 (38%) 较常见,而呃逆 (5%) 和出血 (2%) 较罕见。[102]Fitzgerald F, Naveed A, Wing K, et al. Ebola virus disease in children, Sierra Leone, 2014-2015. Emerg Infect Dis. 2016 Oct;22(10):1769-77.
https://wwwnc.cdc.gov/eid/article/22/10/16-0579_article
http://www.ncbi.nlm.nih.gov/pubmed/27649367?tool=bestpractice.com
另一项塞拉利昂的研究发现,乏力、发热和精神痛苦均在超过 63% 的患儿中出现,且食欲下降、腹泻和咳嗽出现在超过 50% 的患儿中。这些儿童中约有 25% 在就诊时并未发热。[103]Shah T, Greig J, van der Plas LM, et al. Inpatient signs and symptoms and factors associated with death in children aged 5 years and younger admitted to two Ebola management centres in Sierra Leone, 2014: a retrospective cohort study. Lancet Glob Health. 2016 Jul;4(7):e495-501.
https://www.thelancet.com/journals/langlo/article/PIIS2214-109X(16)30097-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/27340004?tool=bestpractice.com
部分轶事报道指出,4 岁以下儿童在初期出现更轻微的症状,然后再进展为发热,常在病程较后期才得以诊断。
体格检查
应进行全面的体格检查,旨在排除脓毒症的病灶,并寻找病毒性出血热(例如结膜充血、紫癜样皮疹或其他出血体征)的体征。
应记录生命体征:
发热:高达 90% 患者的首发症状,在相关的流行病学背景下,存在发热足以引起对感染的关注。[18]WHO Ebola Response Team. Ebola virus disease in West Africa: the first 9 months of the epidemic and forward projections. N Engl J Med. 2014 Oct 16;371(16):1481-95.
https://www.nejm.org/doi/full/10.1056/NEJMoa1411100#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25244186?tool=bestpractice.com
[22]Schieffelin JS, Shaffer JG, Goba A, et al; KGH Lassa Fever Program; Viral Hemorrhagic Fever Consortium; WHO Clinical Response Team. Clinical illness and outcomes in patients with Ebola in Sierra Leone. N Engl J Med. 2014 Nov 27;371(22):2092-100.
https://www.nejm.org/doi/full/10.1056/NEJMoa1411680#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25353969?tool=bestpractice.com
[104]Dananché C, Bénet T, Vanhems P. Ebola: fever definitions might delay detection in non-epidemic areas. Lancet. 2014 Dec;168(12):1087-8.
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(14)61787-6/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/25455239?tool=bestpractice.com
发热虽然是重要的首发症状,但在就诊时体温正常也很常见。病程中可观察到体温变化幅度大,尤其是儿童,在致死性感染的较晚期可出现体温正常或体温过低。[16]Kortepeter MG, Bausch DG, Bray M. Basic clinical and laboratory features of filoviral hemorrhagic fever. J Infect Dis. 2011 Nov;204 Suppl 3:S810-6.
https://jid.oxfordjournals.org/content/204/suppl_3/S810.long
http://www.ncbi.nlm.nih.gov/pubmed/21987756?tool=bestpractice.com
[17]Bwaka MA, Bonnet MJ, Calain P, et al. Ebola hemorrhagic fever in Kikwit, Democratic Republic of the Congo: clinical observations in 103 patients. J Infect Dis. 1999 Feb;179 Suppl 1:S1-7.
https://jid.oxfordjournals.org/content/179/Supplement_1/S1.long
http://www.ncbi.nlm.nih.gov/pubmed/9988155?tool=bestpractice.com
[100]Mupere E, Kaducu OF, Yoti Z. Ebola haemorrhagic fever among hospitalised children and adolescents in northern Uganda: epidemiologic and clinical observations. Afr Health Sci. 2001 Dec;1(2):60-5.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2141551
http://www.ncbi.nlm.nih.gov/pubmed/12789118?tool=bestpractice.com
[103]Shah T, Greig J, van der Plas LM, et al. Inpatient signs and symptoms and factors associated with death in children aged 5 years and younger admitted to two Ebola management centres in Sierra Leone, 2014: a retrospective cohort study. Lancet Glob Health. 2016 Jul;4(7):e495-501.
https://www.thelancet.com/journals/langlo/article/PIIS2214-109X(16)30097-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/27340004?tool=bestpractice.com
[105]Lado M, Howlett P. Ebola virus disease in children: towards a better clinical picture and improved management. Lancet Glob Health. 2016 Jul;4(7):e436-7.
https://www.thelancet.com/journals/langlo/article/PIIS2214-109X(16)30111-5/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/27339995?tool=bestpractice.com
一些患者初期可能会出现低热,但无其他症状,或者体温在初次评估时接近正常。[106]Lópaz MA, Amela C, Ordobas M, et al; Working group of Ebola outbreak investigation team of Madrid. First secondary case of Ebola outside Africa: epidemiological characteristics and contact monitoring, Spain, September to November 2014. Euro Surveill. 2015 Jan 8;20(1):21003.
https://www.eurosurveillance.org/ViewArticle.aspx?ArticleId=21003
不同国家和指南设定的发热阈值不同,使用较低的发热阈值(例如≥37.5°C)可以提高发现病例的敏感性。[104]Dananché C, Bénet T, Vanhems P. Ebola: fever definitions might delay detection in non-epidemic areas. Lancet. 2014 Dec;168(12):1087-8.
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(14)61787-6/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/25455239?tool=bestpractice.com
[107]Lyon GM, Mehta AK, Varkey JB, et al; Emory Serious Communicable Diseases Unit. Clinical care of two patients with Ebola virus disease in the United States. N Engl J Med. 2014 Dec 18;371(25):2402-9.
https://www.nejm.org/doi/full/10.1056/NEJMoa1409838#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25390460?tool=bestpractice.com
世界卫生组织使用>38°C 的阈值。[108]World Health Organization. Exit screening at airports, ports and land crossings: interim guidance for Ebola virus disease. November 2014 [internet publication].
https://apps.who.int/iris/bitstream/handle/10665/139691/WHO_EVD_Guidance_PoE_14.2_eng.pdf
然而,在塞拉利昂的一项大型队列研究中,尽管约 89% 的患者报告有发热史,但<30% 的患者在就诊时体温≥38℃。[22]Schieffelin JS, Shaffer JG, Goba A, et al; KGH Lassa Fever Program; Viral Hemorrhagic Fever Consortium; WHO Clinical Response Team. Clinical illness and outcomes in patients with Ebola in Sierra Leone. N Engl J Med. 2014 Nov 27;371(22):2092-100.
https://www.nejm.org/doi/full/10.1056/NEJMoa1411680#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25353969?tool=bestpractice.com
血压:低血压是终末期疾病前和休克的特征。由于流行区缺乏测量设备,因此在实地研究中没有充分记录。[16]Kortepeter MG, Bausch DG, Bray M. Basic clinical and laboratory features of filoviral hemorrhagic fever. J Infect Dis. 2011 Nov;204 Suppl 3:S810-6.
https://jid.oxfordjournals.org/content/204/suppl_3/S810.long
http://www.ncbi.nlm.nih.gov/pubmed/21987756?tool=bestpractice.com
然而,伴血管渗漏和微循环衰竭的脓毒性休克似乎不是主要临床特点。
脉率:疾病初期可能会出现心动过缓;然而,致死性感染较晚期可能会出现心动过速。[16]Kortepeter MG, Bausch DG, Bray M. Basic clinical and laboratory features of filoviral hemorrhagic fever. J Infect Dis. 2011 Nov;204 Suppl 3:S810-6.
https://jid.oxfordjournals.org/content/204/suppl_3/S810.long
http://www.ncbi.nlm.nih.gov/pubmed/21987756?tool=bestpractice.com
呼吸频率:呼吸急促伴心动过速与更严重或晚期感染有关,并且更有可能是代谢性酸中毒的呼吸性代偿,而非呼吸系统受累。[16]Kortepeter MG, Bausch DG, Bray M. Basic clinical and laboratory features of filoviral hemorrhagic fever. J Infect Dis. 2011 Nov;204 Suppl 3:S810-6.
https://jid.oxfordjournals.org/content/204/suppl_3/S810.long
http://www.ncbi.nlm.nih.gov/pubmed/21987756?tool=bestpractice.com
不过,已有呼吸系统受累的报道。[109]Petrosillo N, Nicastri E, Lanini S, et al. Ebola virus disease complicated with viral interstitial pneumonia: a case report. BMC Infect Dis. 2015 Oct 16;15:432.
https://www.biomedcentral.com/1471-2334/15/432
http://www.ncbi.nlm.nih.gov/pubmed/26471197?tool=bestpractice.com
其他发现可能包括:[16]Kortepeter MG, Bausch DG, Bray M. Basic clinical and laboratory features of filoviral hemorrhagic fever. J Infect Dis. 2011 Nov;204 Suppl 3:S810-6.
https://jid.oxfordjournals.org/content/204/suppl_3/S810.long
http://www.ncbi.nlm.nih.gov/pubmed/21987756?tool=bestpractice.com
斑丘疹:发生在病程早期。它常被描述为无瘙痒的红色斑丘疹。它在初期可能呈局灶性,随后逐渐进展为弥漫性、全身性和融合性。一些学者将它描述为麻疹样皮疹。伴凝血障碍的患者在感染晚期可能呈现紫癜样或瘀斑样皮疹。[23]Nkoghe D, Leroy EM, Toung-Mve M, et al. Cutaneous manifestations of filovirus infections. Int J Dermatol. 2012 Sep;51(9):1037-43.
http://www.ncbi.nlm.nih.gov/pubmed/22909355?tool=bestpractice.com
在深色皮肤的患者中可能难以识别。
出血:在以往疫情暴发期间,30%-36% 的感染患者有出血表现(如鼻衄、牙龈出血、咯血、易发瘀斑、结膜出血、血尿、注射或静脉穿刺部位渗血); 但在最近的疫情中,报告有出血表现的患者较少。[8]Barrette RW, Metwally SA, Rowland JM, et al. Discovery of swine as a host for the Reston ebolavirus. Science. 2009 Jul 10;325(5937):204-6.
https://science.sciencemag.org/content/325/5937/204.full
http://www.ncbi.nlm.nih.gov/pubmed/19590002?tool=bestpractice.com
[16]Kortepeter MG, Bausch DG, Bray M. Basic clinical and laboratory features of filoviral hemorrhagic fever. J Infect Dis. 2011 Nov;204 Suppl 3:S810-6.
https://jid.oxfordjournals.org/content/204/suppl_3/S810.long
http://www.ncbi.nlm.nih.gov/pubmed/21987756?tool=bestpractice.com
[17]Bwaka MA, Bonnet MJ, Calain P, et al. Ebola hemorrhagic fever in Kikwit, Democratic Republic of the Congo: clinical observations in 103 patients. J Infect Dis. 1999 Feb;179 Suppl 1:S1-7.
https://jid.oxfordjournals.org/content/179/Supplement_1/S1.long
http://www.ncbi.nlm.nih.gov/pubmed/9988155?tool=bestpractice.com
[18]WHO Ebola Response Team. Ebola virus disease in West Africa: the first 9 months of the epidemic and forward projections. N Engl J Med. 2014 Oct 16;371(16):1481-95.
https://www.nejm.org/doi/full/10.1056/NEJMoa1411100#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25244186?tool=bestpractice.com
[19]Dallatomasinas S, Crestani R, Squire JS, et al. Ebola outbreak in rural West Africa: epidemiology, clinical features and outcomes. Trop Med Int Health. 2015 Apr;20(4):448-54.
http://www.ncbi.nlm.nih.gov/pubmed/25565430?tool=bestpractice.com
[20]Bah EI, Lamah MC, Fletcher T, et al. Clinical presentation of patients with Ebola virus disease in Conakry, Guinea. N Engl J Med. 2015 Jan 1;372(1):40-7.
https://www.nejm.org/doi/full/10.1056/NEJMoa1411249#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25372658?tool=bestpractice.com
[21]Chertow DS, Kleine C, Edwards JK, et al. Ebola virus disease in West Africa - clinical manifestations and management. N Engl J Med. 2014 Nov 27;371(22):2054-7.
https://www.nejm.org/doi/full/10.1056/NEJMp1413084
http://www.ncbi.nlm.nih.gov/pubmed/25372854?tool=bestpractice.com
[22]Schieffelin JS, Shaffer JG, Goba A, et al; KGH Lassa Fever Program; Viral Hemorrhagic Fever Consortium; WHO Clinical Response Team. Clinical illness and outcomes in patients with Ebola in Sierra Leone. N Engl J Med. 2014 Nov 27;371(22):2092-100.
https://www.nejm.org/doi/full/10.1056/NEJMoa1411680#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25353969?tool=bestpractice.com
在儿童中不太常见。[102]Fitzgerald F, Naveed A, Wing K, et al. Ebola virus disease in children, Sierra Leone, 2014-2015. Emerg Infect Dis. 2016 Oct;22(10):1769-77.
https://wwwnc.cdc.gov/eid/article/22/10/16-0579_article
http://www.ncbi.nlm.nih.gov/pubmed/27649367?tool=bestpractice.com
呃逆:晚期感染的征象,通常可见于致死性感染的最后 2-3 天。在儿童中不太常见。[102]Fitzgerald F, Naveed A, Wing K, et al. Ebola virus disease in children, Sierra Leone, 2014-2015. Emerg Infect Dis. 2016 Oct;22(10):1769-77.
https://wwwnc.cdc.gov/eid/article/22/10/16-0579_article
http://www.ncbi.nlm.nih.gov/pubmed/27649367?tool=bestpractice.com
[103]Shah T, Greig J, van der Plas LM, et al. Inpatient signs and symptoms and factors associated with death in children aged 5 years and younger admitted to two Ebola management centres in Sierra Leone, 2014: a retrospective cohort study. Lancet Glob Health. 2016 Jul;4(7):e495-501.
https://www.thelancet.com/journals/langlo/article/PIIS2214-109X(16)30097-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/27340004?tool=bestpractice.com
肝肿大:肝肿大、触痛伴胸廓下肝脏边缘可触及已有报道,但并不常见。
淋巴结肿大:淋巴结肿大病例已有报道,但并不常见。
神经系统体征:意识水平降低、脑病和癫痫发作罕见,其出现提示晚期感染。儿童的意识模糊可以是多病因导致的,且多预后不良。[103]Shah T, Greig J, van der Plas LM, et al. Inpatient signs and symptoms and factors associated with death in children aged 5 years and younger admitted to two Ebola management centres in Sierra Leone, 2014: a retrospective cohort study. Lancet Glob Health. 2016 Jul;4(7):e495-501.
https://www.thelancet.com/journals/langlo/article/PIIS2214-109X(16)30097-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/27340004?tool=bestpractice.com
[105]Lado M, Howlett P. Ebola virus disease in children: towards a better clinical picture and improved management. Lancet Glob Health. 2016 Jul;4(7):e436-7.
https://www.thelancet.com/journals/langlo/article/PIIS2214-109X(16)30111-5/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/27339995?tool=bestpractice.com
初始检查
所有标本都应根据严格的方案进行采集。世界卫生组织 (WHO) 和美国疾病预防控制中心 (CDC) 已发布了相关指南:
正埃博拉病毒的主要确认性检测是其逆转录聚合酶链反应(reverse transcriptase-polymerase chain reaction, RT-PCR)检测呈阳性。[110]World Health Organization. Laboratory diagnosis of Ebola virus disease: interim guidance. September 2014 [internet publication].
https://apps.who.int/iris/bitstream/handle/10665/134009/WHO_EVD_GUIDANCE_LAB_14.1_eng.pdf
对于所有疑似埃博拉病毒感染者,应在其隔离期间安排该检测。其优势在于比酶联免疫吸附测定(enzyme-linked immunosorbent assay, ELISA)回报结果的时间早 24-48 小时。现有几种不同的市售 PCR 试剂盒,其灵敏度、特异度和检测限制各异。[111]Cherpillod P, Schibler M, Vieille G, et al. Ebola virus disease diagnosis by real-time RT-PCR: a comparative study of 11 different procedures. J Clin Virol. 2016 Apr;77:9-14.
https://www.journalofclinicalvirology.com/article/S1386-6532(16)00040-8/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/26874083?tool=bestpractice.com
在西方国家,仅地区或国家实验室(配有 4 级设备)可以进行此项试验。[7]Feldmann H, Geisbert TW. Ebola haemorrhagic fever. Lancet. 2011 Mar 5;377(9768):849-62.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3406178
http://www.ncbi.nlm.nih.gov/pubmed/21084112?tool=bestpractice.com
在流行区域和一些国家,会在地方建立 4 级实验室,因而在样本送达后的 4 个小时内可出结果。在症状出现后的 3 天,最晚可在症状发作后的 6-17 天,对患者的血液样本进行逆 RT-PCR 可检测到病毒 RNA。聚合酶链反应结果呈阳性意味着患者可能感染,尤其当其存在活动性腹泻、呕吐或出血时。如果该检测结果呈阴性,则应在 48 小时内重新进行检测,原因在于病程早期的病毒载量低,可能检测不到。如果强烈怀疑感染,但检测结果呈阴性,则应重复检测,以排除诊断,为了证实感染愈合,也应重复获得阴性检测结果。[110]World Health Organization. Laboratory diagnosis of Ebola virus disease: interim guidance. September 2014 [internet publication].
https://apps.who.int/iris/bitstream/handle/10665/134009/WHO_EVD_GUIDANCE_LAB_14.1_eng.pdf
较高的病毒载量与不良结局和病死率升高有关。[20]Bah EI, Lamah MC, Fletcher T, et al. Clinical presentation of patients with Ebola virus disease in Conakry, Guinea. N Engl J Med. 2015 Jan 1;372(1):40-7.
https://www.nejm.org/doi/full/10.1056/NEJMoa1411249#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25372658?tool=bestpractice.com
[21]Chertow DS, Kleine C, Edwards JK, et al. Ebola virus disease in West Africa - clinical manifestations and management. N Engl J Med. 2014 Nov 27;371(22):2054-7.
https://www.nejm.org/doi/full/10.1056/NEJMp1413084
http://www.ncbi.nlm.nih.gov/pubmed/25372854?tool=bestpractice.com
[22]Schieffelin JS, Shaffer JG, Goba A, et al; KGH Lassa Fever Program; Viral Hemorrhagic Fever Consortium; WHO Clinical Response Team. Clinical illness and outcomes in patients with Ebola in Sierra Leone. N Engl J Med. 2014 Nov 27;371(22):2092-100.
https://www.nejm.org/doi/full/10.1056/NEJMoa1411680#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25353969?tool=bestpractice.com
[70]Sanchez A, Lukwiya M, Bausch D, et al. Analysis of human peripheral blood samples from fatal and nonfatal cases of Ebola (Sudan) hemorrhagic fever: cellular responses, virus load, and nitric oxide levels. J Virol. 2004 Oct;78(19):10370-7.
https://jvi.asm.org/content/78/19/10370.full
http://www.ncbi.nlm.nih.gov/pubmed/15367603?tool=bestpractice.com
[94]Hunt L, Gupta-Wright A, Simms V, et al. Clinical presentation, biochemical, and haematological parameters and their association with outcome in patients with Ebola virus disease: an observational cohort study. Lancet Infect Dis. 2015 Nov;15(11):1292-9.
http://www.ncbi.nlm.nih.gov/pubmed/26271406?tool=bestpractice.com
[110]World Health Organization. Laboratory diagnosis of Ebola virus disease: interim guidance. September 2014 [internet publication].
https://apps.who.int/iris/bitstream/handle/10665/134009/WHO_EVD_GUIDANCE_LAB_14.1_eng.pdf
[112]Towner JS, Rollin PE, Bausch DG, et al. Rapid diagnosis of Ebola hemorrhagic fever by reverse transcription-PCR in an outbreak setting and assessment of patient viral load as a predictor of outcome. J Virol. 2004 Apr;78(8):4330-41.
https://jvi.asm.org/content/78/8/4330.full
http://www.ncbi.nlm.nih.gov/pubmed/15047846?tool=bestpractice.com
是否进行感染检测取决于患者的病史以及根据以下流程得出的感染风险。
[Figure caption and citation for the preceding image starts]: 疑似埃博拉病毒病的诊断路径由 BMJ Evidence Centre 制作 [Citation ends].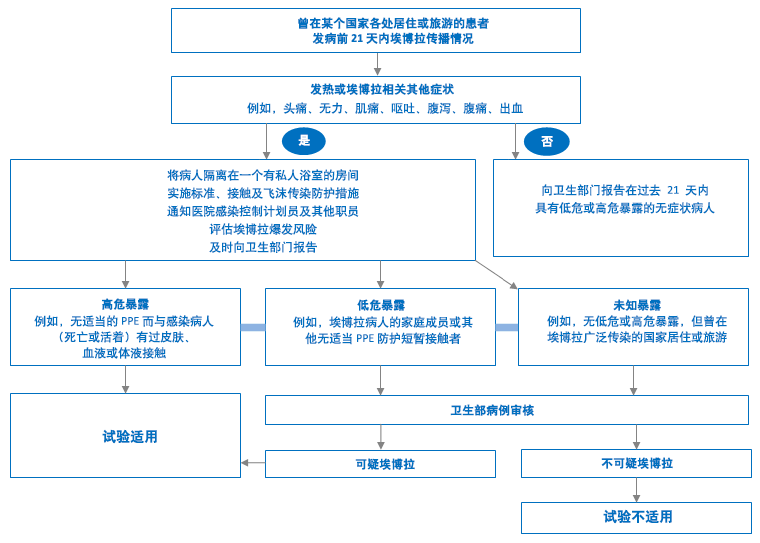
疟疾仍是生活/工作在流行区,或者从流行区归来的旅行者发热的最常见原因,应当被排除。[113]Boggild AK, Esposito DH, Kozarsky PE, et al. Differential diagnosis of illness in travelers arriving from Sierra Leone, Liberia, or Guinea: a cross-sectional study from the GeoSentinel Surveillance Network. Ann Intern Med. 2015 Jun 2;162(11):757-64.
http://www.ncbi.nlm.nih.gov/pubmed/25961811?tool=bestpractice.com
在 2014 年疫情暴发期间,在西非多达 5% 的患者被发现有疟疾混合感染,因此对所有患者都应考虑双重感染的可能性。[94]Hunt L, Gupta-Wright A, Simms V, et al. Clinical presentation, biochemical, and haematological parameters and their association with outcome in patients with Ebola virus disease: an observational cohort study. Lancet Infect Dis. 2015 Nov;15(11):1292-9.
http://www.ncbi.nlm.nih.gov/pubmed/26271406?tool=bestpractice.com
如果疟疾快速诊断试验结果呈阳性,应立即给予感染治疗,同时应谨记患者存在埃博拉病毒病风险,也有双重感染的可能性。对于抗疟治疗无效的患者,应考虑可能是埃博拉病毒病。
如果怀疑埃博拉病毒病,推荐先进行适当的埃博拉病毒病确认性检测,或者与针对其他疾病的鉴别检查同时进行。
其他检查
由于担心实验室工作人员的感染风险,除疟疾筛查和 RT-PCR 外,以往不建议再做任何其他检查项目。然而,目前已认识到,只要提前将样本的情况告知实验室,并最终将血液样本进行正确包装和妥善保存,即使 RT-PCR 结果呈阳性,根据建议的指南也能安全地进行其他项目检查。当地常规应明确说明怎样将样本安全运送到当地实验室和参考实验室,以及当地实验室在收到样本后怎样安全操作。
以下检查可以为病情检查增添宝贵的信息,并有助于指导进行进一步的治疗,因此应尽可能进行这些检查。如果检查因地理位置或设施可用性而受到限制,要做的最重要检查是肾功能、血清电解质和血乳酸(如果可用)检测。
肾功能和血清电解质:
血清肌酐或尿素水平升高以及电解质异常可能提示急性肾损伤。这可能在感染第一周末可见。[114]McElroy AK, Erickson BR, Flietstra TD, et al. Biomarker correlates of survival in pediatric patients with ebola virus disease. Emerg Infect Dis. 2014 Oct;20(10):1683-90.
https://wwwnc.cdc.gov/eid/article/20/10/14-0430_article
http://www.ncbi.nlm.nih.gov/pubmed/25279581?tool=bestpractice.com
在 2014 年暴发期间,约 33% 的病例出现因呕吐和腹泻或急性肾损伤导致的低钾血症或高钾血症。[94]Hunt L, Gupta-Wright A, Simms V, et al. Clinical presentation, biochemical, and haematological parameters and their association with outcome in patients with Ebola virus disease: an observational cohort study. Lancet Infect Dis. 2015 Nov;15(11):1292-9.
http://www.ncbi.nlm.nih.gov/pubmed/26271406?tool=bestpractice.com
低钙血症已被证实与致死性感染具有相关性。血尿和蛋白尿可能见于严重疾病。对液体复苏无反应的少尿是预后不良的体征。[16]Kortepeter MG, Bausch DG, Bray M. Basic clinical and laboratory features of filoviral hemorrhagic fever. J Infect Dis. 2011 Nov;204 Suppl 3:S810-6.
https://jid.oxfordjournals.org/content/204/suppl_3/S810.long
http://www.ncbi.nlm.nih.gov/pubmed/21987756?tool=bestpractice.com
血乳酸:
血乳酸水平升高是组织低灌注的标志,同时也是休克的一种指标。在具有脓毒症体征的危重患者中,这有助于确定全身性低灌注的程度,并指导液体复苏。[115]Fowler RA, Fletcher T, Fischer WA 2nd, et al. Caring for critically ill patients with Ebola virus disease. Perspectives from West Africa. Am J Respir Crit Care Med. 2014 Oct 1;190(7):733-7.
https://www.atsjournals.org/doi/full/10.1164/rccm.201408-1514CP#.VEe1OvldWnA
http://www.ncbi.nlm.nih.gov/pubmed/25166884?tool=bestpractice.com
一名在德国接受治疗患者的乳酸水平升高是第 15 天时发生革兰阴性脓毒症的一种指标。[45]Kreuels B, Wichmann D, Emmerich P, et al. A case of severe Ebola virus infection complicated by gram-negative septicemia. N Engl J Med. 2014 Dec 18;371(25):2394-401.
https://www.nejm.org/doi/full/10.1056/NEJMoa1411677#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25337633?tool=bestpractice.com
动脉血气分析:
在具有脓毒症体征的急性发病患者中,动脉或静脉血液 pH 值和碳酸氢根离子水平检测有助于识别全身性低灌注程度和指导液体复苏。[115]Fowler RA, Fletcher T, Fischer WA 2nd, et al. Caring for critically ill patients with Ebola virus disease. Perspectives from West Africa. Am J Respir Crit Care Med. 2014 Oct 1;190(7):733-7.
https://www.atsjournals.org/doi/full/10.1164/rccm.201408-1514CP#.VEe1OvldWnA
http://www.ncbi.nlm.nih.gov/pubmed/25166884?tool=bestpractice.com
全血细胞计数:
血小板计数下降和淋巴细胞显著减少可见于感染初期;然而,这不具有诊断意义。最终康复的患者在感染较晚期往往会出现中性粒细胞白细胞增多,伴有血小板减少正常化。白细胞增多可能会持续,并显示未成熟形态。重度疾病患者的血小板计数可能会逐渐下降,这是弥散性血管内凝血 (DIC) 的一种表现。在 2014 年暴发期间,24% 的患者报告血红蛋白水平降低,[94]Hunt L, Gupta-Wright A, Simms V, et al. Clinical presentation, biochemical, and haematological parameters and their association with outcome in patients with Ebola virus disease: an observational cohort study. Lancet Infect Dis. 2015 Nov;15(11):1292-9.
http://www.ncbi.nlm.nih.gov/pubmed/26271406?tool=bestpractice.com
在以往暴发期间,该情况与出血有关。[16]Kortepeter MG, Bausch DG, Bray M. Basic clinical and laboratory features of filoviral hemorrhagic fever. J Infect Dis. 2011 Nov;204 Suppl 3:S810-6.
https://jid.oxfordjournals.org/content/204/suppl_3/S810.long
http://www.ncbi.nlm.nih.gov/pubmed/21987756?tool=bestpractice.com
凝血功能检查:
凝血酶原时间 (prothrombin time, PT) 或活化部分凝血活酶时间 (activated partial thromboplastin time, aPTT) 延长和出血表现(例如弥散性血管内凝血)有相关性。此外,还发现致死性感染患者在感染后 6-8 天的 D-二聚体水平为存活患者的 4 倍。[116]Rollin PE, Bausch DG, Sanchez A. Blood chemistry measurements and D-Dimer levels associated with fatal and nonfatal outcomes in humans infected with Sudan Ebola virus. J Infect Dis. 2007 Nov 15;196 Suppl 2:S364-71.
https://jid.oxfordjournals.org/content/196/Supplement_2/S364.long
http://www.ncbi.nlm.nih.gov/pubmed/17940972?tool=bestpractice.com
肝功能检测:
丙氨酸氨基转移酶(alanine aminotransferase, ALT)和天冬氨酸氨基转移酶(aspartate aminotransferase, AST)水平通常都会升高;然而,大多数研究显示,相较于肝细胞损伤,AST 的升高与 ALT 不成比例对于系统性组织损伤更具提示性。[94]Hunt L, Gupta-Wright A, Simms V, et al. Clinical presentation, biochemical, and haematological parameters and their association with outcome in patients with Ebola virus disease: an observational cohort study. Lancet Infect Dis. 2015 Nov;15(11):1292-9.
http://www.ncbi.nlm.nih.gov/pubmed/26271406?tool=bestpractice.com
在致死病例中,AST:ALT 比值在感染后 6-8 天达到 15:1 的值,而非致死性病例峰值则为 5:1。[5]Formenty P, Hatz C, Le Guenno B, et al. Human infection due to Ebola virus, subtype Côte d'Ivoire: clinical and biologic presentation. J Infect Dis. 1999 Feb;179 Suppl 1:S48-53.
https://jid.oxfordjournals.org/content/179/Supplement_1/S48.long
http://www.ncbi.nlm.nih.gov/pubmed/9988164?tool=bestpractice.com
[16]Kortepeter MG, Bausch DG, Bray M. Basic clinical and laboratory features of filoviral hemorrhagic fever. J Infect Dis. 2011 Nov;204 Suppl 3:S810-6.
https://jid.oxfordjournals.org/content/204/suppl_3/S810.long
http://www.ncbi.nlm.nih.gov/pubmed/21987756?tool=bestpractice.com
[116]Rollin PE, Bausch DG, Sanchez A. Blood chemistry measurements and D-Dimer levels associated with fatal and nonfatal outcomes in humans infected with Sudan Ebola virus. J Infect Dis. 2007 Nov 15;196 Suppl 2:S364-71.
https://jid.oxfordjournals.org/content/196/Supplement_2/S364.long
http://www.ncbi.nlm.nih.gov/pubmed/17940972?tool=bestpractice.com
胆红素、谷氨酰转移酶和碱性磷酸酶常略有升高。ALT 水平大幅升高伴重度黄疽,提示其他疾病诊断(例如病毒性肝炎)。
血清淀粉酶:
几项研究曾报道血清淀粉酶水平升高,该水平升高提示患有胰腺炎,为重度感染的一种指标。[16]Kortepeter MG, Bausch DG, Bray M. Basic clinical and laboratory features of filoviral hemorrhagic fever. J Infect Dis. 2011 Nov;204 Suppl 3:S810-6.
https://jid.oxfordjournals.org/content/204/suppl_3/S810.long
http://www.ncbi.nlm.nih.gov/pubmed/21987756?tool=bestpractice.com
血糖:
成年患者可有低血糖,但通常并未报道。[22]Schieffelin JS, Shaffer JG, Goba A, et al; KGH Lassa Fever Program; Viral Hemorrhagic Fever Consortium; WHO Clinical Response Team. Clinical illness and outcomes in patients with Ebola in Sierra Leone. N Engl J Med. 2014 Nov 27;371(22):2092-100.
https://www.nejm.org/doi/full/10.1056/NEJMoa1411680#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25353969?tool=bestpractice.com
但在儿童中并不常见,且可能病情严重。可能为意识模糊的一个可逆转病因。[102]Fitzgerald F, Naveed A, Wing K, et al. Ebola virus disease in children, Sierra Leone, 2014-2015. Emerg Infect Dis. 2016 Oct;22(10):1769-77.
https://wwwnc.cdc.gov/eid/article/22/10/16-0579_article
http://www.ncbi.nlm.nih.gov/pubmed/27649367?tool=bestpractice.com
[103]Shah T, Greig J, van der Plas LM, et al. Inpatient signs and symptoms and factors associated with death in children aged 5 years and younger admitted to two Ebola management centres in Sierra Leone, 2014: a retrospective cohort study. Lancet Glob Health. 2016 Jul;4(7):e495-501.
https://www.thelancet.com/journals/langlo/article/PIIS2214-109X(16)30097-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/27340004?tool=bestpractice.com
血培养:
血培养阴性有助于排除其他非病毒性感染(如脓毒症、肠热症)。革兰阴性菌菌血症(推测由肠道菌群移位引起)被确定为两位患者病程中的一种并发症。[45]Kreuels B, Wichmann D, Emmerich P, et al. A case of severe Ebola virus infection complicated by gram-negative septicemia. N Engl J Med. 2014 Dec 18;371(25):2394-401.
https://www.nejm.org/doi/full/10.1056/NEJMoa1411677#t=article
http://www.ncbi.nlm.nih.gov/pubmed/25337633?tool=bestpractice.com
[117]Dickson SJ, Clay KA, Adam M, et al. Enhanced case management can be delivered for patients with EVD in Africa: experience from a UK military Ebola treatment centre in Sierra Leone. J Infect. 2018 Apr;76(4):383-92.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5903873
http://www.ncbi.nlm.nih.gov/pubmed/29248587?tool=bestpractice.com
然而,在塞拉利昂开展的一项研究中,对入住埃博拉治疗中心的患者在入院时进行血培养,发现 22 份培养物中只有一份呈阳性,并且推测为污染。[118]Lamb L, Robson J, Ardley C, et al. Bacterial co-infection is rare in patients with Ebola virus disease in a military Ebola virus disease treatment unit in Sierra Leone. J Infect. 2015 Sep;71(3):406-7.
http://www.ncbi.nlm.nih.gov/pubmed/25818532?tool=bestpractice.com
因此,应当在基线期和/或出现胃肠症状或其他临床症状恶化时采集血液进行培养。
抗原捕获酶联免疫吸附测定 (enzyme-linked immunosorbent assay, ELISA) 试验:
一种有帮助作用的诊断性检查,特异性高;然而,它并非总是有条件进行。感染后 3-6 天进行检测,最有可能得到阳性结果,感染后 7-16 天进行检测,结果将存在很大差异。[49]Rowe AK, Bertolli J, Khan AS, et al. Clinical, virologic, and immunologic follow-up of convalescent Ebola hemorrhagic fever patients and their household contacts, Kikwit, Democratic Republic of the Congo. Commission de Lutte contre les Epidémies à Kikwit. J Infect Dis. 1999 Feb;179 Suppl 1:S28-35.
http://www.ncbi.nlm.nih.gov/pubmed/9988162?tool=bestpractice.com
可与阳性RT-PCR 联合用于证实诊断。
IgM 和 IgG 抗体:
对感染较晚期有用。最早可在感染后第 2 日的患者血清中检出 IgM 抗体,但在感染后长达 9 日,检测结果可能不定。它们会在症状发作后 30-168 日内转变为阴性。在感染后 6-18 日出现 IgG 抗体,并可持续存在数年。IgM 抗体阳性或 IgG 抗体滴度升高是近期感染的有力证据。[49]Rowe AK, Bertolli J, Khan AS, et al. Clinical, virologic, and immunologic follow-up of convalescent Ebola hemorrhagic fever patients and their household contacts, Kikwit, Democratic Republic of the Congo. Commission de Lutte contre les Epidémies à Kikwit. J Infect Dis. 1999 Feb;179 Suppl 1:S28-35.
http://www.ncbi.nlm.nih.gov/pubmed/9988162?tool=bestpractice.com
胸部 X 线片
对出现呼吸道症状的患者有用。肺部浸润并不是感染的典型症状,出现该表现提示需要进行其他(或共病)诊断。可能难以在隔离病房内安排实施,应谨慎进行,以避免污染。[119]Auffermann WF, Kraft CS, Vanairsdale S, et al. Radiographic imaging for patients with contagious infectious diseases: how to acquire chest radiographs of patients infected with the Ebola virus. AJR Am J Roentgenol. 2015 Jan;204(1):44-8.
http://www.ncbi.nlm.nih.gov/pubmed/25402496?tool=bestpractice.com
快速诊断试验
没有条件进行快速 PCR 检测仍是进行有效地、有针对性地隔离感染者的主要障碍。目前,就近可在设备齐全的 3 级或 4 级生物安全实验室进行检测的平均耗时为 4 小时,而偏远地区可能需要数日才获得结果。这意味着,在证实检测结果为阴性前,除埃博拉病毒病外的发热疾病患者也会被强制隔离,并且往往会在不经意间暴露于该病毒。因此,快速床旁检测可在治疗中心的感染控制中发挥巨大作用。
WHO: interim guidance on the use of rapid Ebola antigen detection tests
Opens in new window
世界卫生组织正在评估现场条件下使用的不同技术。这些技术包括多种基于逆转录聚合酶链反应 (RT-PCR) 的试验,这些试验更易于使用,且出报告的时间更短(<1 小时)。WHO 已将 ReEBOV™ 抗原快速检测试剂盒列入可能使用的检测试剂盒清单;然而,目前建议仅在特殊情况下使用。替代选择是基于酶联免疫吸附测定的抗原检测试验,这些试验可能仅需要一滴血液,因而检测速度更快,操作更简单。这些试验的主要劣势是敏感性较低,特别是在疾病初期。[120]Butler D. Ebola experts seek to expand testing. Nature. 2014 Dec 11;516(7530):154-5.
https://www.nature.com/news/ebola-experts-seek-to-expand-testing-1.16518
http://www.ncbi.nlm.nih.gov/pubmed/25503213?tool=bestpractice.com
[121]Burd EM. Ebola virus: a clear and present danger. J Clin Microbiol. 2015 Jan;53(1):4-8.
https://jcm.asm.org/content/53/1/4.long
http://www.ncbi.nlm.nih.gov/pubmed/25392362?tool=bestpractice.com
使用纳米孔技术可能可以在病毒水平极低的情况下快速检测和测序,并且有可能借助袖珍型检测试剂盒开展。[122]Hoenen T, Groseth A, Rosenke K, et al. Nanopore sequencing as a rapidly deployable ebola outbreak tool. Emerg Infect Dis. 2016 Feb;22(2):331-4.
https://wwwnc.cdc.gov/eid/article/22/2/15-1796_article
http://www.ncbi.nlm.nih.gov/pubmed/26812583?tool=bestpractice.com
[123]Tsang MK, Ye W, Wang G, et al. Ultrasensitive detection of ebola virus oligonucleotide based on upconversion nanoprobe/nanoporous membrane system. ACS Nano. 2016 Jan 26;10(1):598-605.
http://www.ncbi.nlm.nih.gov/pubmed/26720408?tool=bestpractice.com
在疫情暴发期间使用这些新技术对该病毒快速测序,能够实时了解病毒动态变化。[124]Quick J, Loman NJ, Duraffour S, et al. Real-time, portable genome sequencing for Ebola surveillance. Nature. 2016 Feb 11;530(7589):228-32
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4817224
http://www.ncbi.nlm.nih.gov/pubmed/26840485?tool=bestpractice.com
已开发出 GeneXpert® 诊断工具,并已在该领域中试用。Xpert® Ebola 是一种自动化的检测盒系统,其操作起来只需极少的实验室技能。将灭活样本置于一次性的检测盒中,然后将检测盒放入封闭的机器即可。样本制备、核酸扩增与检测以及结果生成都是自动化的过程,最大化地降低了员工培训需求、感染风险和交叉污染。[125]Semper AE, Broadhurst MJ, Richards J, et al. Performance of the GeneXpert Ebola assay for diagnosis of Ebola virus disease in Sierra Leone: a field evaluation study. PLoS Med. 2016 Mar 29;13(3):e1001980.
https://journals.plos.org/plosmedicine/article?id=10.1371/journal.pmed.1001980
http://www.ncbi.nlm.nih.gov/pubmed/27023868?tool=bestpractice.com
其他试剂盒也获得了 WHO 紧急使用授权。
这是一个正在发展的领域,多种试剂盒已经获得批准,将在相应国家投入使用。


