| 访问我们的完整专题呼吸性酸中毒评估 呼吸性酸中毒是由于机体不能有效清除二氧化碳,导致动脉血二氧化碳分压(PCO₂)升高超过 4.7-6.0 kPa(35-45 mmHg)的正常范围而发生。这会导致体内氢离子积聚,引起动脉血 pH 值下降至低于 7.35。呼吸性酸中毒可为急性或慢性,若未能识别和成功治疗基础病因则会导致呼吸衰竭和死亡。呼吸性酸中毒的原因包括 COPD、多叶性肺炎、异物吸入、药物使用(如镇静剂、麻醉剂、酒精、毒品)以及对 COPD 患者的氧疗。 慢性呼吸性酸中毒常由肥胖和 COPD 引起。 呼吸性酸中毒的临床特征包括呼吸抑制(低通气)、反应迟钝、血流动力学不稳定和呼吸肌乏力(使用辅助呼吸肌、呼吸困难、呼吸急促)。 |
|---|
| 访问我们的完整专题呼吸性碱中毒评估 呼吸性碱中毒是指由于动脉血 CO₂ 分压低于 4.7-6.0 kPa(35-45 mmHg)的正常范围,而导致血 pH 值升高至 7.45 以上,随之出现血碳酸氢根低于 24mmol/L(24 mEq/L)正常值的酸碱平衡紊乱。PCO₂ 下降通常是由于肺泡过度通气并导致 CO₂ 排出过多(相较于 CO₂ 的生成)。[3]Foster GT, Varizi ND, Sassoon CS. Respiratory alkalosis. Respir Care. 2001 Apr;46(4):384-91.
http://www.ncbi.nlm.nih.gov/pubmed/11262557?tool=bestpractice.com
呼吸性碱中毒的病因多种多样,包括肺栓塞、脓毒症和全身炎症反应综合征(systemic inflammatory response syndrome, SIRS)、急性呼吸窘迫综合征(acute respiratory distress syndrome, ARDS)、肺炎和过度通气综合征。[3]Foster GT, Varizi ND, Sassoon CS. Respiratory alkalosis. Respir Care. 2001 Apr;46(4):384-91.
http://www.ncbi.nlm.nih.gov/pubmed/11262557?tool=bestpractice.com
呼吸性碱中毒本质上可以是急性的或者慢性的。 |
|---|
| 访问我们的完整专题代谢性酸中毒评估 代谢性酸中毒的特征是动脉血 pH 值低于 7.35、血浆碳酸氢根水平下降和/或阴离子间隙(由血清中主要测量的阳离子钠减去血清中主要测量的阴离子氯及碳酸氢根计算出)明显升高。当阴离子间隙正常时(6-12 mmol/L [6-12 mEq/L]),常见胃肠道或肾脏原因。[4]Batlle DC, Hizon M, Cohen E, et al. The use of urinary anion gap in the diagnosis of hyperchloremic metabolic acidosis. N Engl J Med. 1988 Mar 10;318(10):594-9.
http://www.ncbi.nlm.nih.gov/pubmed/3344005?tool=bestpractice.com
这也称为高氯型或阴离子间隙正常型代谢性酸中毒。阴离子间隙增高时,病因包括糖尿病酮症酸中毒,酒精性酮症酸中毒,乳酸酸中毒,肾脏疾病或者摄入甲醇、乙醇、乙二醇、丙二醇、5-氧脯氨酸(例如,患者长期应用对乙酰氨基酚)或水杨酸。单纯代谢性酸中毒时,正常呼吸的适应性反应可使动脉血 PCO₂ 下降,下降幅度为血清碳酸氢盐(碳酸氢根)下降幅度的 1.0 到 1.5 倍。[5]Fencl V, Miller TB, Pappenheimer JR. Studies on respiratory response to disturbances of acid-base balance, with deductions concerning the ionic composition of cerebral interstitial fluid. Am J Physiol. 1966 Mar;210(3):459-72.
http://www.ncbi.nlm.nih.gov/pubmed/5933194?tool=bestpractice.com
急性代谢性酸中毒可能会导致并发症发生率和死亡率增加,因为它对心血管功能有抑制作用、会增加心律失常风险、刺激炎症和抑制免疫应答。[6]Kraut JA, Madias NE. Treatment of acute metabolic acidosis: a pathophysiologic approach. Nat Rev Nephrol. 2012 Oct;8(10):589-601.
http://www.ncbi.nlm.nih.gov/pubmed/22945490?tool=bestpractice.com
|
|---|
| 访问我们的完整专题代谢性碱中毒评估 代谢性碱中毒是指 pH(值)大于 7.45,由引起机体氢离子丢失或血浆碳酸氢盐高于24mmol/L(24mEq/L)这一正常值的疾病所致。病因包括胃液丢失(如,呕吐)和盐皮质激素过量。患者可能表现为针刺感、肌肉痛性痉挛、无力、心律失常和/或抽搐。[7]Miller RB. Central nervous system manifestation of fluid and electrolyte disturbances. Surg Clin North Am. 1968 Apr;48(2):381-93.
http://www.ncbi.nlm.nih.gov/pubmed/4867265?tool=bestpractice.com
[8]Morrison RS. Management of emergencies: metabolic acidosis and alkalosis. N Engl J Med. 1966 May 26;274(21):1195-7.
http://www.ncbi.nlm.nih.gov/pubmed/5934955?tool=bestpractice.com
一些症状可能是由于 pH 升高时循环钙离子下降。患者可能在没有任何先兆症状的情况下发生严重的或致死性心律失常和/或癫痫发作。代偿性代谢性碱中毒可偶见于慢性呼吸性酸中毒的患者。 |
|---|
| 访问我们的完整专题低钠血症的评估 低钠血症定义为血清钠 <135mmol/L(<135mEq/L);严重低钠血症定义为血清钠<120mmol/L(<120mEq/L)。 低钠血症是常见的电解质紊乱,大约发生于 15% 的住院患者。[9]Spasovski G, Vanholder R, Allolio B, et al. Clinical practice guideline on diagnosis and treatment of hyponatraemia. Eur J Endocrinol. 2014 Feb 25;170(3):G1-47.
http://www.eje-online.org/content/170/3/G1.long
http://www.ncbi.nlm.nih.gov/pubmed/24569125?tool=bestpractice.com
[10]Mohan S, Gu S, Parikh A, et al. Prevalence of hyponatremia and association with mortality: results from NHANES. Am J Med. 2013 Dec;126(12):1127-37.e1.
http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3933395
http://www.ncbi.nlm.nih.gov/pubmed/24262726?tool=bestpractice.com
低钠血症的患者存在更高的并发症发生率和死亡率。[11]Lien YH, Shapiro JI. Hyponatremia: clinical diagnosis and management. Am J Med. 2007 Aug;120(8):653-58.
http://www.ncbi.nlm.nih.gov/pubmed/17679119?tool=bestpractice.com
一般而言,血钠水平降低时,血浆渗透压多随之下降(低张性低钠血症)。根据血钠水平进行定义时,低张性低钠血症实际是一种水平衡紊乱。低钠血症常常是医源性的并且是可以避免的。常见原因包括患者输注低张性液体和使用噻嗪类利尿剂(更有可能影响老年人)。[12]Wakil A, Ng JM, Atkin SL. Investigating hyponatraemia. BMJ. 2011 Mar 7;342:d1118.
http://www.ncbi.nlm.nih.gov/pubmed/21382929?tool=bestpractice.com
低钠血症也可能是疾病严重的一种暗示。 由脑损伤、颅内手术、蛛网膜下腔出血、卒中或脑肿瘤所导致的低钠血症的患者,需要考虑脑耗盐综合征或抗利尿激素分泌不当综合征。 |
|---|
| 访问我们的完整专题高钠血症评估 高钠血症被定义为血清钠 >145 mmol/L(>145 mEq/L)。高钠血症是一种高渗状态,主要是水分不足或钠摄入增多所致。正常状态下,持续的高钠水平可触发抗利尿激素(ADH)的释放,刺激渴感机制,因此高钠血症很少发生。住院患者常常伴有渴感机制受损、取水受限,以及水丢失的风险增加(如由于呕吐或发热)。他们同样具有医源性补液不足的风险。内分泌异常如尿崩症和盐皮质激素过量也可导致高钠血症。检查应侧重于容量状态。 |
|---|
| 访问我们的完整专题低钾血症评估 低钾血症是指血钾水平 <3.5 mmol/L(<3.5 mEq/L)。一般只有在血钾水平 <3.0 mmol/L(<3.0 mEq/L)时才有临床表现,包括肌无力、ECG 改变、心律失常、横纹肌溶解和肾脏异常。低钾血症可能是由钾摄入减少、钾进入细胞增多、钾排泄增加(例如通过胃肠道、尿液或汗液)、透析或血浆置换引起。低钾血症有多种病因,包括呕吐、严重腹泻、神经性贪食所用轻泻药和肠道清洁药物、慢性酒精中毒、神经性厌食、[13]Liu T, Nagami GT, Everett ML, et al. Very low calorie diets and hypokalaemia: the importance of ammonium excretion. Nephrol Dial Transplant. 2005 Mar;20(3):642-6.
https://academic.oup.com/ndt/article/20/3/642/1870537
http://www.ncbi.nlm.nih.gov/pubmed/15735248?tool=bestpractice.com
肾小管性酸中毒、[14]Rose BD, Post TW. Clinical physiology of acid-base and electrolyte disorders. 5th ed. New York, NY: McGraw-Hill; 2001:836-56. 原发性醛固酮增多症、失盐性肾病[15]Godek SF, Godek JJ, Bartolozzi AR. Hydration status in college football players during consecutive days of twice-a-day preseason practices. Am J Sports Med. 2005 Jun;33(6):843-51.
http://www.ncbi.nlm.nih.gov/pubmed/15827364?tool=bestpractice.com
和囊性纤维化。[16]Dave S, Honney S, Raymond J, et al. An unusual presentation of cystic fibrosis in an adult. Am J Kidney Dis. 2005 Mar;45(3):e41-4.
http://www.ncbi.nlm.nih.gov/pubmed/15754262?tool=bestpractice.com
一些药物可引起低钾血症,包括利尿剂、用于糖尿病酮症酸中毒或非酮症高血糖的胰岛素治疗、β 肾上腺素能激动剂(例如沙丁胺醇或特布他林)、茶碱、氯喹、轻泻药滥用或清肠剂应用,以及用于巨幼细胞性贫血的维生素 B12 或叶酸。[14]Rose BD, Post TW. Clinical physiology of acid-base and electrolyte disorders. 5th ed. New York, NY: McGraw-Hill; 2001:836-56. |
|---|
| 访问我们的完整专题高钾血症的评估 重度高钾血症的定义为血钾值>6.0 mmol/L (>6.0 mEq/L)。中度高钾血症的定义为血钾值在 5.0 至 6.0 mmol/L (5.0-6.0 mEq/L) 范围内。高钾血症具有致死性,可通过影响心肌细胞动作电位导致心律失常(心室颤动)。从病原学上讲,高钾血症通常是多因素的。心力衰竭导致循环血量有效减少及联用 ACEI,或慢性肾衰竭时饮食中钾摄入增加均可导致高钾血症。务必详细采集患者的共病和用药史,因为某些共病和药物可能会增加细胞内钾释放或减少尿排泄。肾衰竭、血容量减少及醛固酮减少症时,均可发生钾排泄减少。[17]Hollander-Rodriguez JC, Calvert JF. Hyperkalemia. Am Fam Physician. 2006 Jan 15;73(2):283-90.
https://www.aafp.org/afp/2006/0115/p283.html
http://www.ncbi.nlm.nih.gov/pubmed/16445274?tool=bestpractice.com
饮食因素(如大量富含钾的食物的摄入)或药物可使具有合并疾病的患者血钾迅速升高。 |
|---|
| 访问我们的完整专题低钙血症评估 低钙血症是一种循环血钙水平低的电解质失衡状态。低钙血症主要由循环血中钙进入减少或循环血中钙流失增加导致。有多种病因,包括医源性术后甲状旁腺功能减退症(通常为一过性)、维生素 D 缺乏、低镁血症、过度通气、甲状旁腺功能减退症、假性甲状旁腺功能减退症、高磷酸盐血症、骨饥饿综合征(钙快速流入骨骼,导致甲状旁腺切除术后低钙血症病程更长)、急性胰腺炎,也可能由药物诱发。也常见于危重症疾病患者。 低钙血症轻则为无症状的生化异常,重则出现危及生命的疾病。急性低钙血症可能导致感觉异常、手足搐搦和癫痫发作。可能观察到体征,包括低钙击面征(面神经支配的肌肉抽搐)。 |
|---|
| 访问我们的完整专题高钙血症评估 通常仅在血钙高于 3 mmol/L (12 mg/dL)时,才会出现血钙升高的症状。血钙 >3.2 mmol/L(>13 mg/dL)时,更可能出现严重高钙血症症状。高钙血症对可兴奋膜的功能有害,会导致骨骼肌和胃肠道平滑肌疲劳。钙水平很高时,对心肌的影响包括缩短 QT 间期和增加心脏停搏风险。神经系统的后遗症包括抑郁、易激惹,血钙升高到一定水平时还可导致昏迷。钙水平较高可能导致钙在软组织中沉淀,例如,在肾脏中沉淀可能导致肾功能严重损害。 高钙血症最常见的病因包括原发性甲状旁腺功能亢进症和恶性肿瘤(例如多发性骨髓瘤、白血病、肺癌和乳腺癌)。慢性症状更符合甲状旁腺功能亢进的表现,然而近期出现症状提示恶性肿瘤(肿瘤通常已处于极晚期)。症状和体征包括肾结石(甲状旁腺功能亢进症的典型表现)、昏睡、容易疲劳、抑郁、易激惹、便秘、胃肠道症状(例如恶心、呕吐、腹痛、消化性溃疡、胰腺炎)、多尿、多饮、意识模糊和昏迷。高钙血症也可能无症状。[18]Bilezikian JP, Potts JT Jr, Fuleihan G el-H, et al. Summary statement from a workshop on asymptomatic primary hyperparathyroidism: a perspective for the 21st century. J Clin Endocrinol Metab. 2002 Dec;87(12):5353-61.
https://academic.oup.com/jcem/article/87/12/5353/2823571
http://www.ncbi.nlm.nih.gov/pubmed/12466320?tool=bestpractice.com
|
|---|
| 访问我们的完整专题镁缺乏症的评估 低镁血症的定义为血清镁 <0.9 mmol/L(<1.8 mEq/L)。血清镁水平并非体内总镁含量和可利用镁的可靠指标,因为仅有 1% 的镁存在于细胞外液中。尚无简单、快速和精确的实验室检查来测定人体内镁的总含量。镁缺乏可由膳食中的镁摄入减少、镁吸收下降、肾脏镁排出增加(肾性失镁)所引起。病因包括营养不良、单独的膳食镁缺乏、药物诱发、酒精滥用和胰腺炎。 症状具有非特异性,包括:与低钙血症时相似的神经肌肉应激性,表现为跖伸肌反射、低钙击面征和低钙束臂征阳性,严重者可表现为抽搐;心血管疾病特征,例如心跳加速和血压升高、心动过速和/或室性心律失常;中枢神经系统症状,例如眩晕、共济失调、抑郁和癫痫发作。 |
|---|
| 访问我们的完整专题原发性甲状旁腺功能亢进 甲状旁腺素 (PTH) 自主分泌过量的内分泌疾病(即原发性甲状旁腺功能亢进症)可导致钙代谢异常。单发甲状旁腺腺瘤是最常见的病因(占大约 80% 的病例),还明确发现有家族聚集性。[19]Arnold A, Staunton CE, Kim HG, et al. Monoclonality and abnormal parathyroid hormone genes in parathyroid adenomas. N Engl J Med. 1988 Mar 17;318(11):658-62.
http://www.ncbi.nlm.nih.gov/pubmed/3344017?tool=bestpractice.com
多发甲状旁腺瘤以及全部 4 个腺体肥大较为少见。可通过检测当前血清钙水平升高的程度和全段血清 PTH 水平不适当升高的程度进行诊断。10%-20% 的患者为遗传性,[20]Farford B, Presutti RJ, Moraghan TJ. Nonsurgical management of primary hyperparathyroidism. Mayo Clin Proc. 2007 Mar;82(3):351-5. [Erratum in: Mayo Clin Proc. 2007 Jul;82(7):890.]
http://www.ncbi.nlm.nih.gov/pubmed/17352371?tool=bestpractice.com
可导致甲状旁腺功能亢进。需要注意的是,<1% 的甲状旁腺功能亢进症病例是由甲状旁腺癌导致的。2017 年,人们发现了血钙正常的原发性甲状旁腺功能亢进症。其表现为高水平 PTH,但血清和离子钙水平正常。有些患者(但并非所有患者)后续会出现原发性甲状旁腺功能亢进症。[21]Khan AA, Hanley DA, Rizzoli R, et al. Primary hyperparathyroidism: review and recommendations on evaluation, diagnosis, and management. A Canadian and international consensus. Osteoporos Int. 2017 Jan;28(1):1-19.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5206263
http://www.ncbi.nlm.nih.gov/pubmed/27613721?tool=bestpractice.com
原发性 PTH 升高导致的并发症不常见,主要包括骨骼钙丢失导致的骨质疏松和骨折,以及血钙和尿钙升高导致的肾结石。 |
|---|
糖尿病酮症酸中毒 | 糖尿病酮症酸中毒(diabetic ketoacidosis, DKA)的特点是生化检查同时出现高血糖、酮血症和代谢性酸中毒三联征,并且症状发作迅速。它是糖尿病的一种急性代谢并发症,可能会致死,因此需要及时就医进行有效治疗。DKA 可为糖尿病首发表现。 DKA 常见特征为血糖 >13.9 mmol/L(>250 mg/dL),动脉血 pH 值为 7.0 至 <7.3,同时存在血酮和/或酮尿,但不同指南的诊断标准可能不同;完整详情请参阅“糖尿病酮症酸中毒”专题。血清钠、氯、镁和钙水平通常较低;血清阴离子间隙升高;血钾、尿素和肌酐水平通常升高。动脉碳酸氢根范围是重度 DKA 的 <10 mmol/L (<10 mEq/L) 到轻度 DKA 的 >15 mmol/L (>15 mEq/L)。静脉 pH 值被推荐用于治疗监测。在少数情况下,患者可能出现血糖正常的 DKA(euglycaemic DKA, EDKA),具有正常的血糖水平。 有效的治疗方法包括纠正容量不足、生酮作用、高血糖、电解质紊乱和合并诱发事件,同时密切监测。 治疗的并发症包括低血糖、低钾血症、肺水肿和急性呼吸窘迫综合征(acute respiratory distress syndrome, ARDS)。 脑水肿,是一种罕见但有可能迅速致命的并发症,主要发生于儿童。可通过避免过快地输注液体和补充电解质来预防脑水肿。[Figure caption and citation for the preceding image starts]: DKA 三联征经许可后改编自:Kitabchi AE, Wall BM.糖尿病酮症酸中毒Med Clin North Am.1995;79:9-37. [Citation ends].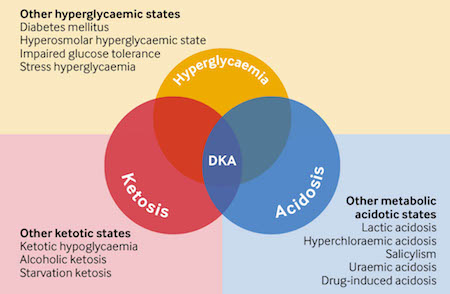 |
|---|
高渗性高血糖状态 | 这是糖尿病的一种严重代谢性并发症,特征为严重高血糖(血糖>33 mmol/L [>600 mg/dL])、高渗透压(有效血清渗透压>320 mmol/kg [>320 mOsm/kg]),以及在没有明显酮症酸中毒 (pH>7.3,碳酸氢盐 [碳酸氢根] >15 mmol/L [>15 mEq/L]) 情况下的容量不足。[22]Kitabchi AE, Umpierrez GE, Miles JM, et al. Hyperglycemic crises in adult patients with diabetes. Diabetes Care. 2009 Jul;32(7):1335-43.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2699725
http://www.ncbi.nlm.nih.gov/pubmed/19564476?tool=bestpractice.com
在老年 2 型糖尿病患者中最为常见。在所有与糖尿病相关住院量中占比少于 1%。但死亡率较高,约为 15%。[23]Kitabchi AE, Umpierrez GE, Murphy MB, et al. Management of hyperglycemic crises in patients with diabetes. Diabetes Care. 2001 Jan;24(1):131-53.
https://care.diabetesjournals.org/content/24/1/131.long
http://www.ncbi.nlm.nih.gov/pubmed/11194218?tool=bestpractice.com
感染是主要的诱发因素,有 30% 到 60% 的患者发生。 泌尿道感染和肺炎是报告的最常见感染病例。[22]Kitabchi AE, Umpierrez GE, Miles JM, et al. Hyperglycemic crises in adult patients with diabetes. Diabetes Care. 2009 Jul;32(7):1335-43.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2699725
http://www.ncbi.nlm.nih.gov/pubmed/19564476?tool=bestpractice.com
[24]Trence DL, Hirsch IB. Hyperglycemic crises in diabetes mellitus type 2. Endocrinol Metab Clin North Am. 2001 Dec;30(4):817-31.
http://www.ncbi.nlm.nih.gov/pubmed/11727401?tool=bestpractice.com
急性认知损害(嗜睡、定向障碍、木僵)常见,与有效血清渗透压的相关性最大。昏迷罕见,发生时通常与血清渗透压 >340 mOsm/kg(>340 mmol/kg)相关。[23]Kitabchi AE, Umpierrez GE, Murphy MB, et al. Management of hyperglycemic crises in patients with diabetes. Diabetes Care. 2001 Jan;24(1):131-53.
https://care.diabetesjournals.org/content/24/1/131.long
http://www.ncbi.nlm.nih.gov/pubmed/11194218?tool=bestpractice.com
治疗包括纠正体液不足和电解质紊乱,以及静脉注射胰岛素。 |
|---|
| 访问我们的完整专题肾小管性酸中毒 肾小管性酸中毒(renal tubular acidosis, RTA)一词是指碳酸氢根的重吸收和/或氢离子的排泄存在缺陷的一组肾脏疾病。酸的潴留或碳酸氢根的丢失会导致发生高氯血症型代谢性酸中毒。 因此,RTA 综合征的特征是 GFR 相对正常,代谢性酸中毒伴有高氯血症和正常阴离子间隙。[25]Rodriguez Soriano J. Renal tubular acidosis: the clinical entity. J Am Soc Nephrol. 2002 Aug;13(8):2160-70.
https://jasn.asnjournals.org/content/13/8/2160.long
http://www.ncbi.nlm.nih.gov/pubmed/12138150?tool=bestpractice.com
RTA 成年患者经常无症状,但可能表现出与低钾血症相关的肌无力、肾钙质沉着症或复发性肾结石。 近端型 RTA 和典型的远端型 RTA 的特征为低钾血症。[26]Batlle D, Moorthi KM, Schluter W, et al. Distal renal tubular acidosis and the potassium enigma. Semin Nephrol. 2006 Nov;26(6):471-8.
http://www.ncbi.nlm.nih.gov/pubmed/17275585?tool=bestpractice.com
[25]Rodriguez Soriano J. Renal tubular acidosis: the clinical entity. J Am Soc Nephrol. 2002 Aug;13(8):2160-70.
https://jasn.asnjournals.org/content/13/8/2160.long
http://www.ncbi.nlm.nih.gov/pubmed/12138150?tool=bestpractice.com
远端型 RTA时高钾血症提示醛固酮缺乏或抵抗是病因。[25]Rodriguez Soriano J. Renal tubular acidosis: the clinical entity. J Am Soc Nephrol. 2002 Aug;13(8):2160-70.
https://jasn.asnjournals.org/content/13/8/2160.long
http://www.ncbi.nlm.nih.gov/pubmed/12138150?tool=bestpractice.com
在高钾血症的远端型 RTA 中,尿铵含量通常极少或没有。血清钠水平通常正常。RTA 很少有症状。伴有严重酸中毒的患者可因呼吸代偿表现为过度通气或 Kussmaul 呼吸。典型远端型 RTA 的尿 pH 值高于 5.5,但对于未治疗的近端型 RTA 患者,该值通常低于 5.0。 补碱治疗是所有类型 RTA 的主要治疗。 |
|---|
| 访问我们的完整专题原发性醛固酮增多症 醛固酮的主要功能是调节远端小管的钠吸收和钾排泄。在原发性醛固酮增多症(primary aldosteronism, PA)患者中,醛固酮的产生超过身体需要,且对其正常的长期调节——肾素-血管紧张素 Ⅱ(angiotensin Ⅱ, AⅡ)系统而言,其分泌具有相对自主性。[27]Conn JW. Primary aldosteronism, a new clinical syndrome. J Lab Clin Med. 1955;45:6-17.[28]Conn JW. Plasma renin activity in primary aldosteronism. Importance in differential diagnosis and in research of essential hypertension. JAMA. 1964 Oct 19;190:222-5.
http://www.ncbi.nlm.nih.gov/pubmed/14246593?tool=bestpractice.com
这会导致远端肾单位过度重吸收钠离子,导致通过肾单位吸收的水量增加,从而促发高血压和肾素-AⅡ 抑制。 钾和氢离子可在远端肾单位与钠发生交换,致使尿中钾和氢离子丢失,如果严重且长期存在,可能会导致低钾血症和代谢性碱中毒,然而多数患者血钾水平正常。[27]Conn JW. Primary aldosteronism, a new clinical syndrome. J Lab Clin Med. 1955;45:6-17.[28]Conn JW. Plasma renin activity in primary aldosteronism. Importance in differential diagnosis and in research of essential hypertension. JAMA. 1964 Oct 19;190:222-5.
http://www.ncbi.nlm.nih.gov/pubmed/14246593?tool=bestpractice.com
原发性醛固酮增多症是最常见的可治疗且可能治愈的高血压类型,占高血压患者的 5% 以上。约 30% 为单侧型,可通过单侧腹腔镜肾上腺切除术予以纠正,其余 70% 为双侧型,这类患者的高血压对醛固酮拮抗剂药物治疗的反应良好。[29]Morillas P, Castillo J, Quiles J, et al. Prevalence of primary aldosteronism in hypertensive patients and its effect on the heart [in Spanish]. Rev Esp Cardiol. 2008 Apr;61(4):418-21.
http://www.ncbi.nlm.nih.gov/pubmed/18405523?tool=bestpractice.com
|
|---|
| 访问我们的完整专题Addison 病 原发性肾上腺皮质功能不全,又称 Addison 病,是一种影响肾上腺,导致肾上腺皮质激素(皮质醇、醛固酮和脱氢表雄酮)分泌减少的疾病。可能病因包括直接影响肾上腺的破坏性病变或影响激素合成的疾病。出现肾上腺皮质功能减退,需要破坏大约 90% 的肾上腺皮质。Addison 病可为急性(肾上腺危象)或隐匿性,表现为严重的乏力和无力,伴皮肤黏膜色素沉着、低血压和/或体位性低血压,以及嗜盐。低血钠和高血钾是典型的表现。如不治疗,可能危及生命。可进行促肾上腺皮质激素刺激试验来确定或排除 Addison 病诊断。 所有患者终生接受盐皮质激素和糖皮质激素替代治疗,并叮嘱患者在手术期间和任何应激或感染的情形下增加糖皮质激素的剂量。 |
|---|
| 访问我们的完整专题抗利尿激素分泌异常综合征 抗利尿激素不适当分泌综合征(syndrome of inappropriate antidiuretic hormone, SIADH)被定义为继发于游离水排泄功能受损的等容量性低渗性低钠血症,通常由垂体或者更常见由非垂体源(可能包括药物治疗或癌症 [最常见的是肺恶性肿瘤])分泌过多抗利尿激素(antidiuretic hormone, ADH)引起。 抗利尿激素(antidiuretic hormone, ADH)又称为精氨酸加压素,可促进集合小管重吸收游离水。不适当分泌的特征为低渗性低钠血症、尿液浓缩和血容量正常状态。它主要通过实验室检查显示血清钠水平异常而发现,但患者可能表现出包括恶心、呕吐、头痛、精神状态改变、嗜睡加重或昏迷等脑水肿征象,同时血容量正常。 |
|---|

