საბოლოო დიაგნოზი შეიძლება დაისვას მხოლოდ იმ შემთხვევაში, თუ დაკმაყოფილებულია კლინიკური შემთხვევის შესაბამისი განმარტება და დიაგნოზი დადასტურებულია ლაბორატორიული ტესტირებით.
თუ პაციენტი რომელიმე ეპიდემიოლოგიურ კრიტერიუმს აკმაყოფილებს და აქვს დამახასიათებელი გამონაყარი, რეკომენდებულია ეჭვის მაღალი ხარისხის ქონა. ვინაიდან კლინიკური სურათი შეიძლება იყოს ატიპიური, დიფერენციალურ დიაგნოზად უნდა ჩაითვალოს მპოქსი, როდესაც პაციენტს აღენიშნება სქესობრივი გზით გადამდები ინფექციით გამოწვეული ან მსგავსი გამონაყარი, მაშინაც კი, თუ გამონაყარი ლოკალიზებულია და (ჯერ) არ არის გავრცელებული.
მპოქსი შეტყობინებადი დაავადებაა და ერთი შემთხვევა ითვლება ეპიდაფეთქებად. დაუყონებლივ შეატყობინეთ შესაძლო შემთხვევების შესახებ საზოგადოებრივი ჯანდაცვის ეროვნულ ან ადგილობრივ ორგანოებს, იმისდა მიუხედავად, თქვენ იკვლევთ თუ არა სხვა პოტენციურ დიაგნოზებს.
სკრინინგი და ტრიაჟი
შესაძლო ან დადასტურებული ინფექციის გამოსავლენად, ჩაატარეთ სკრინინგი და ტრიაჟი ჯანდაცვის სისტემასთან შეხების პირველივე შემთხვევაში ყველა ადამიანისთვის, ვისაც აღენიშნება გამონაყარი და ცხელება ან ლიმფადენოპათია.[1]World Health Organization. Clinical management and infection prevention and control for monkeypox: interim rapid response guidance, 10 June 2022. Jun 2022 [internet publication].
https://www.who.int/publications/i/item/WHO-MPX-Clinical-and-IPC-2022.1
გამოიყენეთ გამარტივებული კითხვარი და სკრინინგის პროტოკოლი, რომელიც ეფუძნება ჯანმრთელობის მსოფლიო ორგანიზაციის (WHO) შემთხვევის განმარტებას (და ადაპტირებულია ადგილობრივი ეპიდემიოლოგიის მიხედვით).
ჩაატარეთ სკრინინგი პაციენტისგან სულ მცირე 1 მეტრის დისტანციის დაცვით, მისი შეხების გარეშე. სკრინინგი შეიძლება განხორციელდეს ტელემედიცინის გამოყენებით გარკვეულ სიტუაციებში, ადგილობრივი რესურსების მიხედვით.
დაუყოვნებლივ მიიღეთ პაციენტი შესაბამის დეპარტამენტში თუ მას აქვს სიმპტომები, რომლებიც შესაძლო შემთხვევის განსაზღვრებას შეესაბამება. მიეცით პაციენტს კარგად მორგებული სამედიცინო ნიღაბი და მოათავსეთ ისინი კარგი ვენტილაციის მქონე ცალკე ოთახში.
შესაძლო ინფექციის მქონე პაციენტების ტრიაჟი სტანდარტიზებული ინსტრუმენტით უნდა მოხდეს.
ინფექციის პრევენცია და კონტროლი
დაუყონებლივ დაუკავშირდით თქვენს რეგიონალურ ინფექციურ განყოფილებას, თუ არსებობს ინფექციაზე კლინიკური ეჭვი.
ეს ქმედება აღძრავს პროცედურებს, რაც უარყოფითი წნევის იზოლირებულ დაწესებულებაში პაციენტის უსაფრთხოდ გადაყვანას და შემთხვევის შესახებ საზოგადოებრივი ჯანდაცვის გუნდის წევრების ინფორმირებას მოიცავს.
მნიშვნელოვანია სიმპტომურ პაციენტთან ახლო კონტაქტის მქონე პირებისა (ოჯახის წევრები, დამხმარე სამედიცინო პერსონალი) და დაავადების შესაძლო გადამტანი ცხოველების შესახებ ინფორმაციის აღრიცხვა.
პოტენციურად კრიტიკული მდგომარეობის თავიდან ასაცილებლად ყველა შესაძლო შემთხვევა უნდა მართონ ექსპერტებმა, მათ შორის, საზოგადოებრივი ჯანმრთელობის ცენტრების წარმომადგენლებმა.
დაიცავით თქვენი ადგილობრივი ინფექციის პრევენციისა და კონტროლის პროტოკოლები.[1]World Health Organization. Clinical management and infection prevention and control for monkeypox: interim rapid response guidance, 10 June 2022. Jun 2022 [internet publication].
https://www.who.int/publications/i/item/WHO-MPX-Clinical-and-IPC-2022.1
რეკომენდებულია სტანდარტული, კონტაქტური და წვეთოვანი სიფრთხილის ზომების მიღება.
აეროგენული სიფრთხილის ზომები რეკომენდებულია როცა მპოქსის შესაძლო შემთხვევა გვაქვს, მაგრამ ეჭვი ჩუტყვავილაზეც გვაქვს და ჯერ ეს დიაგნოზი არ გამორიცხულა. რესპირატორები რეკომენდებულია დადასტურებული მპოქსის მქონე პაციენტებზე ზრუნვისას. აეროგენული ზომების მიღება რეკომენდებულია თუ ტარდება აეროზოლის წარმომქმნელი პროცედურები.
ჩათვალეთ, რომ ყველა დაბინძურებული მასალა (მაგ., თეთრეული, საავადმყოფოს ტანსაცმელი) და ბიოლოგიური სითხეები/მყარი ნარჩენები, არის ინფექციური.
იდეალურ შემთხვევაში, ყველა პროფესიონალი, რომელიც კავშირშია პაციენტთან, ბიოლოგიურ სითხეებთან ან ფომიტებთან, უნდა იყოს აცრილი ყვავილის ვაქცინით.
ექსპოზიციის შემდგომი ვაქცინაცია შეიძლება რეკომენდებული იყოს აუცრელი კონტაქტისთვის, (იხილეთ პრევენცია).
თუ შესაძლებელია, ორსული პერსონალი ან იმუკოკომპრომისული პერსონალი არ უნდა იყოს ჩართული შესაძლო ან დადასტურებული შემთხვევების მოვლაში.[181]UK Health Security Agency; Public Health Wales; Public Health Agency (Northern Ireland). Principles for control of non-HCID mpox in the UK: 4 nations consensus statement. Jan 2023 [internet publication].
https://www.gov.uk/government/publications/principles-for-monkeypox-control-in-the-uk-4-nations-consensus-statement
ანამნეზი
განიხილეთ ეს დიაგნოზი პაციენტებში, რომლებსაც აღენიშნებათ აუხსნელი მწვავე გამონაყარი, განსაკუთრებით თუ პაციენტი აკმაყოფილებს ეპიდემიოლოგიურ კრიტერიუმებს სიმპტომების დაწყებამდე 21 დღის პერიოდში.
ეპიდემიოლოგიური კრიტერიუმებია:[108]World Health Organization. Surveillance, case investigation and contact tracing for mpox (monkeypox): interim guidance, 20 March 2024. Mar 2024 [internet publication].
https://www.who.int/publications/i/item/WHO-MPX-Surveillance-2022.4
[182]UK Health Security Agency. Mpox (monkeypox): case definitions. January 2023 [internet publication].
https://www.gov.uk/guidance/monkeypox-case-definitions
[183]Centers for Disease Control and Prevention. Case definitions for use in the 2022 mpox response. Nov 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/case-definition.html
ახლო წარსულში მოგზაურობა ენდემურ ქვეყანაში (ან ქვეყანაში მიმდინარე ეპიდაფეთქებით)
კონტაქტი შესაძლო, სავარაუდო ან დადასტურებულ შემთხვევასთან (ან დაბინძურებულ მასალასთან)
ინტიმური ფიზიკური კონტაქტი (მათ შორის სექსუალური კონტაქტი) ადამიანებთან იმ დემოგრაფიულ ჯგუფებში, რომლებშიც ამჟამად მიმდინარეობს მპოქსის ეპიდაფეთქება (მაგ. მამაკაცები, რომლებსაც აქვთ სექსი მამაკაცებთან [MSM]), ან მრავალჯერადი და/ან შემთხვევითი სექსუალური პარტნიორები.
აფრიკაში ენდემურ ცხოველებთან ან ეგზოტიკურ შინაურ ცხოველებთან (ცოცხალი ან მკვდარი) და მათ მასალებთან კონტაქტი.
ეპიდემიოლოგიური კრიტერიუმები და შემთხვევების განსაზღვრება განსხვავდება რეგიონებს შორის. დამატებითი ინფორმაციისთვის გაეცანით ადგილობრივი საზოგადოებრივი ჯანდაცვის ორგანოების მითითებებს. შემთხვევის განსაზღვრება, იხ. კრიტერიუმები.
მნიშვნელოვანია აღინიშნოს, რომ ყველა მამაკაცი, რომელსაც სექსი აქვს მამაკაცებთან (მაღალი რისკის ჯგუფი), არ იქნება მზად გაგიზიაროთ ეს ინფორმაცია.[184]Mulka L, Cassell J. The changing face of monkeypox. BMJ. 2022 Aug 10;378:o1990.
https://www.bmj.com/content/378/bmj.o1990
http://www.ncbi.nlm.nih.gov/pubmed/35948354?tool=bestpractice.com
აუცილებელია ყველა სქესობრივად აქტიური ზრდასრულისა და მოზარდის აივ-სტატუსის განსაზღვრა, რადგან აივ-თან ასოცირებული იმუნოკომპრომისის მქონე პაციენტები მძიმე მიმდინარეობის უფრო მაღალი რისკის ქვეშ არიან.[185]Centers for Disease Control and Prevention. Health alert network (HAN) health advisory: severe manifestations of monkeypox among people who are immunocompromised due to HIV or other conditions. September 2022 [internet publication].
https://emergency.cdc.gov/han/2022/han00475.asp
კლინიკური გამოვლინება
ინკუბაციური პერიოდის განმავლობაში (დიაპაზონი 1-დან 21 დღემდე), პაციენტს, როგორც წესი, არ აღენიშნება რაიმე სიმპტომი და შეიძლება ამბობდეს, რომ თავს კარგად გრძნობს. ინკუბაციური პერიოდის განმავლობაში ვირუსი არ არის გადამდები. პაციენტებს, როგორც წესი, უვითარდებათ პროდრომული ფაზა გამონაყარის/დაზიანების გამოჩენამდე, რომელიც შეიძლება გაგრძელდეს 1-დან 5 დღემდე. თუმცა, სისტემური სიმპტომები შეიძლება გამოვლინდეს გამონაყარის გაჩენის შემდეგ და ზოგიერთ პაციენტს შეიძლება საერთოდ არ ჰქონდეს სიმპტომები.[186]Centers for Disease Control and Prevention. Mpox: clinical recognition. Aug 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/clinical-recognition.html
[187]Philpott D, Hughes CM, Alroy KA, et al. Epidemiologic and clinical characteristics of monkeypox cases: United States, May 17 – July 22, 2022. MMWR Morb Mortal Wkly Rep. 2022 Aug 12;71(32):1018-22.
https://www.cdc.gov/mmwr/volumes/71/wr/mm7132e3.htm
http://www.ncbi.nlm.nih.gov/pubmed/35951487?tool=bestpractice.com
[188]Patel A, Bilinska J, Tam JCH, et al. Clinical features and novel presentations of human monkeypox in a central London centre during the 2022 outbreak: descriptive case series. BMJ. 2022 Jul 28;378:e072410.
https://www.bmj.com/content/378/bmj-2022-072410
http://www.ncbi.nlm.nih.gov/pubmed/35902115?tool=bestpractice.com
[189]World Health Organization. Update 79: Monkeypox outbreak update: situation - transmission - countermeasures. August 2022 [internet publication].
https://www.who.int/publications/m/item/update-79-monkeypox-outbreak-update
ხშირი სიმპტომებია:[1]World Health Organization. Clinical management and infection prevention and control for monkeypox: interim rapid response guidance, 10 June 2022. Jun 2022 [internet publication].
https://www.who.int/publications/i/item/WHO-MPX-Clinical-and-IPC-2022.1
[89]Fenner F, Henderson DA, Arita I, et al. Chapter 29: Human monkeypox and other poxvirus infections of man. In: Smallpox and its eradication. Geneva: World Health Organization; 1988.
http://apps.who.int/iris/handle/10665/39485
[186]Centers for Disease Control and Prevention. Mpox: clinical recognition. Aug 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/clinical-recognition.html
ნაკლებად ხშირი სიმპტომებია:[1]World Health Organization. Clinical management and infection prevention and control for monkeypox: interim rapid response guidance, 10 June 2022. Jun 2022 [internet publication].
https://www.who.int/publications/i/item/WHO-MPX-Clinical-and-IPC-2022.1
[89]Fenner F, Henderson DA, Arita I, et al. Chapter 29: Human monkeypox and other poxvirus infections of man. In: Smallpox and its eradication. Geneva: World Health Organization; 1988.
http://apps.who.int/iris/handle/10665/39485
დიარეა
დელირიუმი/დაბნეულობა
გულყრები.
მიუხედავად იმისა, რომ კანის დაზიანებები რჩება ტიპიურ სიმპტომად, მათი ანატომიური განაწილება განსხვავებული იყო 2022 წლის გლობალური ეპიდაფეთქების დროს. გენიტალური გამოვლინებები უფრო ხშირი იყო წარსულში დაფიქსირებულ ეპიდემიებთან შედარებით. ანორექტალური სიმპტომები უნიკალური იყო ამ ეპიდაფეთქებისთვის და ადრე არ იყო აღწერილი.[29]Li P, Li J, Ayada I, et al. Clinical features, antiviral treatment and patient outcomes: a systematic review and comparative analysis of the previous and the 2022 mpox outbreaks. J Infect Dis. 2023 Feb 3 [Epub ahead of print].
https://academic.oup.com/jid/advance-article/doi/10.1093/infdis/jiad034/7025706?login=false
http://www.ncbi.nlm.nih.gov/pubmed/36735342?tool=bestpractice.com
[55]Hatami H, Jamshidi P, Arbabi M, et al. Demographic, epidemiologic, and clinical characteristics of human Monkeypox disease pre- and post-2022 Outbreaks: a systematic review and meta-analysis. Biomedicines. 2023 Mar 20;11(3):957.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC10045775
http://www.ncbi.nlm.nih.gov/pubmed/36979936?tool=bestpractice.com
კანზე გამონაყარი/დაზიანებები (95%), ცხელება (58%) და ლიმფადენოპათია (53%) იყო ყველაზე ხშირი სიმპტომები, ხოლო ანორექტალური ტკივილი/პროქტიტი დაფიქსირდა პაციენტების 18.5%-ში.[18]Liu Q, Fu L, Wang B, et al. Clinical characteristics of human mpox (monkeypox) in 2022: a systematic review and meta-analysis. Pathogens. 2023 Jan 15;12(1):146.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9861547
http://www.ncbi.nlm.nih.gov/pubmed/36678494?tool=bestpractice.com
2022 წლის ეპიდაფეთქების დროს დაფიქსირდა ატიპიური გამოვლინებები, როგორიცაა მძიმე და ინტენსიური ანორექტალური ტკივილი (მათ შორის ძლიერი ტკივილი დეფეკაციის დროს), ტენეზმები, რექტალური სისხლდენა ან ჩირქოვანი ან სისხლიანი განავალი, რომელიც დაკავშირებულია პერიანალურ/რექტალურ დაზიანებებთან და პროქტიტთან. პროქტიტის მქონე პაციენტებს შეიძლება საერთოდ არ ჰქონდეთ გამონაყარის ნიშნები.[186]Centers for Disease Control and Prevention. Mpox: clinical recognition. Aug 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/clinical-recognition.html
[187]Philpott D, Hughes CM, Alroy KA, et al. Epidemiologic and clinical characteristics of monkeypox cases: United States, May 17 – July 22, 2022. MMWR Morb Mortal Wkly Rep. 2022 Aug 12;71(32):1018-22.
https://www.cdc.gov/mmwr/volumes/71/wr/mm7132e3.htm
http://www.ncbi.nlm.nih.gov/pubmed/35951487?tool=bestpractice.com
[188]Patel A, Bilinska J, Tam JCH, et al. Clinical features and novel presentations of human monkeypox in a central London centre during the 2022 outbreak: descriptive case series. BMJ. 2022 Jul 28;378:e072410.
https://www.bmj.com/content/378/bmj-2022-072410
http://www.ncbi.nlm.nih.gov/pubmed/35902115?tool=bestpractice.com
[190]Centers for Disease Control and Prevention. Updated case-finding guidance: monkeypox outbreak - United States, 2022. Jun 2022 [internet publication].
https://emergency.cdc.gov/han/2022/han00468.asp
[191]Pfäfflin F, Wendisch D, Scherer R, et al. Monkeypox in-patients with severe anal pain. Infection. 2022 Aug 12 [Epub ahead of print].
https://link.springer.com/article/10.1007/s15010-022-01896-7
http://www.ncbi.nlm.nih.gov/pubmed/35960457?tool=bestpractice.com
[192]Yakubovsky M, Shasha D, Reich S, et al. Monkeypox presenting as proctitis in men who have sex with men. Clin Infect Dis. 2022 Sep 6 [Epub ahead of print].
https://academic.oup.com/cid/advance-article/doi/10.1093/cid/ciac737/6692817
http://www.ncbi.nlm.nih.gov/pubmed/36066470?tool=bestpractice.com
სხვა ანალური სიმპტომები შეიძლება შეიცავდეს ქავილს, სისხლდენას, წვას, შეშუპებას და ლორწოვან გამონადენს.[193]Rekik S, Pluart DL, Ferré V, et al. Anogenital symptoms and lesions in a series of 20 patients infected with monkeypox virus. Colorectal Dis. 2023 Feb 8 [Epub ahead of print].
https://onlinelibrary.wiley.com/doi/10.1111/codi.16513
http://www.ncbi.nlm.nih.gov/pubmed/36756717?tool=bestpractice.com
მამაკაცები, რომლებსაც ჰქონდათ ანალური მიმღები სექსი, უფრო ხშირად უჩიოდნენ პროქტიტს, ვიდრე მამაკაცები, რომლებსაც არ ჰქონდათ მსგავსი ანამნეზი.[194]Tarín-Vicente EJ, Alemany A, Agud-Dios M, et al. Clinical presentation and virological assessment of confirmed human monkeypox virus cases in Spain: a prospective observational cohort study. Lancet. 2022 Aug 27;400(10353):661-9.
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(22)01436-2/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/35952705?tool=bestpractice.com
ოტოლარინგოლოგიური გამოვლინებები (მაგ. თავის ტკივილი, ყელის ტკივილი, ხველა, კისრის ლიმფადენოპათია) უფრო გავრცელებული იყო წინა ეპიდაფეთქებების დროს, ვიდრე 2022 წლის ეპიდაფეთქების დროს.[195]Shah J, Saak TM, Desai AN, et al. Otolaryngologic manifestations among MPOX patients: a systematic review and meta-analysis. Am J Otolaryngol. 2023 Nov-Dec;44(6):103991.
http://www.ncbi.nlm.nih.gov/pubmed/37487464?tool=bestpractice.com
პაციენტთა განსაკუთრებული პოპულაცია
ბავშვები და მოზარდები: კლინიკური სურათი ზრდასრულების მსგავსია.[119]Centers for Disease Control and Prevention. Clinical considerations for mpox in children and adolescents. Sep 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/pediatric.html
მძიმე გართულებები აღინიშნა ახალშობილებსა და მცირეწლოვან ბავშვებში.[120]Huang YA, Howard-Jones AR, Durrani S, et al. Monkeypox: a clinical update for paediatricians. J Paediatr Child Health. 2022 Sep;58(9):1532-8.
https://onlinelibrary.wiley.com/doi/10.1111/jpc.16171
http://www.ncbi.nlm.nih.gov/pubmed/35979896?tool=bestpractice.com
ორსული ქალები: კლინიკური გამოვლინება არაორსულების მსგავსია.[122]Centers for Disease Control and Prevention. Clinical considerations for mpox in people who are pregnant or breastfeeding. Mar 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/pregnancy.html
იმუნოკომპრომისული პირები (მოიცავს შორსწასული ან უკონტროლი აივ ინფექციის მქონე პირებს): შეიძლება გამოვლინდეს ატიპიური მდგომარეობა ან უფრო მძიმე ავადმყოფობა (მაგ. სეფსისი, გავრცელებული გამონაყარი, ჰემორაგიული დაავადება, მრავლობითი გაერთიანებული დაზიანებები, ნეკროზული დაზიანებები, მძიმე ლიმფადენოპათია, რომელიც შეიძლება ობსტრუქციული იყოს, თვალის ან თვალის გარშემო ინფექციები, ფილტვების ჩართვა, ენცეფალიტი, მიოკარდიტი ან სხვა გართულებები, რომლებიც საჭიროებს ჰოსპიტალიზაციას).[33]Centers for Disease Control and Prevention. Clinical considerations for treatment and prophylaxis of mpox infection in people who are immunocompromised. Sep 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/people-with-HIV.html
[34]O'Shea J, Filardo TD, Morris SB, et al. Interim guidance for prevention and treatment of monkeypox in persons with HIV infection: United States, August 2022. MMWR Morb Mortal Wkly Rep. 2022 Aug 12;71(32):1023-8.
https://www.cdc.gov/mmwr/volumes/71/wr/mm7132e4.htm
http://www.ncbi.nlm.nih.gov/pubmed/35951495?tool=bestpractice.com
[196]Boesecke C, Monin MB, van Bremen K, et al. Severe monkeypox-virus infection in undiagnosed advanced HIV infection. Infection. 2022 Dec;50(6):1633-4.
https://link.springer.com/article/10.1007/s15010-022-01901-z
http://www.ncbi.nlm.nih.gov/pubmed/35969365?tool=bestpractice.com
აივ-ით დაავადებულ პაციენტებს შეიძლება ჰქონდეთ დიარეა, პერიანალური გამონაყარი/დაზიანებები, რექტალური ტკივილი, ანორექტალური აბსცესი, ფიმოზი, პნევმონია და უფრო მძიმე გამონაყარი.[132]Chastain DB, Motoa G, Ortiz-Martínez Y, et al. Characteristics and clinical manifestations of monkeypox among people with and without HIV in the United States: a retrospective cohort. AIDS. 2023 Mar 15;37(4):611-6.
http://www.ncbi.nlm.nih.gov/pubmed/36729995?tool=bestpractice.com
[197]Angelo KM, Smith T, Camprubí-Ferrer D, et al. Epidemiological and clinical characteristics of patients with monkeypox in the GeoSentinel Network: a cross-sectional study. Lancet Infect Dis. 2022 Oct 7 [Epub ahead of print].
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9546520
http://www.ncbi.nlm.nih.gov/pubmed/36216018?tool=bestpractice.com
შემთხვევის განსაზღვრება შეიძლება განსხვავდებოდეს რეგიონების მიხედვით. დამატებითი ინფორმაციისთვის გაეცანით ადგილობრივი საზოგადოებრივი ჯანდაცვის ორგანოების მითითებებს. შემთხვევის განსაზღვრება, იხ. კრიტერიუმები.
ფიზიკური გამოკვლევა
ინფექციის პირველი ნიშანი, როგორც წესი, არის გამონაყარი ან კანის დაზიანება/დაზიანებები. ფიზიკური გასინჯვით შეიძლება გამოვლინდეს გამონაყარი ან დაზიანებები, და შეიძლება ლიმფადენოპათიაც. საჭიროა კანის და ლორწოვანის სხვადასხვა არეში (მაგ. ანალური, ვაგინალური, ორალური, ნაზალური, ოფთალმოლოგიური) დეტალური გასინჯვა.[190]Centers for Disease Control and Prevention. Updated case-finding guidance: monkeypox outbreak - United States, 2022. Jun 2022 [internet publication].
https://emergency.cdc.gov/han/2022/han00468.asp
გასინჯვამ შეიძლება გამოავლინოს დაზიანებები, რომელთა შესახებაც პაციენტმა შეიძლება არ იცოდეს, ან შეიძლება საერთოდ არ გამოავლინოს დაზიანებები.
ტრადიციულად, პაციენტებს დამახასიათებელი გამონაყარი უვლინდებათ მწვავე ფებრილური ავადმყოფობის დაწყებიდან 1-3 დღის შემდეგ. როგორც წესი, გამონაყარი იწყება სახესა და სხეულზე და ცენტრიდან პერიფერიებისკენ ვრცელდება, ხელისგულებსა და ფეხისგულებზეც (შეიძლება წინ უსწრებდეს ოროფარინგული/ენაზე გამონაყარი, რომელიც 24 საათით ადრე ვლინდება მაგრამ ხშირად შეუმჩნევლად ალაგდება). დაზიანებები ერთდროულად პროგრესირებს და გადის ოთხ სტადიას - მაკულარული, პაპულარული, ბუშტუკოვანი და ვეზიკულური - თითოეული ეტაპი გრძელდება 1-დან 2 დღემდე, შემდეგ იქერქება და ალაგდება. დაზიანებები, როგორც წესი, 5-დან 10 მმ დიამეტრისაა, შეიძლება იყოს გამოყოფილი ან შერწყმული და შეიძლება იყოს მხოლოდ რამდენიმე ცალი ან რამდენიმე ათასი. ვეზიკულები კარგად არის შემოფარგლული და ღრმად მდებარეობს დერმისში. გამონაყარი ჩვეულებრივ ქრება 2-დან 4 კვირამდე პერიოდში.[1]World Health Organization. Clinical management and infection prevention and control for monkeypox: interim rapid response guidance, 10 June 2022. Jun 2022 [internet publication].
https://www.who.int/publications/i/item/WHO-MPX-Clinical-and-IPC-2022.1
[28]World Health Organization. Mpox (monkeypox): fact sheet. Apr 2023 [internet publication].
https://www.who.int/en/news-room/fact-sheets/detail/monkeypox
[89]Fenner F, Henderson DA, Arita I, et al. Chapter 29: Human monkeypox and other poxvirus infections of man. In: Smallpox and its eradication. Geneva: World Health Organization; 1988.
http://apps.who.int/iris/handle/10665/39485
[170]McCollum AM, Damon IK. Human monkeypox. Clin Infect Dis. 2014 Jan;58(2):260-7.
https://academic.oup.com/cid/article/58/2/260/335791
http://www.ncbi.nlm.nih.gov/pubmed/24158414?tool=bestpractice.com
[186]Centers for Disease Control and Prevention. Mpox: clinical recognition. Aug 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/clinical-recognition.html
2022 წლის გლობალური ეპიდაფეთქების დროს გამოვლინება იყო ატიპიური, გამონაყარი ძირითადად ანოგენიტალურ არეში ფიქსირდებოდა.[54]Sukhdeo S, Mishra S, Walmsley S. Human monkeypox: a comparison of the characteristics of the new epidemic to the endemic disease. BMC Infect Dis. 2022 Dec 12;22(1):928.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9742013
http://www.ncbi.nlm.nih.gov/pubmed/36503476?tool=bestpractice.com
დაზიანებები, როგორც წესი, ლოკალიზებულია გენიტალურ, პერინეულ/პერიანალურ ან პირის გარშემო მიდამოებში და ხშირად არ ვრცელდება, რაც მიუთითებს იმაზე, რომ გადაცემა ხდება სქესობრივი აქტის დროს კონტაქტის შედეგად, და დაზიანებები შესაძლოა დაწყებული იყოს ინოკულაციის ადგილიდან.[68]World Health Organization. Multi-country monkeypox outbreak: situation update. 27 June 2022 [internet publication].
https://www.who.int/emergencies/disease-outbreak-news/item/2022-DON396
[186]Centers for Disease Control and Prevention. Mpox: clinical recognition. Aug 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/clinical-recognition.html
[198]Girometti N, Byrne R, Bracchi M, et al. Demographic and clinical characteristics of confirmed human monkeypox virus cases in individuals attending a sexual health centre in London, UK: an observational analysis. Lancet Infect Dis. 2022 Sep;22(9):1321-8.
https://www.thelancet.com/journals/laninf/article/PIIS1473-3099(22)00411-X/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/35785793?tool=bestpractice.com
[199]European Centre for Disease Prevention and Control. Monkeypox cases reported in UK and Portugal. May 2022 [internet publication].
https://www.ecdc.europa.eu/en/news-events/monkeypox-cases-reported-uk-and-portugal
[200]Patrocinio-Jesus R, Peruzzu F. Monkeypox genital lesions. N Engl J Med. 2022 Jul 7;387(1):66.
https://www.nejm.org/doi/10.1056/NEJMicm2206893
http://www.ncbi.nlm.nih.gov/pubmed/35704421?tool=bestpractice.com
[201]Orviz E, Negredo A, Ayerdi O, et al. Monkeypox outbreak in Madrid (Spain): clinical and virological aspects. J Infect. 2022 Oct;85(4):412-7.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9534097
http://www.ncbi.nlm.nih.gov/pubmed/35830908?tool=bestpractice.com
[202]Català A, Clavo Escribano P, Riera J, et al. Monkeypox outbreak in Spain: clinical and epidemiological findings in a prospective cross-sectional study of 185 cases. Br J Dermatol. 2022 Nov;187(5):765-72.
https://onlinelibrary.wiley.com/doi/10.1111/bjd.21790
http://www.ncbi.nlm.nih.gov/pubmed/35917191?tool=bestpractice.com
პირის ღრუსა და ხახის დაზიანებების მოჭარბება დაკავშირებულია ორალურ სექსთან, ხოლო დაზიანებების დიდი რაოდენობა პერიანალურ მიდამოში დაკავშირებულია ანალურ-მიმღებ სექსთან.[194]Tarín-Vicente EJ, Alemany A, Agud-Dios M, et al. Clinical presentation and virological assessment of confirmed human monkeypox virus cases in Spain: a prospective observational cohort study. Lancet. 2022 Aug 27;400(10353):661-9.
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(22)01436-2/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/35952705?tool=bestpractice.com
2022 წლის გლობალური ეპიდაფეთქების სხვა ატიპიური მახასიათებლებია:[68]World Health Organization. Multi-country monkeypox outbreak: situation update. 27 June 2022 [internet publication].
https://www.who.int/emergencies/disease-outbreak-news/item/2022-DON396
[186]Centers for Disease Control and Prevention. Mpox: clinical recognition. Aug 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/clinical-recognition.html
[188]Patel A, Bilinska J, Tam JCH, et al. Clinical features and novel presentations of human monkeypox in a central London centre during the 2022 outbreak: descriptive case series. BMJ. 2022 Jul 28;378:e072410.
https://www.bmj.com/content/378/bmj-2022-072410
http://www.ncbi.nlm.nih.gov/pubmed/35902115?tool=bestpractice.com
[203]Quattri E, Avallone G, Maronese CA, et al. Unilesional monkeypox: a report of two cases from Italy. Travel Med Infect Dis. 2022 Aug 10;49:102424.
https://www.sciencedirect.com/science/article/pii/S1477893922001703
http://www.ncbi.nlm.nih.gov/pubmed/35961491?tool=bestpractice.com
ვლინდება მხოლოდ რამდენიმე დაზიანება (ან თუნდაც მხოლოდ ერთი დაზიანება) კანზე და შეიძლება არ იყოს გავრცელებული
კანის დაზიანებების გარეშე ანალური ტკივილი და სისხლდენა
გამონაყარის ერთეულები განვითარების სხვადასხვა ეტაპზე გვხვდება (ასინქრონული)
გამონაყარი ყოველთვის არ ჩნდება ხელისგულებსა და ფეხისგულებზე
დაზიანებების გამოჩენა პროდრომის წინ.
[Figure caption and citation for the preceding image starts]: ინდივიდუალური დაზიანებების სურათები (2022 წლის გლობალური ეპიდაფეთქება)UKHSA [Citation ends].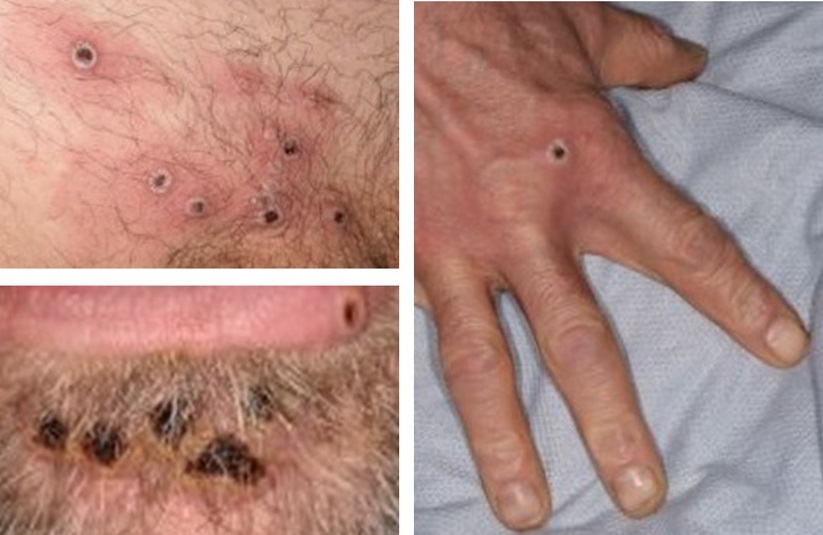
2022 წლის გლობალური ეპიდაფეთქების დროს, პაციენტთა უმეტესობას (64%) აღენიშნებოდა <10 დაზიანება, პაციენტების დაახლოებით 10%-ს აღენიშნებოდა მხოლოდ ერთი დაზიანება გენიტალურ არეში.[99]Thornhill JP, Barkati S, Walmsley S, et al. Monkeypox virus infection in humans across 16 countries: April–June 2022. N Engl J Med. 2022 Aug 25;387(8):679-91.
https://www.nejm.org/doi/full/10.1056/NEJMoa2207323
http://www.ncbi.nlm.nih.gov/pubmed/35866746?tool=bestpractice.com
ზოგიერთ პაციენტს შეიძლება არ ჰქონდეს კანის/ლორწოვანის დაზიანება და გამოუვლინდეს მხოლოდ სისტემური ნიშნები/სიმპტომები დიაგნოზის დროს.[204]Ciccarese G, Brucci G, Di Biagio A, et al. Two cases of monkeypox virus infection without detectable cutaneous/mucosal lesions. Travel Med Infect Dis. 2023 Jul-Aug;54:102605.
https://www.sciencedirect.com/science/article/pii/S1477893923000650?via%3Dihub
ატიპიური ერთჯერადი დაზიანებები შეიძლება წააგავდეს აბსცესებს და ღრმა ქსოვილის სხვა დაზიანებებს.[184]Mulka L, Cassell J. The changing face of monkeypox. BMJ. 2022 Aug 10;378:o1990.
https://www.bmj.com/content/378/bmj.o1990
http://www.ncbi.nlm.nih.gov/pubmed/35948354?tool=bestpractice.com
პაციენტთა დაახლოებით მესამედს აღენიშნებოდა დაზიანებები განვითარების სხვადასხვა სტადიაზე ერთი კვლევის მიხედვით.[188]Patel A, Bilinska J, Tam JCH, et al. Clinical features and novel presentations of human monkeypox in a central London centre during the 2022 outbreak: descriptive case series. BMJ. 2022 Jul 28;378:e072410.
https://www.bmj.com/content/378/bmj-2022-072410
http://www.ncbi.nlm.nih.gov/pubmed/35902115?tool=bestpractice.com
2022 წლის გლობალურ ეპიდაფეთქებაში დაზიანებების ყველაზე გავრცელებული ტიპი იყო ანოგენიტალური დაზიანებები (66%). პირის ღრუს დაზიანებები გვხვდებოდა პაციენტების 21%-ში.[18]Liu Q, Fu L, Wang B, et al. Clinical characteristics of human mpox (monkeypox) in 2022: a systematic review and meta-analysis. Pathogens. 2023 Jan 15;12(1):146.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9861547
http://www.ncbi.nlm.nih.gov/pubmed/36678494?tool=bestpractice.com
პირის ღრუს დაზიანებები შეიძლება შეინიშნოს პირის ღრუს ლორწოვანი გარსის სხვადასხვა ნაწილში, მათ შორის ტუჩებზე, ენაზე და, ყველაზე ხშირად, ტონზილებზე. დაზიანებები ასევე დაფიქსირებულია საყლაპავ მილში.[205]Ardila CM, Arrubla-Escobar DE, Vivares-Builes AM. Oral lesions in patients with human monkeypox: a systematic scoping review. J Oral Pathol Med. 2022 Oct 20 [Epub ahead of print].
http://www.ncbi.nlm.nih.gov/pubmed/36263594?tool=bestpractice.com
[206]Mishra S, Khan R, Krizova A, et al. Esophageal monkeypox lesion. Clin Gastroenterol Hepatol. 2022 Sep 26 [Epub ahead of print].
https://www.cghjournal.org/article/S1542-3565(22)00922-3/pdf
http://www.ncbi.nlm.nih.gov/pubmed/36174941?tool=bestpractice.com
იშვიათად შეიძლება დაფიქსირდეს ყურის დაზიანებები.[207]Williams G, Watters C, Watson N. Auricular manifestation of mpox (monkeypox). BMJ Case Rep. 2023 Jan 19;16(1):e252931.
https://casereports.bmj.com/content/16/1/e252931.long
http://www.ncbi.nlm.nih.gov/pubmed/36657823?tool=bestpractice.com
მიუხედავად იმისა, რომ 2022 წლის გლობალური ეპიდაფეთქების დროს პაციენტების უმეტესობა იყო მამაკაცი, ქალებში დაფიქსირდა ლოკალიზებული გენიტალური დაზიანებები (ვულვის და ინტრავაგინალური) და საშვილოსნოს ყელის დაზიანება.[208]Portela-Dias J, Sereno S, Falcão-Reis I, et al. Female monkeypox infection with localized genital lesions. Am J Obstet Gynecol. 2022 Aug 25 [Epub ahead of print].
https://www.ajog.org/article/S0002-9378(22)00689-5/pdf
http://www.ncbi.nlm.nih.gov/pubmed/36030847?tool=bestpractice.com
[209]Vallée A, Chatelain A, Carbonnel M, et al. Monkeypox virus infection in 18-year-old woman after sexual intercourse, France, September 2022. Emerg Infect Dis. 2022 Nov 10;29(1).
https://wwwnc.cdc.gov/eid/article/29/1/22-1643_article
http://www.ncbi.nlm.nih.gov/pubmed/36355630?tool=bestpractice.com
[210]Zayat N, Huang S, Wafai J, et al. Monkeypox virus infection in 22-year-old woman after sexual intercourse, New York, USA. Emerg Infect Dis. 2022 Nov 10;29(1).
https://wwwnc.cdc.gov/eid/article/29/1/22-1662_article
http://www.ncbi.nlm.nih.gov/pubmed/36355634?tool=bestpractice.com
[211]Ramírez M, Delso V, Sánchez MJ, et al. Mpox (monkeypox) presenting as cervical and vulvar disease. Obstet Gynecol. 2023 Jan 10 [Epub ahead of print].
https://journals.lww.com/greenjournal/Fulltext/9900/Mpox__Monkeypox__Presenting_as_Cervical_and_Vulvar.671.aspx
http://www.ncbi.nlm.nih.gov/pubmed/36626748?tool=bestpractice.com
ვულვოვაგინალური დაზიანებები ჭარბობდა ცისგენდერ ქალებში და ანორექტალური ნიშნები იყო უპირატესი ტრანსგენდერ ქალებში, რაც ანატომიურად შეესაბამება სექსუალურ პრაქტიკებს.[35]Thornhill JP, Palich R, Ghosn J, et al. Human monkeypox virus infection in women and non-binary individuals during the 2022 outbreaks: a global case series. Lancet. 2022 Dec 3;400(10367):1953-65.
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(22)02187-0/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/36403584?tool=bestpractice.com
დაზიანებები შეიძლება კლასიფიცირდეს როგორც პაპულები, ვეზიკულები, ბუშტუკები, პუსტულები, ეროზია, წყლულები ან ქერქები.[212]Prasad S, Casas CG, Strahan AG, et al. A dermatologic assessment of 101 mpox (monkeypox) cases from 13 countries during the 2022 outbreak: skin lesion morphology, clinical course, and scarring. J Am Acad Dermatol. 2023 Jan 11 [Epub ahead of print].
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9833815
http://www.ncbi.nlm.nih.gov/pubmed/36641010?tool=bestpractice.com
ისინი შეიძლება თავდაპირველად მტკივნეული იყოს და შეხორცების ფაზაში ქავილი გამოიწვიოს.
გარე სასქესო ორგანოებზე დაზიანებებმა შეიძლება გამოიწვიოს ძლიერი შეშუპება და ტკივილი. პირის ღრუს დაზიანებებმა შეიძლება გამოიწვიოს კვების და სასმელის მიღების სირთულეები, რამაც შეიძლება გამოიწვიოს დეჰიდრატაცია და მალნუტრიცია. გამონაყარის/დაზიანებების ადგილმდებარეობის მიხედვით პაციენტებს შეიძლება ჰქონდეთ შემდეგი გართულებები (იხ.გართულებები):[188]Patel A, Bilinska J, Tam JCH, et al. Clinical features and novel presentations of human monkeypox in a central London centre during the 2022 outbreak: descriptive case series. BMJ. 2022 Jul 28;378:e072410.
https://www.bmj.com/content/378/bmj-2022-072410
http://www.ncbi.nlm.nih.gov/pubmed/35902115?tool=bestpractice.com
[189]World Health Organization. Update 79: Monkeypox outbreak update: situation - transmission - countermeasures. August 2022 [internet publication].
https://www.who.int/publications/m/item/update-79-monkeypox-outbreak-update
[213]Gomez-Garberi M, Sarrio-Sanz P, Martinez-Cayuelas L, et al. Genitourinary lesions due to monkeypox. Eur Urol. 2022 Dec;82(6):625-30.
https://www.sciencedirect.com/science/article/pii/S0302283822026252
http://www.ncbi.nlm.nih.gov/pubmed/36096858?tool=bestpractice.com
პენისის ან სათესლე პარკის მძიმე შეშუპება, პარაფიმოზი/ფიმოზი, ბალანიტი
ტონზილიტი, პერიტონზილარული ცელულიტი, ტონზილარული/პერიტონზილარული აბსცესი, ეპიგლოტიტი
პერიანალური/შორისის აბსცესი, სწორი ნაწლავის პერფორაცია
შარდის შეკავება, ურეთრიტი.
ერითემული მაკულოპაპულური, გენერალიზებული პურპურა და მორბილოფორმული გამონაყარი დაფიქსირდა ზოგიერთ პაციენტში 2022 წლის გლობალური ეპიდაფეთქების დროს.[188]Patel A, Bilinska J, Tam JCH, et al. Clinical features and novel presentations of human monkeypox in a central London centre during the 2022 outbreak: descriptive case series. BMJ. 2022 Jul 28;378:e072410.
https://www.bmj.com/content/378/bmj-2022-072410
http://www.ncbi.nlm.nih.gov/pubmed/35902115?tool=bestpractice.com
[212]Prasad S, Casas CG, Strahan AG, et al. A dermatologic assessment of 101 mpox (monkeypox) cases from 13 countries during the 2022 outbreak: skin lesion morphology, clinical course, and scarring. J Am Acad Dermatol. 2023 Jan 11 [Epub ahead of print].
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9833815
http://www.ncbi.nlm.nih.gov/pubmed/36641010?tool=bestpractice.com
[214]Simon-Gozalbo A, Gamo-Guerrero M, Alonso-Garcia S, et al. Haemorrhagic monkeypox infection in an immunosuppressed patient with human immunodeficiency virus: beyond the pustules. Clin Microbiol Infect. 2023 Jan;29(1):122-4.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9534161
http://www.ncbi.nlm.nih.gov/pubmed/36206864?tool=bestpractice.com
ლიმფადენოპათია
ლიმფადენოპათია შეიძლება იყოს განზოგადებული ან ლოკალიზებული რამდენიმე უბანზე. როგორც წესი, ეს ხდება ცხელების დაწყებისას და გამონაყარის წინ, ან იშვიათად, გამონაყარის დაწყებასთან ერთად. შეიძლება იყოს ქვედა ყბის, კისრის, იღლიის ან საზარდულის და შეიძლება განვითარდეს სხეულის ორივე მხარეს ან მხოლოდ ერთ მხარეს.
გადიდებული ლიმფური კვანძები დაახლოებით 1-დან 4 სმ-მდე დიამეტრისაა. შეხებისას შეიძლება იყოს მყარი, მგრძნობიარე და ზოგჯერ მტკივნეულიც.[170]McCollum AM, Damon IK. Human monkeypox. Clin Infect Dis. 2014 Jan;58(2):260-7.
https://academic.oup.com/cid/article/58/2/260/335791
http://www.ncbi.nlm.nih.gov/pubmed/24158414?tool=bestpractice.com
ლიმფადენოპათია არის ხშირი სპეციფიკური ნიშანი, მაგრამ იშვიათია ყვავილის და სხვა დაავადებების დიფერენციალური დიაგნოზის დროს.[1]World Health Organization. Clinical management and infection prevention and control for monkeypox: interim rapid response guidance, 10 June 2022. Jun 2022 [internet publication].
https://www.who.int/publications/i/item/WHO-MPX-Clinical-and-IPC-2022.1
[45]Huhn GD, Bauer AM, Yorita K, et al. Clinical characteristics of human monkeypox, and risk factors for severe disease. Clin Infect Dis. 2005 Dec 15;41(12):1742-51.
https://academic.oup.com/cid/article/41/12/1742/344953
http://www.ncbi.nlm.nih.gov/pubmed/16288398?tool=bestpractice.com
[89]Fenner F, Henderson DA, Arita I, et al. Chapter 29: Human monkeypox and other poxvirus infections of man. In: Smallpox and its eradication. Geneva: World Health Organization; 1988.
http://apps.who.int/iris/handle/10665/39485
[170]McCollum AM, Damon IK. Human monkeypox. Clin Infect Dis. 2014 Jan;58(2):260-7.
https://academic.oup.com/cid/article/58/2/260/335791
http://www.ncbi.nlm.nih.gov/pubmed/24158414?tool=bestpractice.com
დაავადების სიმძიმე და მძიმე ფორმის რისკფაქტორები
შემთხვევების უმეტესობა მსუბუქია, მაგრამ დაავადების სიმძიმის სპექტრი მერყეობს მსუბუქიდან მძიმემდე და შეიძლება იყოს ფატალური.
დაავადების სიმძიმე დამოკიდებულია პაციენტის საწყის ჯანმრთელობაზე, მათ იმუნურ პასუხზე, ვაქცინაციის სტატუსზე, თანმხლები დაავადებების არსებობაზე, ექსპოზიციის გზაზე და ვირუსის შტამზე.[138]Centers for Disease Control and Prevention. Interim clinical guidance for the treatment of mpox. Jul 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/treatment.html
[186]Centers for Disease Control and Prevention. Mpox: clinical recognition. Aug 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/clinical-recognition.html
II კლადის ვირუსი ასოცირდება უფრო მსუბუქ დაავადებებთან შედარებით I კლადის ვირუსთან.[7]Beer EM, Rao VB. A systematic review of the epidemiology of human monkeypox outbreaks and implications for outbreak strategy. PLoS Negl Trop Dis. 2019 Oct;13(10):e0007791.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6816577
http://www.ncbi.nlm.nih.gov/pubmed/31618206?tool=bestpractice.com
აღწერილია უსიმპტომო ინფექცია, მაგრამ ცნობილი არ არის უსიმპტომო ინფექციის დროს გადაცემის პოტენციალი.[89]Fenner F, Henderson DA, Arita I, et al. Chapter 29: Human monkeypox and other poxvirus infections of man. In: Smallpox and its eradication. Geneva: World Health Organization; 1988.
http://apps.who.int/iris/handle/10665/39485
[90]Reda A, El-Qushayri AE, Shah J. Asymptomatic monkeypox infection: a call for greater control of infection and transmission. Lancet Microbe. 2023 Jan;4(1):e15-6.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9536807
http://www.ncbi.nlm.nih.gov/pubmed/36209756?tool=bestpractice.com
ვაქცინაციის შედეგად მიღებული იმუნიტეტი არსებითად ამცირებს კლინიკური ნიშნებისა და სიმპტომების სიხშირეს და ინტენსივობას.[7]Beer EM, Rao VB. A systematic review of the epidemiology of human monkeypox outbreaks and implications for outbreak strategy. PLoS Negl Trop Dis. 2019 Oct;13(10):e0007791.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6816577
http://www.ncbi.nlm.nih.gov/pubmed/31618206?tool=bestpractice.com
შეაფასეთ პაციენტი იმის დასადგენად, აქვს თუ არა მას მძიმე ან გართულებული დაავადების ნიშნები და სიმპტომები.[1]World Health Organization. Clinical management and infection prevention and control for monkeypox: interim rapid response guidance, 10 June 2022. Jun 2022 [internet publication].
https://www.who.int/publications/i/item/WHO-MPX-Clinical-and-IPC-2022.1
გართულებების კლინიკური ნიშნები და სიმპტომებია:
გულისრევა და ღებინება
კისრის მტკივნეული ლიმფადენოპათია, რომელიც იწვევს დისფაგიას
საკვების/სითხის მიღების შეზღუდვა ან დეჰიდრატაცია
თვალის ტკივილი ან მხედველობის დარღვევები
ჰეპატომეგალია
სეფსისი
რესპირატორული დისტრესი ან პნევმონია
კონფუზია.
ლაბორატორიული დარღვევები:
კანის დაზიანებების სიმძიმის ქულა:
მსუბუქი (<25 ერთეული დაზიანება)
საშუალო (25-99 ერთეული დაზიანება)
მძიმე (100-250 ერთეული დაზიანება)
ძალიან მძიმე (>250 ერთეული დაზიანება).
აშშ-ს დაავადებათა კონტროლისა და პრევენციის ცენტრები (CDC) მძიმე შემთხვევად მიიჩნევენ პაციენტს, რომელსაც აქვს:[138]Centers for Disease Control and Prevention. Interim clinical guidance for the treatment of mpox. Jul 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/treatment.html
ჭარბი რაოდენობით დაზიანებები კანზე, რომლებიც ერთიანდება
ჰემორაგიული დაავადება
ნეკროზული დაზიანებები
მძიმე ლიმფადენოპათია, რომელიც შეიძლება იყოს ნეკროზული ან ობსტრუქციული (მაგ. სასუნთქ გზებში)
ორგანოთა რამდენიმე სისტემის ჩართულობა და დაკავშირებული თანმხლები პრობლემები (მაგ. სეფსისი, ენცეფალიტი, მიოკარდიტი, თვალის ან თვალის გარშემო ინფექციები, ფილტვის ჩართვა კვანძოვანი დაზიანებებით)
ნებისმიერი სხვა მდგომარეობა, რომელიც საჭიროებს ჰოსპიტალიზაციას.
შეაფასეთ პაციენტი იმის დასადგენად, აქვს თუ არა მას რისკფაქტორები. დაავადების მძიმე ფორმის ან გართულებების მაღალი რისკის მქონე პაციენტები არიან:[1]World Health Organization. Clinical management and infection prevention and control for monkeypox: interim rapid response guidance, 10 June 2022. Jun 2022 [internet publication].
https://www.who.int/publications/i/item/WHO-MPX-Clinical-and-IPC-2022.1
[138]Centers for Disease Control and Prevention. Interim clinical guidance for the treatment of mpox. Jul 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/treatment.html
[215]NHS England. Management of laboratory confirmed mpox infections. February 2023 [internet publication].
https://www.england.nhs.uk/publication/management-of-laboratory-confirmed-mpox-infections
ბავშვები (განსაკუთრებით <8 წლამდე ასაკის)
ორსული ან მეძუძური ქალები
იმუნოკომპრომისული პირები (მაგ. შორსწასული ან ცუდად კონტროლირებული აივ ინფექცია, ავთვისებიანი მდგომარეობა, ტრანსპლანტის მიმღები პაციენტები, აუტოიმუნური დაავადება იმუნოდეფიციტით)
კანის მწვავე ან ქრონიკული დაავადების მქონე პირები.
აივ ინფექციის მქონე პაციენტების რისკის შეფასებისას გაითვალისწინეთ ვირუსული სუპრესია და CD4 უჯრედების რაოდენობა.[33]Centers for Disease Control and Prevention. Clinical considerations for treatment and prophylaxis of mpox infection in people who are immunocompromised. Sep 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/people-with-HIV.html
[34]O'Shea J, Filardo TD, Morris SB, et al. Interim guidance for prevention and treatment of monkeypox in persons with HIV infection: United States, August 2022. MMWR Morb Mortal Wkly Rep. 2022 Aug 12;71(32):1023-8.
https://www.cdc.gov/mmwr/volumes/71/wr/mm7132e4.htm
http://www.ncbi.nlm.nih.gov/pubmed/35951495?tool=bestpractice.com
საწყისი კვლევები
საბოლოო დიაგნოზი საჭიროებს ლაბორატორიულ დადასტურებას. ტესტირება შესაძლებელია საზოგადოებრივი ჯანდაცვის რეგიონალურ ლაბორატორიებში.
ტესტირება უნდა ჩატარდეს რაც შეიძლება სწრაფად იმ პაციენტებში, რომლებსაც შესაძლოა ინფექცია ჰქონდეთ.[1]World Health Organization. Clinical management and infection prevention and control for monkeypox: interim rapid response guidance, 10 June 2022. Jun 2022 [internet publication].
https://www.who.int/publications/i/item/WHO-MPX-Clinical-and-IPC-2022.1
შესთავაზეთ ტესტირება ნებისმიერ პირს, რომელიც აკმაყოფილებს შემთხვევის განსაზღვრებას შესაძლო ან სავარაუდო შემთხვევისთვის.[216]World Health Organization. Diagnostic testing for the monkeypox virus (MPXV): interim guidance. Nov 2023 [internet publication].
https://www.who.int/publications/i/item/who-mpx-laboratory-2023-1
ტესტირების გადაწყვეტილება უნდა ეფუძნებოდეს როგორც კლინიკურ, ასევე ეპიდემიოლოგიურ ფაქტორებს, რომლებიც დაკავშირებულია ინფექციის ალბათობის შეფასებასთან.
მპოქსზე ტესტირების პარალელურად განიხილეთ სხვა დაავადებებზე დიფერენციალური დიაგნოსტიკური ტესტირების სტრატეგია.
პაციენტები უნდა დარჩნენ იზოლაციაში ტესტის შედეგების მიღებამდე.
ნუკლეინის მჟავების ამპლიფიკაციის ტესტირება (NAAT), რეალურ დროში პოლიმერაზული ჯაჭვური რეაქციის (RT-პჯრ) ან ჩვეულებრივი პჯრ გამოყენებით, არის სასურველი ლაბორატორიული ტესტი მისი სიზუსტისა და მგრძნობელობის გათვალისწინებით.[216]World Health Organization. Diagnostic testing for the monkeypox virus (MPXV): interim guidance. Nov 2023 [internet publication].
https://www.who.int/publications/i/item/who-mpx-laboratory-2023-1
[217]UK Health Security Agency. Mpox (monkeypox): diagnostic testing. Jan 2024 [internet publication].
https://www.gov.uk/guidance/monkeypox-diagnostic-testing
[218]Centers for Disease Control and Prevention. Guidelines for collecting and handling specimens for mpox testing. September 2022 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/prep-collection-specimens.html
[219]Altindis M, Puca E, Shapo L. Diagnosis of monkeypox virus: an overview. Travel Med Infect Dis. 2022 Sep 13;50:102459.
https://www.sciencedirect.com/science/article/pii/S1477893922002058
http://www.ncbi.nlm.nih.gov/pubmed/36109000?tool=bestpractice.com
[220]Gul I, Liu C, Yuan X, et al. Current and perspective sensing methods for monkeypox virus. Bioengineering (Basel). 2022 Oct 18;9(10):571.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9598380
http://www.ncbi.nlm.nih.gov/pubmed/36290539?tool=bestpractice.com
NAAT შეიძლება იყოს ზოგადი ორთოპოქსივირუსისთვის ან სპეციფიკური მაიმუნის ვირუსისთვის (უპირატესია). დადებითი პასუხს ორთოპოქსვირუსის პჯრ ანალიზის გამოყენებით უნდა მოჰყვეს მაიმუნის ვირუსის პჯრ და/ან სეკვენსირება დიაგნოზის დასადასტურებლად.[216]World Health Organization. Diagnostic testing for the monkeypox virus (MPXV): interim guidance. Nov 2023 [internet publication].
https://www.who.int/publications/i/item/who-mpx-laboratory-2023-1
სიფრთხილეა საჭირო ერთეული ტესტის შედეგის ინტერპრეტაციისას პაციენტებში, რომლებსაც აქვთ ინფექციის დაბალი ალბათობა (მაგ., ეპიდემიოლოგიური კავშირის არარსებობა, არ მიეკუთვნება მამაკაცებს, რომლებსაც სექსი აქვთ მამაკაცებთან, ნიშნები/სიმპტომები არ შეესაბამება მპოქსს) ცრუ დადებითი შედეგის რისკის გამო.[221]Minhaj FS, Petras JK, Brown JA, et al. Orthopoxvirus testing challenges for persons in populations at low risk or without known epidemiologic link to monkeypox: United States, 2022. MMWR Morb Mortal Wkly Rep. 2022 Sep 9;71(36):1155-8.
https://www.cdc.gov/mmwr/volumes/71/wr/mm7136e1.htm
http://www.ncbi.nlm.nih.gov/pubmed/36074752?tool=bestpractice.com
ორთოპოქსვირუსის ან მაიმუნის ვირუსის დნმ-ზე დადებითი ტესტი ადამიანში ეპიდემიოლოგიური კრიტერიუმების ან ცნობილი რისკფაქტორების გარეშე უნდა დადასტურდეს განმეორებითი ტესტირებით და/ან დამადასტურებელი ტესტირებით და განიხილოს გამონაყარის სხვა შესაძლო მიზეზები.[222]Centers for Disease Control and Prevention. Update for clinicians on testing and treatment for monkeypox. July 2022 [internet publication].
https://emergency.cdc.gov/han/2022/han00471.asp
განმეორებითი ტესტირება (ნიმუშის ხელახალი აღება და ტესტირება) რეკომენდებულია პაციენტებში RT-პჯრ ციკლის ზღურბლის მაღალი მაჩვენებლებით (≥34), რადგან ეს მიუთითებს ვირუსული დნმ-ის დაბალ დონეზე ან არაინფექციურ ნიმუშებზე.[221]Minhaj FS, Petras JK, Brown JA, et al. Orthopoxvirus testing challenges for persons in populations at low risk or without known epidemiologic link to monkeypox: United States, 2022. MMWR Morb Mortal Wkly Rep. 2022 Sep 9;71(36):1155-8.
https://www.cdc.gov/mmwr/volumes/71/wr/mm7136e1.htm
http://www.ncbi.nlm.nih.gov/pubmed/36074752?tool=bestpractice.com
[223]Paran N, Yahalom-Ronen Y, Shifman O, et al. Monkeypox DNA levels correlate with virus infectivity in clinical samples, Israel, 2022. Euro Surveill. 2022 Sep;27(35).
https://www.eurosurveillance.org/content/10.2807/1560-7917.ES.2022.27.35.2200636
http://www.ncbi.nlm.nih.gov/pubmed/36052723?tool=bestpractice.com
ვირუსის სეკვენსირება სასარგებლოა ვირუსის კლადის დასადგენად და ეპიდემიოლოგიის აღსაწერად. 2023 წელს გამოვლენილი სქესობრივი გზით გადამდები I კლადის ინფექციების შემდეგ, კლადის დადასტურება რეკომენდებულია ყველა იმ პირში, ვისაც მპოქსი უდასტურდება.[217]UK Health Security Agency. Mpox (monkeypox): diagnostic testing. Jan 2024 [internet publication].
https://www.gov.uk/guidance/monkeypox-diagnostic-testing
რეკომენდებული ნიმუშის ტიპია კანის დაზიანების მასალა, მათ შორის დაზიანებების ექსუდატის ნაცხი, ერთი ან მეტი დაზიანების თავი, ან ქერქები.[216]World Health Organization. Diagnostic testing for the monkeypox virus (MPXV): interim guidance. Nov 2023 [internet publication].
https://www.who.int/publications/i/item/who-mpx-laboratory-2023-1
[217]UK Health Security Agency. Mpox (monkeypox): diagnostic testing. Jan 2024 [internet publication].
https://www.gov.uk/guidance/monkeypox-diagnostic-testing
[218]Centers for Disease Control and Prevention. Guidelines for collecting and handling specimens for mpox testing. September 2022 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/prep-collection-specimens.html
კანის დაზიანების ნაცხი ყველაზე ეფექტური საშუალებაა მაიმუნის ვირუსის დნმ-ის გამოსავლენად პჯრ-ის გამოყენებით.[224]Martins-Filho PR, Tanajura DM, Alves Dos Santos C. Polymerase chain reaction positivity and cycle threshold values in biological samples from patients with monkeypox: a meta-analysis. Travel Med Infect Dis. 2022 Sep 7;50:102448.
https://www.sciencedirect.com/science/article/pii/S1477893922001946
http://www.ncbi.nlm.nih.gov/pubmed/36087645?tool=bestpractice.com
[225]Hasso M, Perusini S, Eshaghi A, et al. Monkeypox virus detection in different clinical specimen types. Emerg Infect Dis. 2022 Oct 12;28(12).
https://wwwnc.cdc.gov/eid/article/28/12/22-1160_article
http://www.ncbi.nlm.nih.gov/pubmed/36223653?tool=bestpractice.com
ნიმუშის ტიპი შეიძლება განსხვავდებოდეს გამონაყარის ფაზის მიხედვით. ნიმუშის ალტერნატიული ტიპები (მაგ., პირხახის ნაცხი) შეიძლება შეგროვდეს საეჭვო ან დადასტურებული შემთხვევების კონტაქტებიდან, რომლებსაც არ აქვთ კანის ან ლორწოვანის ხილული დაზიანებები.[216]World Health Organization. Diagnostic testing for the monkeypox virus (MPXV): interim guidance. Nov 2023 [internet publication].
https://www.who.int/publications/i/item/who-mpx-laboratory-2023-1
ნაცხის აღებამდე დაზიანებების ასპირაცია ან გახსნა საჭირო არ არის (არც რეკომენდებული) ბასრი ნივთებით დაზიანების რისკის გამო.
შეაგროვეთ სხვა სადიაგნოსტიკო მასალა, რეფერალური ლაბორატორიული პროტოკოლის მიხედვით, როგორიცაა პირხახის ნაცხი, ანორექტალური ნაცხი, ეთილენდიამინის ტეტრააცეტატით (EDTA) დამუშავებული სისხლი ან შარდი.
პირხახის ნაცხი რეკომენდებულია დადასტურებული ან მაღალი ალბათობით შემთხვევის მაღალი რისკის მქონე კონტაქტებისთვის, რომლებსაც განუვითარდათ სისტემური სიმპტომები, მაგრამ არ აქვთ გამონაყარი ან დაზიანებები სინჯის აღებისთვის. ხახის ნაცხი ასევე უნდა აიღოთ თუ ვლინდება ხახის დაზიანებები.[217]UK Health Security Agency. Mpox (monkeypox): diagnostic testing. Jan 2024 [internet publication].
https://www.gov.uk/guidance/monkeypox-diagnostic-testing
თუმცა, ვირუსული დატვირთვა უფრო მაღალია დაზიანების ნაცხებში, ვიდრე ხახის ნიმუშებში და ცნობილია, რომ პირხახის ნაცხი არის არასანდო ცალკეული ნიმუში პირველადი დიაგნოზისთვის.[194]Tarín-Vicente EJ, Alemany A, Agud-Dios M, et al. Clinical presentation and virological assessment of confirmed human monkeypox virus cases in Spain: a prospective observational cohort study. Lancet. 2022 Aug 27;400(10353):661-9.
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(22)01436-2/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/35952705?tool=bestpractice.com
[226]Nörz D, Brehm TT, Tang HT, et al. Clinical characteristics and comparison of longitudinal qPCR results from different specimen types in a cohort of ambulatory and hospitalized patients infected with monkeypox virus. J Clin Virol. 2022 Aug 11;155:105254.
https://www.sciencedirect.com/science/article/pii/S138665322200186X
http://www.ncbi.nlm.nih.gov/pubmed/36057206?tool=bestpractice.com
მწირია კლინიკური მონაცემები, რომლებიც მხარს უჭერენ ნიმუშის სხვა ტიპების გამოყენებას, გარდა ნაცხის ნიმუშებისა, რომლებიც აღებულია უშუალოდ დაზიანებისგან (მაგ. სისხლი, ნერწყვი). ნიმუშების ტესტირებამ, რომლებიც არ არის აღებული დაზიანებიდან, შეიძლება გამოიწვიოს ცრუ დადებითი შედეგები.[227]US Food and Drug Administration. For monkeypox testing, use lesion swab samples to avoid false results: FDA safety communication. July 2022 [internet publication].
https://www.fda.gov/medical-devices/safety-communications/monkeypox-testing-use-lesion-swab-samples-avoid-false-results-fda-safety-communication
[228]Veintimilla C, Catalán P, Alonso R, et al. The relevance of multiple clinical specimens in the diagnosis of monkeypox virus, Spain, June 2022. Euro Surveill. 2022 Aug;27(33).
https://www.eurosurveillance.org/content/10.2807/1560-7917.ES.2022.27.33.2200598
http://www.ncbi.nlm.nih.gov/pubmed/35983771?tool=bestpractice.com
[229]Allan-Blitz LT, Carragher K, Sukhija-Cohen A, et al. Laboratory validation and clinical performance of a saliva-based test for monkeypox virus. J Med Virol. 2023 Jan;95(1):e28191.
https://onlinelibrary.wiley.com/doi/10.1002/jmv.28191
http://www.ncbi.nlm.nih.gov/pubmed/36183189?tool=bestpractice.com
ნიმუშების შეგროვება, მარკირება, შეფუთვა და გაგზავნა ადგილობრივი ან ეროვნული პროტოკოლების მიხედვით უნდა მოხდეს. ნიმუშების გაგზავნამდე აცნობეთ ლაბორატორიას მპოქსის ვარაუდის შესახებ. ნიმუშებთან უსაფრთხოდ მუშაობისა და რეფერალურ ლაბორატორიაში ვიროლოგიური მასალების ტრანსპორტირებისთვის არსებობს ადგილობრივი პროტოკოლები. ნიმუშები სხვა ინფექციების შესამოწმებლად შეფუთეთ ცალკე.
ასევე შეუკვეთეთ სისხლის რუტინული ტესტები, მათ შორის:
შეამოწმეთ ყველა სქესობრივად აქტიური ზრდასრული და მოზარდი აივ ინფექციაზე და სხვა სქესობრივად გადამდებ ინფექციებზე.[185]Centers for Disease Control and Prevention. Health alert network (HAN) health advisory: severe manifestations of monkeypox among people who are immunocompromised due to HIV or other conditions. September 2022 [internet publication].
https://emergency.cdc.gov/han/2022/han00475.asp
სხვა გამოკვლევები
განიხილეთ მუცლის/მენჯის კომპიუტერული ტომოგრაფია (კტ) მძიმე ანორექტალური პროქტიტის მქონე პაციენტებში. კონტრასტულ ტომოგრაფიაზე შეიძლება გამოვლინდეს ანორექტალური კედლის დიამეტრის გასქელება ფართო დისკრეტული არაგამაძლიერებელი ჰიპოატენუირებული ზონებით ინტრამურული წყლულების გამო. დამატებითად შეიძლება დაინახოთ პერირექტალური ცხიმის ინფილტრაცია, შეშუპება, ასციტი, მცირე ზომის საზარდულის ლიმფური კვანძების რაოდენობის მომატება.[230]Messina MD, Wolf EL, Kanmaniraja D, et al. Imaging features of anorectal proctitis in monkeypox infection. Clin Imaging. 2022 Dec;92:109-11.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9583688
http://www.ncbi.nlm.nih.gov/pubmed/36302321?tool=bestpractice.com
სისხლის კულტურა უნდა გაკეთდეს სანამ პაციენტი იზოლირებულია, ანტიბიოტიკების დანიშვნამდე იმ შემთხვევებში, როდესაც არსებობს ეჭვი კანის დაზიანების ბაქტერიულ სუპერინფექციაზე, ან ბაქტერიულ ინფექციაზე განსაკუთრებით მძიმე პაციენტში.
სეროლოგია, უჯრედული კულტურა და ანტიგენის გამოვლენის მეთოდები ამჟამად არ არის რეკომენდებული დიაგნოზისთვის.
სეროლოგია (დაწყვილებული შრატის ნიმუშები შეგროვებული მინიმუმ 21 დღის ინტერვალით, პირველი ნიმუში შეგროვებული ავადმყოფობის პირველ კვირაში) შეიძლება დაგვეხმაროს დიაგნოსტირებაში, თუ სხვა ნიმუშები იძლევა არასაკმარის შედეგებს. თუ პაციენტი ახლახანს აიცრა, სეროლოგიური ტესტირება შეიძლება არასანდო იყოს.[216]World Health Organization. Diagnostic testing for the monkeypox virus (MPXV): interim guidance. Nov 2023 [internet publication].
https://www.who.int/publications/i/item/who-mpx-laboratory-2023-1
სეროლოგია შეიძლება იყოს გამოსადეგი ეპიდემიოლოგიურ კვლევებში, წარსული ინფექციების რეტროსპექტულ დიაგნოზში და გვიან კლინიკურ გამოვლინებებში.[231]Titanji BK, Tegomoh B, Nematollahi S, et al. Monkeypox: a contemporary review for healthcare professionals. Open Forum Infect Dis. 2022 Jul;9(7):ofac310.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9307103
http://www.ncbi.nlm.nih.gov/pubmed/35891689?tool=bestpractice.com
ორთოპოქსივირუსები სეროლოგიურად ჯვარედინად რეაქტიულია; ამიტომ, სეროლოგიური ტესტირება არ არის სპეციფიკური მპოქსისთვის.[232]El Eid R, Allaw F, Haddad SF, et al. Human monkeypox: a review of the literature. PLoS Pathog. 2022 Sep;18(9):e1010768.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9498972
http://www.ncbi.nlm.nih.gov/pubmed/36136979?tool=bestpractice.com
უჯრედული კულტივირება შეიძლება გაკეთდეს მხოლოდ აკრედიტირებულ, ბიოუსაფრთხოების მე-3 დონის რეფერალურ ლაბორატორიებში. კულტურაზე დაფუძნებული დიაგნოზის მთავარი მინუსი არის ანალიზის გახანგრძლივებული დრო, რომელიც არ არის შესაფერისი მასობრივი ტესტირების სცენარებისთვის.[220]Gul I, Liu C, Yuan X, et al. Current and perspective sensing methods for monkeypox virus. Bioengineering (Basel). 2022 Oct 18;9(10):571.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9598380
http://www.ncbi.nlm.nih.gov/pubmed/36290539?tool=bestpractice.com
[231]Titanji BK, Tegomoh B, Nematollahi S, et al. Monkeypox: a contemporary review for healthcare professionals. Open Forum Infect Dis. 2022 Jul;9(7):ofac310.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9307103
http://www.ncbi.nlm.nih.gov/pubmed/35891689?tool=bestpractice.com
ფებრილურ პაციენტებში, რომლებიც იმყოფებოდნენ მალარიის ენდემურ არეში, განსაკუთრებით ცხელების დაწყებამდე 3 კვირით ადრე, აუცილებელია, გამოირიცხოს მალარიით კოინფექცია. ანტიგენის დეტექციის ტესტი ლაბორატორიის პერსონალის ინფიცირებისთვის ბევრად ნაკლებ საფრთხეს წარმოადგენს, ვიდრე სისხლის სქელი და თხელი ნაცხების დამზადება.
შემუშავების პროცესშია რამდენიმე ახალი დიაგნოსტიკური მეთოდი. CRISPR-ზე დაფუძნებული ტესტები შემუშავების პროცესშია, როგორც პჯრ-ის უფრო სწრაფი ალტერნატივა, მაგრამ ჯერ არ არის ხელმისაწვდომი.[233]Sui Y, Xu Q, Liu M, et al. CRISPR-Cas12a-based detection of monkeypox virus. J Infect. 2022 Dec;85(6):702-69.
https://www.journalofinfection.com/article/S0163-4453(22)00527-8/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/36084670?tool=bestpractice.com
ასევე შემუშავების პროცესშია მარყუჟული იზოთერმული ამპლიფიკაციის (LAMP) ტესტი მაიმუნის ჩუტყვავილას ვირუსის სპეციფიკური გამოვლენისთვის.[220]Gul I, Liu C, Yuan X, et al. Current and perspective sensing methods for monkeypox virus. Bioengineering (Basel). 2022 Oct 18;9(10):571.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9598380
http://www.ncbi.nlm.nih.gov/pubmed/36290539?tool=bestpractice.com
[234]Feng J, Xue G, Cui X, et al. Development of a loop-mediated isothermal amplification method for rapid and visual detection of monkeypox virus. Microbiol Spectr. 2022 Sep 26:e0271422.
https://journals.asm.org/doi/10.1128/spectrum.02714-22
http://www.ncbi.nlm.nih.gov/pubmed/36154444?tool=bestpractice.com
კიდევ ერთი ინოვაციური მეთოდია სურათების ანალიზზე დაფუძნებული ინსტრუმენტები.[220]Gul I, Liu C, Yuan X, et al. Current and perspective sensing methods for monkeypox virus. Bioengineering (Basel). 2022 Oct 18;9(10):571.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9598380
http://www.ncbi.nlm.nih.gov/pubmed/36290539?tool=bestpractice.com
[235]Thieme AH, Zheng Y, Machiraju G, et al. A deep-learning algorithm to classify skin lesions from mpox virus infection. Nat Med. 2023 Mar;29(3):738-47.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC10033450
http://www.ncbi.nlm.nih.gov/pubmed/36864252?tool=bestpractice.com
დიფერენციული დიაგნოზი
გამონაყარი შეიძლება აგვერიოს სხვა დაავადებებში, რომლებიც უფრო ხშირად გვხვდება კლინიკურ პრაქტიკაში.[236]Hussain A, Kaler J, Lau G, et al. Clinical conundrums: differentiating monkeypox from similarly presenting infections. Cureus. 2022 Oct;14(10):e29929.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9634140
http://www.ncbi.nlm.nih.gov/pubmed/36348880?tool=bestpractice.com
გახსოვდეთ დიფერენციული დიაგნოზები, რადგან ისინი უფრო მაღალი ალბათობით გვხვდება პრაქტიკაში (მპოქსი იშვიათია, მაგრამ ეპიდაფეთქების დროს გარკვეულ პოპულაციებში შეიძლება უფრო ხშირი იყოს).
კლინიკური ნიშნები მარტივად შეიძლება აგვერიოს ზოგიერთ სქესობრივად გადამდებ ინფექციაში და პროქტიტის სხვა ეტიოლოგიებში. ამიტომ, მნიშვნელოვანია გენიტალური/პერიანალური წყლულების ან პროქტიტის მქონე პაციენტების ყოვლისმომცველი შეფასება ინფექციებზე და დიფერენციალური დიაგნოზის დროს მპოქსის გათვალისწინება. თუმცა, შესაძლებელია გვქონდეს კოინფექცია მპოქსსა და სხვა ინფექციებს შორის, ამიტომ ეს დიაგნოზები ერთმანეთს არ გამორიცხავს.[190]Centers for Disease Control and Prevention. Updated case-finding guidance: monkeypox outbreak - United States, 2022. Jun 2022 [internet publication].
https://emergency.cdc.gov/han/2022/han00468.asp
ასევე შესაძლებელია სხვა ინფექციურ აგენტებთან კოინფექციები, რომლებიც იწვევენ მსგავს სიმპტომებს (მაგ., მძიმე მწვავე რესპირატორული სინდრომის გამომწვევი კორონავირუსი 2 [SARS-CoV-2], ჯგუფი A სტრეპტოკოკი).[237]El-Qushayri AE, Reda A, Shah J. COVID-19 and monkeypox co-infection: a rapid systematic review. Front Immunol. 2022 Dec 14;13:1094346.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9794570
http://www.ncbi.nlm.nih.gov/pubmed/36591217?tool=bestpractice.com
[238]Kaiser RM, Cash-Goldwasser S, Lehnertz N, et al. Pharyngeal co-infections with monkeypox virus and group A streptococcus, United States, 2022. Emerg Infect Dis. 2023 Sep;29(9):1855-8.
https://wwwnc.cdc.gov/eid/article/29/9/23-0469_article
http://www.ncbi.nlm.nih.gov/pubmed/37437558?tool=bestpractice.com
SARS-CoV-2 დადებითობამ და გრიპისმაგვარმა სიმპტომებმა არ უნდა გამოირიცხოს მპოქსზე ტესტირება მაღალი რისკის მქონე პირში.[237]El-Qushayri AE, Reda A, Shah J. COVID-19 and monkeypox co-infection: a rapid systematic review. Front Immunol. 2022 Dec 14;13:1094346.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9794570
http://www.ncbi.nlm.nih.gov/pubmed/36591217?tool=bestpractice.com
იხ დიფერენციული დიაგნოსტიკა.
ბავშვები და მოზარდები
გამონაყარი შეიძლება აგვერიოს სხვა დაავადების მსგავს გამონაყარში, რომლებიც ხშირია ბავშვებში (მაგ., ჩუტყვავილა, ხელ-ფეხის და პირის ღრუს დაავადება, წითელა, მუნი, კონტაგიოზური მოლუსკი, ალერგიული გამონაყარი, მედიკამენტების მიმართ რეაქციები). ბავშვებსა და მოზარდებს, რომლებსაც აღენიშნებათ მპოქსისთვის საეჭვო ნიშნები და სიმპტომები, უნდა ჩაუტარდეთ ტესტირება, განსაკუთრებით თუ ისინი აკმაყოფილებენ ეპიდემიოლოგიურ კრიტერიუმებს.[119]Centers for Disease Control and Prevention. Clinical considerations for mpox in children and adolescents. Sep 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/pediatric.html
ორსულობა
სიცხის გამომწვევი მიზეზის დიფერენცირება ინფექციებისგან (მაგ. ქორიოამნიონიტი) რთულია გამონაყარის გაჩენამდე. ორსულ ქალში გამონაყარი მპოქსის რისკ-ფაქტორების ფონზე უნდა იყოს დიფერენცირებული ორსულობის დერმატოზებისგან.[122]Centers for Disease Control and Prevention. Clinical considerations for mpox in people who are pregnant or breastfeeding. Mar 2023 [internet publication].
https://www.cdc.gov/poxvirus/monkeypox/clinicians/pregnancy.html
ორსულ ქალებში ვეზიკულოპუსტულური გამონაყარის ხშირი მიზეზები (მაგ., ვარიცელა ზოსტერი, სიფილისი, მარტივი ჰერპესი) შეიძლება გამოირიცხოს პჯრ ტესტირებით.[123]Dashraath P, Nielsen-Saines K, Rimoin A, et al. Monkeypox and pregnancy: virology, clinical presentation, and obstetric management. Am J Obstet Gynecol. 2022 Dec;227(6):849-61.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9534101
http://www.ncbi.nlm.nih.gov/pubmed/35985514?tool=bestpractice.com

