Pruebas diagnósticas
Primeras pruebas diagnósticas para solicitar
Reacción en cadena de la polimerasa de transcripción inversa en tiempo real (RT-PCR)
Prueba
Solicite una prueba RT-PCR para el SARS-CoV-2 en pacientes con sospecha de infección siempre que sea posible.[440] Se espera que los ensayos comúnmente utilizados puedan detectar las variantes del SARS-CoV-2.[495] La secuenciación genómica puede realizarse para diferenciar las variantes.
Las estrategias de las pruebas varían mucho de un país a otro, por lo que debe consultar las guías de orientación locales. Para obtener información más detallada sobre quién debe realizar la prueba y la elección de la misma, consulte Recomendaciones de diagnóstico.
La muestra óptima para las pruebas depende de la presentación clínica y del tiempo transcurrido desde el inicio de los síntomas. La Organización Mundial de la Salud (OMS) recomienda las muestras de las vías respiratorias altas (frotis nasofaríngeos y/u orofaríngeos) para las infecciones de etapa temprana, especialmente los casos asintomáticos o leves, y las muestras de las vías respiratorias bajas (esputo y/o aspirado endotraqueal o lavado broncoalveolar en pacientes con enfermedades respiratorias más graves) para las infecciones de etapa posterior o pacientes en los que hay una fuerte sospecha de infección y la prueba de la muestra de las vías respiratorias altas fue negativa. En algunas circunstancias pueden recomendarse otras muestras (p. ej., frotis de cornete nasal medio, frotis de nariz anterior, lavado/aspiración nasofaríngea/nasal, saliva, heces); consulte la orientación local.[440][496][614]
Un resultado positivo de la RT-PCR confirma la infección por SARS-CoV-2 (en el contexto de las limitaciones asociadas a las pruebas de RT-PCR). Si el resultado es negativo y sigue existiendo una sospecha clínica de infección (p. ej., un vínculo epidemiológico, hallazgos típicos en los rayos X, ausencia de otra etiología), se debe volver a tomar la muestra del paciente y repetir la prueba. Un resultado positivo confirma la infección. Si la segunda prueba es negativa, se debe considerar la posibilidad de realizar una prueba serológica (véase más abajo).[440] Se ha estimado que la sensibilidad agrupada es del 87.8%, y que la especificidad está en el rango del 87.7% al 100%.[502]
Las pruebas moleculares son solo una ayuda para el diagnóstico y los resultados deben interpretarse con precaución. Para obtener información detallada sobre las limitaciones de las pruebas y las evidencias, véase Recomendaciones de diagnóstico.
En algunos países, se dispone de ensayos multiplex de una única prueba para diagnosticar y diferenciar entre la infección causada por la gripe A, la gripe B, el virus respiratorio sincitial y el SARS-CoV-2, incluidas pruebas caseras de venta libre.
Se deben recoger hisopos nasofaríngeos para descartar la gripe y otras infecciones respiratorias de acuerdo con la orientación local. Es importante señalar que pueden producirse coinfecciones y que una prueba positiva para un patógeno que no sea el COVID-19 no descarta el COVID-19.[86]
Resultado
positivo para el ARN viral del SARS-CoV-2; puede ser positivo para los virus de la gripe A y B y otros patógenos respiratorios
prueba rápida de antígenos
Prueba
Las pruebas rápidas de antígenos pueden utilizarse en algunos entornos como alternativa a (o además de) la RT-PCR. Las estrategias de las pruebas varían mucho de un país a otro, por lo que debe consultar las guías de orientación locales.[441][443][503][615] Para obtener información más detallada sobre quién debe realizar la prueba y la elección de la misma, consulte Recomendaciones de diagnóstico.
Aunque las pruebas de antígenos son sustancialmente menos sensibles que la RT-PCR, especialmente en personas asintomáticas, ofrecen la posibilidad de una detección rápida, económica y temprana de los casos más infecciosos en los entornos adecuados.[441] Los resultados suelen estar disponibles en menos de 30 minutos.
Una revisión de la Cochrane encontró que las pruebas rápidas de antígenos varían en sensibilidad. La sensibilidad fue mayor en la primera semana tras el inicio de los síntomas en las personas sintomáticas (80.9%), en comparación con la segunda semana de síntomas (53.8%). La sensibilidad fue mayor en las personas sintomáticas (73%) que en las asintomáticas (54.7%). Se encontró que la sensibilidad también varía entre las distintas marcas de las pruebas.[538]
Las pruebas rápidas de antígenos son solo una ayuda para el diagnóstico y los resultados deben interpretarse con precaución. Para obtener información detallada sobre las limitaciones de las pruebas y las pruebas, véase Recomendaciones de diagnóstico.
En algunos países existen pruebas rápidas de antígeno de flujo lateral para uso doméstico. En algunos países también se dispone de pruebas (no rápidas) de antígenos en laboratorio.
BMJ: interpreting a lateral flow SARS-CoV-2 antigen test Opens in new window
Resultado
positivo para el antígeno del virus del SARS-CoV-2
oximetría de pulso
Prueba
La oximetría de pulso puede revelar hipoxia/hipoxemia (es decir, saturación de oxígeno <94%, o <88% en presencia de enfermedad pulmonar crónica).[474]
La Organización Mundial de la Salud (OMS) define la enfermedad grave como una SpO2 <90%.[86] En el Reino Unido, una lectura de <92% es un rasgo definitorio de enfermedad grave que requiere un ingreso hospitalario urgente, mientras que una lectura del 93% al 94% puede indicar una enfermedad moderada.[475] En los Estados Unidos, la Sociedad Estadounidense de Enfermedades Infecciosas (IDSA) define la enfermedad grave como SpO2 <94%.[402]
Los médicos deben ser conscientes de que los pacientes con COVID-19 pueden desarrollar "hipoxia silenciosa": su saturación de oxígeno puede descender a niveles bajos y precipitar una insuficiencia respiratoria aguda sin la presencia de síntomas evidentes de dificultad respiratoria.[476]
Los pulsioxímetros pueden mostrar una precisión subóptima en ciertas poblaciones, especialmente en aquellas que tienen la piel más oscura.[477] La Administración de Medicamentos y Alimentos de EE. UU. (FDA) ha advertido que hay múltiples factores que pueden afectar a la precisión de la lectura de un pulsioxímetro (p. ej., la mala circulación, la pigmentación de la piel, el grosor de la piel, la temperatura de la piel, el consumo actual de tabaco o el uso de esmalte de uñas). La FDA recomienda tener en cuenta las limitaciones de precisión cuando se utilice un pulsioxímetro para ayudar a tomar decisiones de diagnóstico y tratamiento y utilizar las tendencias de las lecturas a lo largo del tiempo en lugar de los puntos de corte absolutos, si es posible.[478]
Los pulsioxímetros pueden utilizarse en casa para detectar la hipoxia en pacientes con enfermedad leve o moderada. La evidencia sugiere que los pacientes que más se pueden beneficiar de la monitorización son aquellos que son sintomáticos y tienen más de 65 años, o son menores de 65 años y son extremadamente vulnerables clínicamente a COVID-19.[475] La pulsioximetría domiciliaria requiere soporte clínico (p. ej., contacto telefónico regular de un profesional de la salud en un entorno de sala virtual).
Resultado
puede mostrar una saturación de oxígeno baja (el punto de corte depende de las guías de práctica clínica locales)
GSA
Prueba
Se debe solicitar en los pacientes con enfermedades graves como se indica para detectar la hipercapnia o la acidosis.
Se recomienda en pacientes con dificultad respiratoria y cianosis que tienen una baja saturación de oxígeno.
Resultado
puede mostrar una baja presión parcial de oxígeno
hemograma completo (HC)
Prueba
Se debe solicitar en pacientes con enfermedad grave.
La linfopenia, la leucocitosis, la trombocitopenia, la disminución de los eosinófilos, la disminución de la hemoglobina y la elevada proporción de neutrófilos en relación con los linfocitos se asocian de manera significativa con las enfermedades graves y pueden ser útiles para predecir el avance de la enfermedad. Los casos graves tienen más probabilidades de presentar linfopenia y trombocitopenia, pero no leucopenia.[616]
La anemia es frecuente y puede asociarse a un mayor riesgo de mortalidad.[617]
La elevada amplitud de la distribución de los eritrocitos (en el momento del ingreso hospitalario y en aumento durante la hospitalización) se ha asociado con un aumento significativo del riesgo de mortalidad en los pacientes hospitalizados.[618]
Los recuentos absolutos de los principales subconjuntos de linfocitos, en particular los recuentos de células T CD4+ y CD8+, se reducen significativamente en los pacientes con enfermedades graves.[619]
Se ha informado de la existencia de trombocitopenia de fase tardía (es decir, que se produce tres semanas o más después del inicio de los síntomas), pero es infrecuente.[620]
Resultado
linfopenia; leucocitosis; leucopenia; trombocitopenia; disminución de los eosinófilos; disminución de la hemoglobina
perfil metabólico completo (PMC)
Prueba
Se debe solicitar en pacientes con enfermedad grave.
El aumento de las enzimas hepáticas, la bilirrubina total, la creatinina y la urea sérica, así como la hipoalbuminemia, se asocian de manera significativa con la enfermedad grave y pueden ser útiles para predecir el avance.[616]
Se ha informado de hipopotasemia en el 54% de los pacientes.[621] Se ha informado la existencia de hipocalcemia, que se asocia a malos resultados.[622] La hiponatremia se ha informado en el 24% de los pacientes y se asocia con desenlaces desfavorables.[623] Puede haber otros desórdenes electrolíticos.
Resultado
aumento de las enzimas hepáticas; aumento de la bilirrubina total; insuficiencia renal; hipoalbuminemia; trastornos de electrolíticos
nivel de glucemia
Prueba
Se debe solicitar en pacientes con enfermedad grave.
La hiperglucemia en ayunas predice de forma independiente un mal pronóstico y se asocia a un mayor riesgo de mortalidad, independientemente de que el paciente tenga o no diabetes.[624][625]
La hipoglucemia también se ha asociado al aumento de la mortalidad en un estudio retrospectivo de cohortes.[626]
Resultado
variable
cribado de coagulación
Prueba
Se debe solicitar en pacientes con enfermedad grave.
El aumento del dimero D, el aumento de fibrinógeno (y el producto de degradación de la fibrina) y el tiempo prolongado de protrombina se asocian significativamente con la enfermedad grave y pueden ser útiles para pronosticar el avance de la enfermedad.[616][627]
El riesgo de enfermedad grave y de mortalidad es dos y cuatro veces mayor, respectivamente, en los pacientes con niveles elevados del dímero D.[628] Los pacientes con niveles muy altos del dímero D tienen un mayor riesgo de trombosis.[629][630]
Los valores prolongados del cociente internacional normalizado (INR) se han asociado a una enfermedad más grave y a la mortalidad.[631]
Los marcadores del factor von Willebrand pueden estar aumentados, especialmente en pacientes con enfermedad crítica, y pueden tener valor pronóstico.[632]
Resultado
aumento del dímero D ; tiempo de protrombina prolongado; fibrinógeno elevado; INR prolongado
biomarcadores cardíacos
Prueba
Se debe solicitar en pacientes con enfermedad grave.
La elevación de la banda miocárdica de la creatina-cinasa (CK-MB), el péptido natriurético tipo B (BNP), el proBNP N-terminal (NT-proBNP) y la troponina se asocian a la gravedad de la enfermedad y a la mortalidad, y pueden ser útiles para predecir el avance de la enfermedad o la supervivencia.[633]
Se ha encontrado que la CK-MB está aumentada en las enfermedades leves de los niños. El significado de esto es desconocido.[486]
Resultado
puede estar elevada
proteína C-reactiva sérica
Prueba
Se debe solicitar en pacientes con enfermedad grave.
El aumento de la proteína C-reactiva se asocia significativamente con la enfermedad grave y puede ser útil para pronosticar el avance de la enfermedad.[616][634]
Los pacientes con un aumento de la proteína C-reactiva en el momento de la presentación inicial presentaban más probabilidades de sufrir una lesión renal aguda, tromboembolismo venoso, enfermedad crítica y mortalidad intrahospitalaria durante su estancia hospitalaria, en comparación con los pacientes con niveles más bajos.[635]
Resultado
puede estar elevada
velocidad de sedimentación globular en suero
Prueba
Se debe solicitar en pacientes con enfermedad grave.
Es generalmente elevado en pacientes con COVID-19.[484]
Resultado
puede estar elevada
lactato deshidrogenasa en suero
Prueba
Se debe solicitar en pacientes con enfermedad grave.
El aumento de la deshidrogenasa láctica sérica se asocia significativamente con la enfermedad grave y puede ser útil para pronosticar el avance de la enfermedad.[616]
Resultado
puede estar elevada
procalcitonina sérica
Prueba
Se debe solicitar en pacientes con enfermedad grave.
La procalcitonina sérica elevada se asocia significativamente con la enfermedad grave y puede ser útil para pronosticar el avance de la enfermedad y la mortalidad.[616][636]
El aumento de la procalcitonina sérica puede ser más frecuente en los niños.[637]
Puede estar aumentada en pacientes con infección bacteriana secundaria.[29][30]
No hay evidencias suficientes para recomendar la realización de pruebas rutinarias de procalcitonina para orientar las decisiones sobre el uso de antibióticos. Sin embargo, puede ser útil para identificar si existe una infección bacteriana, aunque el umbral de procalcitonina más adecuado es incierto.[406]
Resultado
puede estar elevada
nivel de ferritina en suero
Prueba
Se debe solicitar en pacientes con enfermedad grave.
La ferritina elevada se asocia significativamente con enfermedades graves y puede ser útil para pronosticar el avance de la enfermedad.[638]
Puede indicar el desarrollo del síndrome de liberación de citoquinas.[639]
Resultado
puede estar elevada
cultivos de esputo y hemocultivos
Prueba
Se deben recoger muestras de sangre y esputo para su cultivo en pacientes con enfermedades graves o críticas con el fin de descartar otras causas de infección de las vías respiratorias bajas y sepsis, especialmente en pacientes que presentan una anamnesis epidemiológica atípica.[86]
Deben recogerse muestras antes de iniciar los antimicrobianos empíricos, si es posible.
Resultado
negativo para infección bacteriana
radiografía de tórax
Prueba
Solicítela en todos los pacientes que estén gravemente enfermos (p. ej., SpO2 <94% o puntuación National Early Warning Score 2 [NEWS2] ≥3) o en aquellos que estén estables pero que esté clínicamente indicada una radiografía de tórax (p. ej., sospecha de neumonía).[444]
Aproximadamente, el 74% de los pacientes tienen una radiografía de tórax anormal en el momento del diagnóstico. Las anomalías más frecuentes son la opacidad en vidrio deslustrado (29%) y la consolidación (28%). La distribución es generalmente bilateral, periférica y con predominio de la zona basal. El neumotórax y los derrames pleurales son infrecuentes. No existe una característica única en la radiografía de tórax que sea diagnóstica de COVID-19.[546]
La radiografía de tórax es moderadamente sensible y moderadamente específica para el diagnóstico de COVID-19. Los resultados agrupados encontraron que la radiografía de tórax diagnosticó correctamente la COVID-19 en el 73% de las personas que presentaban la enfermedad. Sin embargo, identificó incorrectamente el COVID-19 en el 27% de las personas que no presentaban la enfermedad.[547]
Aunque la radiografía de tórax parece tener una menor sensibilidad en comparación con la tomografía computarizada de tórax, presenta las ventajas de que es menos intensiva en recursos, está asociada con menores dosis de radiación, es más fácil de repetir secuencialmente y es portátil.[544]
Resultado
opacidad de vidrio esmerilado; consolidación
Pruebas diagnósticas que deben considerarse
Tomografía computarizada (TC) de tórax
Prueba
Se debe considerar la posibilidad de realizar una TC de tórax. Consulte la orientación local para saber si debe realizar una tomografía computarizada.
La British Society of Thoracic Imaging (BSTI) recomienda la tomografía computarizada en pacientes con sospecha clínica de COVID-19 que están gravemente enfermos si la radiografía de tórax es incierta o normal. BSTI: radiology decision tool for suspected COVID-19 Opens in new window Algunas instituciones del Reino Unido recomiendan un enfoque más pragmático para los pacientes con alta sospecha clínica de COVID-19, recomendando una TC de tórax solo después de dos radiografías de tórax indeterminadas o normales en combinación con una prueba de RT-PCR negativa.[549]
El American College of Radiology recomienda reservar la TC para los pacientes sintomáticos hospitalizados con indicaciones clínicas específicas para la TC y hace hincapié en que una TC de tórax normal no significa que un paciente no tenga COVID-19 y que una TC de tórax anormal no es específica para el diagnóstico de COVID-19.[550]
La evidencia de neumonía en la TC puede preceder a un resultado positivo de RT-PCR para el SARS-CoV-2 en algunos pacientes.[554] Algunos pacientes pueden presentar un hallazgo torácico normal a pesar de un RT-PCR positivo.[555] Los resultados de la prueba RT-PCR pueden ser falsos negativos, por lo que los pacientes con hallazgos típicos en la TC deben repetir la prueba RT-PCR para confirmar el diagnóstico.[556] Las alteraciones en los estudios por imágenes de la TC pueden estar presentes en pacientes asintomáticos. La estimación conjunta de la tasa de hallazgos positivos en la TC de tórax en los casos asintomáticos fue del 47.6% (principalmente opacidades de vidrio deslustrado).[557]
Se han informado hallazgos anormales en la tomografía de tórax en hasta el 97% de los pacientes hospitalizados.[559] Los hallazgos más frecuentes son la opacidad del vidrio esmerilado, ya sea de forma aislada o coexistiendo con otros hallazgos como la consolidación, el engrosamiento del tabique interlobular o el patrón de adoquín desordenado. La pauta de distribución más frecuente es la distribución bilateral, periférica/subpleural, posterior de las opacidades, con un predominio del lóbulo inferior. La afectación extensiva/multilobular con las consolidaciones es más frecuente en los pacientes de edad avanzada y en las personas con enfermedades graves. Las características atípicas incluyen el agrandamiento vascular pulmonar, el engrosamiento pleural adyacente, los broncogramas aéreos, las líneas subpleurales, la distorsión de los bronquios, las bronquiectasias, el signo de retracción vacuolar y el signo del halo. Con escasa frecuencia se ha informado derrame pleural, derrame pericárdico, cavitación, neumotórax y linfadenopatía mediastínica.[560] La opacidad del vidrio esmerilado presenta el mayor rendimiento diagnóstico para la neumonía COVID-19, seguido de la opacidad de vidrio esmerilado más la consolidación, y solo la consolidación.[561]
Los pacientes con variantes ómicron del SARS-CoV-2 tenían menos probabilidades de ser positivos en la tomografía computarizada en comparación con los infectados con variantes no ómicron. Los pacientes con variantes de ómicron generalmente tenían lesiones ubicadas en el centro del pulmón o en un solo lóbulo. Tenían menos probabilidades de presentar lesiones bilaterales, patrón en empedrado loco, opacidades lineales y aumento del calibre vascular, pero más probabilidades de presentar engrosamiento de la pared bronquial. La distribución de las lesiones fue más extensa (afectación bilateral y multilobular) en pacientes con variantes no ómicron.[558]
Las mujeres embarazadas parecen presentar con mayor frecuencia hallazgos de TC más avanzados, en comparación con la población adulta general; sin embargo, los resultados son similares a los de la población adulta general.[564]
Los niños suelen presentar hallazgos normales o alteraciones leves en la tomografía computarizada de tórax. Los signos más frecuentes en los niños son la opacidad parcheada, las sombras parcheadas inespecíficas, las áreas de consolidación, los nódulos infectados y el signo del halo. Las anomalías son más frecuentes en los lóbulos múltiples y son predominantemente bilaterales. El derrame pleural es infrecuente.[565][640] La opacidad en vidrio esmerilado y el engrosamiento peribronquial fueron los hallazgos más prevalentes en los lactantes menores de 1 año.[566] La precisión parece ser menor entre los niños; sin embargo, hay pocos datos en esta población.[548]
La exploración por TC generalmente muestra un aumento en el tamaño, número y densidad de las opacidades de vidrio molido en el período inicial de seguimiento, con un avance a áreas mixtas de opacidades de vidrio esmerilado, consolidaciones y patrón de pavimento desordenado que alcanzan su máximo en el día 10 a 11, antes de resolverse gradualmente o persistir como fibrosis desigual.[560]
La TC torácica es moderadamente sensible (70%) y altamente específica (90%) para el diagnóstico de COVID-19.[551] Los resultados agrupados encontraron que la TC de tórax diagnosticó correctamente la COVID-19 en el 87% de las personas que presentaban la enfermedad. Sin embargo, identificó incorrectamente el COVID-19 en el 21% de las personas que no presentaban la enfermedad. Por lo tanto, la TC de tórax puede presentar más utilidad para excluir el COVID-19 que para diferenciarlo de otras causas de enfermedad respiratoria.[547] El valor predictivo positivo fue bajo (1.5% a 30.7%) en las regiones de baja prevalencia, y el valor predictivo negativo osciló entre el 95.4% y el 99.8% en un metanálisis. La sensibilidad y la especificidad agrupadas fueron del 94% al 96% y el 37%, respectivamente.[552][553] La presencia simultánea de la opacidad del vidrio esmerilado y otras características de la neumonía viral presentó un rendimiento óptimo en la detección de COVID-19 (sensibilidad 90% y especificidad 89%).[562]
[Figure caption and citation for the preceding image starts]: Tomografías transversales de un hombre de 32 años, que muestran la opacidad y consolidación del lóbulo inferior del pulmón derecho cerca de la pleura el día 1 después del inicio de los síntomas (panel superior), y la opacidad y consolidación bilateral del vidrio de tierra el día 7 después del inicio de los síntomasXu XW et al. BMJ. 2020;368:m606 [Citation ends].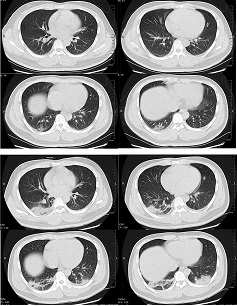
Resultado
opacidad de vidrio esmerilado aislada o coexistente con otros hallazgos (p. ej., consolidación, engrosamiento del tabique interlobular, patrón de adoquín desordenado); distribución bilateral, periférica/subpleural, posterior con predominio del lóbulo inferior
ultrasonido de pulmón
Prueba
Se utiliza como herramienta de diagnóstico en algunos centros como alternativa a la radiografía de tórax y al TC de tórax. Aunque solo hay evidencias de muy baja certeza que respaldan su exactitud diagnóstica, podría ser útil como modalidad de estudio por imagen complementaria o alternativa.[544]
La ecografía es sensible pero no específica para el diagnóstico de COVID-19. Los resultados agrupados revelaron que la ecografía pulmonar diagnosticó correctamente la COVID-19 en el 87% de las personas con la enfermedad. Sin embargo, diagnosticó incorrectamente COVID-19 en el 24% de las personas que no presentaban la enfermedad. Por lo tanto, la ecografía puede tener más utilidad para excluir el COVID-19 que para diferenciarlo de otras causas de enfermedad respiratoria.[547] También puede ser útil para el triaje en el servicio de urgencias.[641]
Las líneas B (confluentes o separadas y generalmente al menos 3) y las anomalías pleurales, con una distribución bilateral, son los hallazgos más frecuentes en COVID-19. Otros hallazgos son consolidaciones, derrame pleural, broncograma aéreo y neumotórax.[568] Aunque estos hallazgos no son específicos del COVID-19, aumentan la probabilidad de enfermedad en el contexto de una presentación clínica característica.
Presenta las ventajas de la portabilidad, la evaluación a pie de cama, la reducción de la exposición de los profesionales de salud, la facilidad del procedimiento de esterilización, la ausencia de exposición a la radiación ionizante, la repetibilidad durante el seguimiento, puede estar más fácilmente disponible en entornos con recursos limitados y es seguro en mujeres embarazadas y niños. Sin embargo, también presenta limitaciones (p. ej., es incapaz de discernir la cronicidad de una lesión) y pueden requerirse otras modalidades de estudio por imágenes.[569][570][571]
Entre las posibles funciones se encuentran: reducir la transmisión nosocomial; monitorizar la evolución de los pacientes; y un posible papel en las subpoblaciones que son vulnerables pero que no son aptas para la TC (p. ej., las mujeres embarazadas).[572] La puntuación de la ecografía pulmonar puede desempeñar un papel en el pronóstico.[573]
BSTI: lung ultrasound (LUS) for COVID-19 patients in critical care areas Opens in new window
Resultado
Líneas B; anomalías pleurales
serología
Prueba
No puede utilizarse como diagnóstico independiente de infecciones agudas y no debe utilizarse para establecer la presencia o ausencia de infección aguda; sin embargo, puede ser útil en varios entornos.[440][507]
Las respuestas de los anticuerpos al SARS-CoV-2 se producen generalmente durante las primeras 3 semanas de la enfermedad, siendo el tiempo de seroconversión de los anticuerpos IgG a menudo más temprano que el de los anticuerpos IgM.[505][506]
La Organización Mundial de la Salud (OMS) recomienda recoger una muestra de suero emparejada, una muestra en la fase aguda y otra en la fase de convalecencia, de 2 a 4 semanas después, en los pacientes en los que se sospecha fuertemente que existe infección y el resultado de la RT-PCR es negativo. La seroconversión o el aumento de los títulos de anticuerpos en el suero emparejado ayudan a confirmar si la infección es reciente y/o aguda. Si la muestra inicial resulta positiva, podría deberse a una infección pasada que no está relacionada con la enfermedad actual. La seroconversión puede ser más rápida y más robusta en pacientes con enfermedades graves en comparación con aquellos con enfermedades leves o infecciones asintomáticas.[440]
La Sociedad Estadounidense de Enfermedades Infecciosas (IDSA) desaconseja el uso de pruebas serológicas para diagnosticar la infección durante las primeras 2 semanas después del inicio de los síntomas o para proporcionar evidencia de infección en pacientes sintomáticos con una alta sospecha clínica y pruebas moleculares negativas repetidas. Las pruebas serológicas se pueden utilizar para ayudar con el diagnóstico del síndrome inflamatorio multisistémico en niños o cuando se desea evidencia de infección previa.[507]
Una revisión de la Cochrane encontró que las pruebas de anticuerpos podrían ser una herramienta útil para los pacientes en los que las pruebas moleculares o basadas en antígenos no han conseguido detectar el virus SARS-CoV-2, incluidos los que presentan síntomas continuos de infección aguda (a partir de la tercera semana) o los que presentan secuelas posagudas. La sensibilidad de la prueba es demasiado baja durante la primera semana desde el inicio de los síntomas.[543]
La sensibilidad estimada de las pruebas de anticuerpos osciló entre el 18.4% y el 96.1% (la sensibilidad más baja informada fue la de una prueba en el punto de atención, aunque se informó una sensibilidad <50% para una prueba de laboratorio), y la especificidad osciló entre el 88.9% y el 100%. Las estimaciones de la exactitud del diagnóstico deben interpretarse con cautela en ausencia de una norma de referencia definitiva para diagnosticar o descartar la COVID-19.[502]
Para obtener información detallada sobre las limitaciones de las pruebas y evidencias, véase Recomendaciones de diagnóstico.
Si bien se han aprobado estuches de detección rápida de anticuerpos para la detección cualitativa de anticuerpos IgG/IgM del SARS-CoV-2 en el suero, el plasma o la sangre total, la OMS no recomienda el uso de estas pruebas fuera de los contextos de investigación, ya que aún no han sido validadas.[508] La evidencia no respalda su uso.[509]
BMJ practice pointer: testing for SARS-CoV-2 antibodies Opens in new window
Resultado
positivo para anticuerpos del virus SARS-CoV-2; seroconversión o aumento de los títulos de anticuerpos en sueros emparejados
El uso de este contenido está sujeto a nuestra cláusula de exención de responsabilidad
