რეკომენდაციები
ურგენტული
Considere si la infección por COVID-19 podría estar causando síntomas agudos. En la práctica, puede ser difícil diferenciar clínicamente entre la infección por COVID-19 y una exacerbación aguda de la EPOC. Organice una prueba de reacción en cadena de la polimerasa del coronavirus 2 del síndrome respiratorio agudo severo (SARS-CoV-2) si un paciente con EPOC presenta síntomas respiratorios nuevos o que empeoran, fiebre y/o cualquier otro síntoma que pueda estar relacionado con COVID-19, incluso si estos son leves. Véase Enfermedad por coronavirus 2019 (COVID-19).
Esté alerta a la presencia o aparición inminente de insuficiencia respiratoria aguda. Involucre a su equipo sénior si sospecha esto.
Comprobar si hay signos de complicaciones potencialmente mortales de la EPOC o comorbilidades comunes, comocor pulmonale, inestabilidad hemodinámica, insuficiencia cardíaca y sepsis.
Investigar y manejar con el equipo multidisciplinario de manera adecuada. Puede ser necesario ingresar en un centro de atención de nivel superior (unidad de alta dependencia o unidad de cuidados intensivos).
Tenga en cuenta que el estado del paciente puede cambiar rápidamente.
Realizar una gasometría arterial (GSA) para detectar hipercapnia crónica y evaluar la acidosis respiratoria aguda.
Los pacientes con insuficiencia respiratoria aguda descompensada con acidemia (pH <7.35 y PaCO₂ >6.5 kPa) tienen un pronóstico más desfavorable.
En el entorno comunitario, considere derivar al paciente al hospital con urgencia si tiene:[1]
Empeoramiento repentino de la disnea de reposo
Frecuencia respiratoria alta/insuficiencia respiratoria aguda (>30 respiraciones/minuto)
Disminución de la saturación de oxígeno (SaO₂): SaO₂ <90% en aire o deterioro de la SaO₂ en pacientes con hipoxemia conocida (es decir, los que reciben oxigenoterapia a largo plazo).[90]
Confusión o somnolencia
Cambio o aparición de nuevos signos físicos, como cianosis o empeoramiento del edema periférico
Falta de respuesta al tratamiento inicial
Comorbilidades graves que afecten a la recuperación o repercutan en el tratamiento, como insuficiencia cardíaca, fibrilación auricular u otras enfermedades cardiorrespiratorias
Apoyo insuficiente en el hogar o en el entorno de tratamiento comunitario.
ძირითადი რეკომენდაციები
Presentación
Los pacientes suelen presentar disnea (particularmente durante el esfuerzo), tos y aumento de la purulencia y el volumen del esputo (los síntomas cardinales de una exacerbación de la EPOC).[1][90]
Documente el grado actual de disnea utilizando una puntuación validada para exacerbaciones. Defina cómo ha cambiado esto desde el inicio del paciente y/o la tasa de deterioro utilizando resultados anteriores o preguntando al paciente o a la familia/cuidadores.
Identificar cualquier comorbilidad y cualquier otra dolencia focal (p. ej., dolor torácico, palpitaciones, mareos o hinchazón de las piernas).
Supervise al paciente utilizando una puntuación de alerta temprana, como la puntuación NEWS2.[92]
Verifique si hay signos de tórax distendido.
Auscultar:
Esto puede revelar sibilancias y/o crepitaciones en presencia de infección concurrente o neumonía
Tenga en cuenta que los pacientes o familiares pueden describir "sibilancias", especialmente en el esfuerzo, que en realidad es ruido transmitido por las vías respiratorias altas y no sibilancias
Tenga cuidado con un "pecho silencioso (disminución de los ruidos respiratorios), que puede indicar insuficiencia respiratoria inminente.
Confirmación diagnóstica
Realizar un diagnóstico clínico, dependiendo de la presencia y gravedad de los síntomas y de una historia clínica de EPOC confirmada por los resultados previos de la espirometría.[93]
Descartar diagnósticos diferenciales que requieran tratamiento inmediato, como el infarto agudo de miocardio o el neumotórax.
Estudios por imágenes
Solicitar una radiografía de tórax (RT) para verificar si hay consolidación neumónica.[90] También use esto para descartar otros diagnósticos, como neumotórax, cáncer de pulmón o insuficiencia cardíaca.
Una radiografía de tórax también es útil para verificar la presencia de comorbilidades respiratorias, cardíacas o esqueléticas.[1]
Estratificación del riesgo
Las exacerbaciones son definidas por la Global Initiative for Chronic Obstructive Lung Disease (GOLD) como leves, moderadas o graves.[1] Las exacerbaciones graves pueden tener insuficiencia respiratoria aguda asociada y deben tratarse en el hospital. Las exacerbaciones leves y moderadas pueden tratarse en la atención primaria o como paciente ambulatorio.
Las observaciones iniciales y la exploración física pueden ser la base para tomar decisiones hasta que estén disponibles resultados adicionales. Una vez disponibles, estos resultados, junto con el historial y los hallazgos de la exploración, determine su estrategia de manejo y escalamiento para el paciente.
Evaluar la gravedad de la exacerbación mediante una puntuación pronóstica, como DECAF (Disnea, Eosinopenia, Consolidación, Acidemia y Fibrilación auricular) o BAP-65. [ Predicción BAP-65 de mortalidad intrahospitalaria y necesidad de ventilación mecánica en EPOC Opens in new window ] La puntuación indicará qué pacientes tienen probabilidades de beneficiarse de una intervención temprana, como la ventilación no invasiva.
Planificación de la atención
Determinarpolíticas de escalada y "techos de atención".
Usted debería:
Evaluar los síntomas del paciente en comparación con su estado funcional inicial
Obtener un historial de garantías de forma urgente
Planifique con colegas sénior qué hacer si el paciente se deteriora, incluidos los "techos de atención", y considere DNACPR ('No intentar la reanimación cardiopulmonar') para pacientes que no son aptos para escalar a una unidad de cuidados intensivos.[90]
Los pacientes suelen presentar un empeoramiento agudo de uno o más síntomas cardinales existentes durante varias horas o días (lo que requiere un cambio posterior en la medicación):[1][90]
Disnea
Tos
Purulencia y volumen del esputo
sibilancias
Opresión en el pecho.
Disnea
Una característica de presentación común de la exacerbación aguda de la EPOC.[1][90]
Documente el grado actual de dificultad para respirar y tolerancia al ejercicio. Utilice una puntuación validada para exacerbaciones o consulte los resultados de la puntuación anterior tomados en la condición estable, como la escala extendida de disnea del Consejo de Investigación Médica (eMRCD), que se utiliza en la EPOC estable para calificar el grado de disnea según el nivel de esfuerzo.[94]
Defina cómo ha cambiado esto desde su inicio el paciente y/o la tasa de deterioro, si es posible, utilizando resultados anteriores o preguntando al paciente o a la familia/cuidadores.
Esto ayuda a determinar la estrategia de escalamiento y el nivel de funcionalidad al que aspirar al momento del alta.
Practical tip
Los pacientes pueden describir la disnea en términos de reducción de la capacidad de ejercicio. Por ejemplo, pueden informar que solo pueden caminar 10 metros durante los últimos días, cuando normalmente podrían caminar 50 metros antes de sentir que les falta el aire.
Tos
El paciente puede informar un aumento en la frecuencia o gravedad de la tos; a menudo productiva.[1][90]
Pregunte sobre un aumento o cambio en el carácter en comparación con la tos diaria del paciente.
La calidad del esputo puede cambiar con exacerbaciones o infección superpuesta.[1][90]
Purulencia y volumen del esputo
Pregunte si hay un cambio en el volumen, el grosor o el color del esputo.
Investigar la bronquiectasia en pacientes que presentan repetidamente exacerbaciones con esputo purulento.[1]
Un aumento en la purulencia del esputo puede indicar la presencia de bacterias.[1]
La presencia de esputo verde ha demostrado tener una sensibilidad del 94.4% y una especificidad del 77% para detectar una alta carga bacteriana, identificando un subgrupo específico de pacientes en los que las bacterias están fuertemente asociadas con la exacerbación.[95]
Las bacterias patógenas que se identifican más frecuentemente incluyen Haemophilus influenzae, Streptococcus pneumoniae y Moraxella catarrhalis.[34][54]
La infección viral también puede causar un aumento de la producción de esputo por sí sola o conducir a un ambiente alterado que puede promover una infección bacteriana secundaria.[95]
La coinfección por patógenos virales y bacterias patógenas no es infrecuente.
Practical tip
Puede ser difícil evaluar la producción de esputo ya que algunos pacientes lo tragan en lugar de expectorarlo.[1] Esto variará de un paciente a otro, pero tenga en cuenta esta posibilidad cuando pregunte a los pacientes sobre los cambios en el volumen o el grosor. Lo ideal es pedir una muestra para evaluar el color y el grosor usted mismo.
sibilancias
Auscultar para verificar la presencia de sibilancias.[1] Tenga cuidado con un "pecho silencioso"(disminución de los ruidos respiratorios), que puede indicar una insuficiencia respiratoria inminente.
Puede presentarse como una prolongación de la fase espiratoria de la respiración en la exploración.
Considere las causas cardíacas de las sibilancias o la presencia de asma.[96]
Practical tip
El ruido transmitido de las vías respiratorias superiores es frecuente tanto como síntoma como signo. Tenga en cuenta que los pacientes o familiares pueden describir "sibilancias", especialmente en el esfuerzo, que en realidad es un ruido transmitido por las vías respiratorias altas y no sibilancias. Considere esto en la auscultación. Del mismo modo, las sibilancias que se escuchan al final de la cama a menudo provienen de las vías respiratorias altas en lugar de las vías respiratorias pequeñas y es posible que no mejoren con el tratamiento habitual de la EPOC.
Opresión en el pecho
Pregunte si el paciente siente "opresión" en el pecho.
Puede ser el resultado de un empeoramiento de la limitación del flujo aéreo y un tórax distendido.[14]
El dolor torácico suele ser secundario a la tos y/o al aumento del trabajo respiratorio (molestias de los músculos respiratorios).
Considere la posibilidad de una exacerbación del asma, un infarto de miocardio o un neumotórax si hay una marcada opresión en el pecho u otra molestia/dolor en el pecho. Involucre a colegas sénior para pruebas diagnósticas y un manejo adecuados.
Practical tip
Muchos pacientes con EPOC son ancianos y frágiles, y pueden tener comorbilidades con parámetros iniciales anormales. Al evaluar la gravedad, considere cualquier cambio en el estado de los síntomas en relación con el nivel inicial del paciente en lugar de usar puntos de corte absolutos.
Insuficiencia respiratoria
Cuidado con la insuficiencia respiratoria.
Los pacientes pueden sufrirun paro periventricular debido a insuficiencia respiratoria tipo 1 (hipóxica) o tipo 2 (hipercápnica).
En consulta con su equipo sénior, programe la admisión en un centro de atención de nivel superior (unidad de alta dependencia o unidad de cuidados intensivos) si la exacerbación es grave y detecta signos de insuficiencia respiratoria aguda. Observe para detectar:
Tome un historial detallado que incluya:
Historia clínica relevante
Diagnóstico de EPOC confirmado por espirometría.[93]
Pregunte sobre las exacerbaciones previas y el uso previo de ventilación no invasiva, ya que se considera que los pacientes con antecedentes de dos o más exacerbaciones en el año anterior, o aquellos con antecedentes de hospitalización debido a exacerbaciones en el año anterior, tienen un alto riesgo de exacerbaciones posteriores.[24][58]
Cambio en los síntomas: ¿empeoraron los síntomas existentes o hay síntomas nuevos? ¿Cuánto tiempo han estado presentes los síntomas?
Considere obtener un historial colateral.
Infección reciente: pregunte al paciente si ha tenido aumento de la tos, dificultad para respirar o esputo mucopurulento en los últimos 5 días. Pregunte si ha tenido fiebre o ha notado cambios en el esputo.[1][90]
Las infecciones virales son la principal causa de una exacerbación, siendo el rinovirus humano el agente causal más común.[1]
La infección viral también puede causar un aumento de la producción de esputo por sí sola o conducir a un ambiente alterado que puede promover una infección bacteriana secundaria.[95]
Las bacterias patógenas identificadas con mayor frecuencia en las exacerbaciones de la EPOC incluyen H influenzae, S pneumoniae y M catarrhalis.[34][54]
La coinfección con patógenos virales y bacterianos no es infrecuente.
Considere diagnósticos diferenciales, como exacerbación aguda del asma e insuficiencia cardíaca.
Pregunte sobre el reflujo gastroesofágico y/o la disfunción en la deglución, un posible desencadenante de las exacerbaciones de la EPOC.[68][69]
Practical tip
Al preguntar a un paciente sobre exacerbaciones previas, tenga en cuenta que es posible que no piense en términos de "exacerbaciones", sino que puede explicar que recibió antibióticos y corticosteroides para una "infección torácica" previa.
Podría ser útil preguntar sobre el conjunto de síntomas experimentados (aumento de la tos, dificultad para respirar y esputo mucopurulento), o bien hacer preguntas específicas sobre antecedentes de:
Visitas al hospital
Visitas al médico de cabecera
Ciclos de corticosteroides orales o antibióticos.
Algunos pacientes mantienen los corticosteroides como medicación de reserva en casa y, por lo tanto, podrán tomar un curso sin consultar a un profesional de salud.
Los síntomas de una exacerbación suelen durar de 7 a 10 días, aunque pueden ser más largos.[1]
Factores de riesgo de una exacerbación
Fumar: comprobar si el paciente fuma actualmente y/o ha tenido una exposición significativa al humo del tabaco.[90][93]
Exposición a la contaminación: pregunte sobre el humo de la madera, el polvo, los pesticidas y otros contaminantes. Esto puede incluir la exposición a biocombustibles al cocinar sobre un fuego abierto en interiores. Verifique la ocupación del paciente. Puede exponerlos a contaminantes o irritantes que causarían una exacerbación.[90]
La exposición a corto plazo a partículas finas se asocia con un aumento de las hospitalizaciones por exacerbaciones agudas y un aumento de la mortalidad.[1]
Medicamentos
Verifique el cumplimiento del paciente con la medicación rutinaria para la EPOC.
Pregunte sobre el uso previo de antibióticos (para exacerbaciones de la EPOC o para otras afecciones). Esto puede haber dado lugar a bacterias resistentes.[97]
Pregunte sobre el uso reciente de corticosteroides orales. Esto puede afectar la duración disponible para ciclos adicionales de corticosteroides. Considere la necesidad de reducir la dosis gradualmente en el momento de reducir la medicación.
Verifique si el paciente actualmente usa oxigenoterapia.
Verifique si ha habido algún cambio en el uso de un inhalador de rescate por parte del paciente.
Los hallazgos físicos varían según la gravedad de la exacerbación. Recuerde que el estado del paciente puede cambiar rápidamente.
Utilice un enfoque ABCDE (Vías respiratorias, respiración, circulación, discapacidad, exposición) para evaluar al paciente. En el hospital, implique a su equipo sénior cuando sea necesario.
Esté alerta a la presencia o aparición inminente de insuficiencia respiratoria. Observe para detectar:
Taquipnea[1]
Uso de músculos accesorios (que puede acompañarse de respiración con labios fruncidos)[1]
depresión torácica
Movimientos paradójicos del abdomen
Cianosis
Confusión.[1]
somnolencia[1]
Tórax silencioso.
Organice la admisión en un centro de atención de nivel superior (unidad de alta dependencia o unidad de cuidados intensivos) si la exacerbación es grave y si hay signos de insuficiencia respiratoria aguda (en consulta con su equipo sénior).
Realizar una exploración física del paciente.
Determinar:[90]
Constantes vitales (incluido SaO2 a través de oximetría de pulso o GSA)[98]
Todas las mediciones del nivel de oxígeno de un paciente, a través de oximetría de pulso o GSA, deben tener documentada la fracción de oxígeno inspirado (FiO2) o el caudal de O2
Estado mental
Capacidad para continuar brindando cuidados personales en el hogar.
En ausencia de un diagnóstico de EPOC confirmado por espirometría (consulte las notas del paciente), organice la espirometría si el paciente ingresa en el hospital por una exacerbación.[93]
Durante los períodos de alta prevalencia de COVID-19 en la comunidad, la espirometría debe restringirse a pacientes que requieran pruebas urgentes o esenciales para el diagnóstico de EPOC y/o para evaluar el estado de la función pulmonar para procedimientos intervencionistas o cirugía.[1][99] La realización de la espirometría y las pruebas de función pulmonar puede provocar la transmisión del SARS-CoV-2 como resultado de la formación de gotas y aerosoles durante las pruebas, especialmente con la tos.
Auscultar, comprobando la presencia de sibilancias y/o crepitantes si hay infección concurrente o neumonsibilancias
Tenga en cuenta la frecuencia del pulso y el ritmo.
La fibrilación auricular es una comorbilidad común y forma parte de la puntuación DECAF, una puntuación pronóstica que se utiliza para predecir la mortalidad hospitalaria.
Utilice las observaciones iniciales y la exploración física para guiar las decisiones tempranas de manejo hasta que se realicen las pruebas diagnósticas. A medida que los resultados de las pruebas estén disponibles, utilícelos junto con el historial y los hallazgos de la exploración para determinar las estrategias de manejo y escalada para el paciente.
Comprobar y monitorizar los signos de complicaciones potencialmente mortales de una exacerbación aguda de la EPOC o comorbilidades, como cor pulmonale, inestabilidad hemodinámica y sepsis.[1][90]
Investigue cualquier síntoma siniestro y manéjelo según los enfoques recomendados.
Implique a su equipo sénior; puede ser necesario ingresar en un centro de atención de nivel superior (unidad de alta dependencia o unidad de cuidados intensivos).
Compruebe si hay signos de inestabilidad hemodinámica, como:[100]
Piel pálida y húmeda
Cianosis periférica
Disminución de la diuresis.
Verificar si hay una disminución en el estado mental, que puede indicar insuficiencia respiratoria o sepsis:[1]
Confusión.
somnolencia
Conciencia reducida.
También verifique si hay hallazgos que puedan indicar un diagnóstico alternativo, como neumonía, bronquiectasias, cáncer de pulmón, neumotórax o insuficiencia cardíaca.
Practical tip
Recuerde que una exacerbación de la EPOC puede coexistir con otras afecciones, como fibrilación auricular de inicio reciente, insuficiencia cardíaca congestiva o neumonía. Es posible que sea necesario descartar o considerar comorbilidades las afecciones con síntomas de presentación similares.
Evidencia: Causas de muerte prematura en pacientes hospitalizados con exacerbación de la EPOC
Considere las comorbilidades y complicaciones de la EPOC que contribuyen al riesgo de mortalidad.
Un estudio retrospectivo analizó los resultados de la autopsia de 43 pacientes con un diagnóstico de exacerbación de EPOC en el hospital. Todos habían muerto en las 24 horas posteriores a su ingreso en el hospital.
La insuficiencia respiratoria por avance de la EPOC fue la causa principal de muerte en solo seis pacientes (14%), lo que destaca la importancia de considerar las comorbilidades y complicaciones de la EPOC.
Las principales causas (primarias) de muerte se informaron como:
Insuficiencia cardíaca (n = 16; 37.2%)
Neumonía (n = 12; 27.9%)
Tromboembolia pulmonar (TEP) (n = 9; 20.9%).
El estudio concluye que debe haber un enfoque en el reconocimiento y tratamiento de estas afecciones en el momento del ingreso hospitalario.[25]
Cor pulmonale puede desarrollarse como resultado de un aumento de la vasoconstricción hipoxémica de la arteria pulmonar debido a la hipoxemia inducida por exacerbaciones. El resultante aumento de la resistencia vascular pulmonar o de la presión de la arteria pulmonar puede conducir a insuficiencia cardíaca derecha aguda.
Si sospecha cor pulmonale, descarte otras causas de edema periférico y realice un diagnóstico clínico basado en la presencia de:[90]
edema periférico
Aumento de la presión venosa yugular
reflujo hepatoyugular
Elevación paraesternal sistólica
Hipotensión relativa
Segundo ruido cardíaco pulmonar fuerte.
Estos signos pueden ser difíciles de definir en la práctica debido a la presencia de un tórax hiperinsuflado.
Tratar el cor pulmonale causado por la EPOC mediante el manejo de la exacerbación de la EPOC.[90]
Utilizar diuréticos para controlar el edema.
Revisar los medicamentos actuales del paciente.
No use los siguientes medicamentos para tratar el cor pulmonale causado por la EPOC:[90]
Alfabloqueantes
inhibidores de la enzima convertidora de la angiotensina (IECA)
Antagonistas del calcio
Digoxina (a menos que haya fibrilación auricular).
Considere la evaluación de la oxigenoterapia a largo plazo como paciente ambulatorio.
Al principio de su evaluación, determine las políticas de escalada y los "techos de atencióncon colegas, el paciente y los familiares. Estas son conversaciones difíciles y pueden ser angustiantes para los pacientes. Sin embargo, planificar de esta manera evita tomar decisiones apresuradas o mal pensadas más adelante.
Evalúe los síntomas de exacerbación en comparación con el estado funcional inicial del paciente para ayudar a determinar la estrategia de escalada.
Planificar con colegas sénior qué hacer si el paciente se deteriora, incluidos los "techos de atención"; considere la DNACPR para pacientes no aptos para escalar a una unidad de cuidados intensivos.[90]
La derivación a cuidados intensivos (con miras a intubar y ventilar) es adecuada para muchos pacientes, pero, incluso si tiene éxito, puede asociarse con complicaciones relacionadas con la UCI.
Establecer la existencia de indicaciones anticipadas (sobre la futura atención médica). Algunos pacientes pueden expresar deseos de no ser remitidos a una atención de nivel superior.
Considerar los cuidados paliativos para los pacientes adecuados con enfermedad avanzada.
Utilice una herramienta de planificación, como el paquete de atención AMBER. The AMBER care bundle Opens in new window
Practical tip
El paquete de medidas AMBER es una herramienta de comunicación y planificación utilizada en los hospitales del Reino Unido. Apoya un enfoque sistemático para que los equipos clínicos gestionen de manera proactiva la atención de los pacientes hospitalizados que enfrentan una recuperación incierta y que corren el riesgo de morir a pesar del tratamiento. AMBER refleja la necesidad de prestar especial atención a:
Assessment (evaluación)
Management (manejo)
Best practice (mejores prácticas)
Engagement (equipamiento)
Recovery uncertain (recuperación incierta).
En la práctica, esto significa:
Hable con el paciente y su familia para informarles que el equipo de atención médica tiene inquietudes sobre su enfermedad; establecer sus preferencias y deseos
Decidan juntos cómo se atenderá al paciente en caso de que su enfermedad empeore
Documentar un plan médico
Acuerde estos planes con todos los miembros del equipo clínico.
Supervise de cerca el estado del paciente y asegure un seguimiento diario. Registre cualquier cambio y aborde cualquier inquietud que ellos o su familia puedan tener. The AMBER care bundle Opens in new window
No existen criterios absolutos para determinar el entorno de tratamiento más adecuado.Considere el cuadro clínico completo en el contexto del estado habitual del paciente.
Evaluar la gravedad para determinar dónde y cómo tratar al paciente.[1][90]
Utilice la evaluación clínica y el cambio en los síntomas desde el inicio del paciente para medir la gravedad de una exacerbación.
Tenga en cuenta la fragilidad y las comorbilidades.
Consulte a colegas sénior si no está seguro del mejor entorno de tratamiento.
No todos los pacientes con una exacerbación de la EPOC requerirán ingreso hospitalario.Es seguro tratar a algunos pacientes en el entorno comunitario.
Algunos pacientes pueden manejar una exacerbación por sí mismos en el hogar o en un entorno comunitario, con un plan de manejo adecuado.
Junto con la presentación clínica, una buena comprensión de la historia social y funcional del paciente, así como el conocimiento de los servicios locales y el apoyo disponible, ayudarán a orientar su decisión sobre el mejor entorno de tratamiento para el paciente.
Tanto las guías de práctica clínica de la Global Initiative for Chronic Obstructive Lung Disease (GOLD) como del National Institute for Health and Care Excellence (NICE) estratifican las exacerbaciones en leves, moderadas y graves, según el manejo requerido:[1][90][Figure caption and citation for the preceding image starts]: Evaluar la gravedad para determinar dónde y cómo tratar al pacienteCreado por el BMJ Knowledge Centre basado en las guías de práctica clínica de GOLD y NICE [Citation ends].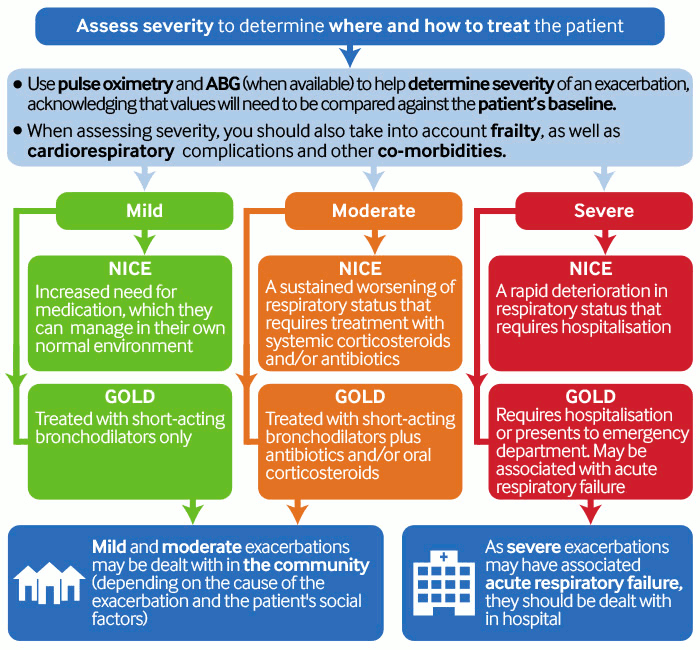
Derivación al hospital
En el entorno comunitario, considere derivar al paciente al hospital con urgencia si tiene:
Empeoramiento repentino de la disnea de reposo
Frecuencia respiratoria alta/insuficiencia respiratoria aguda (>30 respiraciones/minuto)
Disminución de las saturaciones de oxígeno: SaO2 <90% en el aire o deterioro del SaO2 en pacientes con hipoxemia conocida (es decir, aquellos que reciben oxigenoterapia a largo plazo)[90]
Confusión o somnolencia
Cambio o aparición de nuevos signos físicos, como cianosis o empeoramiento del edema periférico
Falta de respuesta al tratamiento inicial
Comorbilidades graves que afecten a la recuperación o repercutan en el tratamiento, como insuficiencia cardíaca, fibrilación auricular u otras enfermedades cardiorrespiratorias
Apoyo insuficiente en el hogar o en el entorno de tratamiento comunitario.
Evaluación de la gravedad en el hospital
En pacientes hospitalizados, evaluar la gravedad de la exacerbación mediante unapuntuación pronóstica, como DECAF o BAP-65.[101] [ Predicción BAP-65 de mortalidad intrahospitalaria y necesidad de ventilación mecánica en EPOC Opens in new window ]
La puntuación indicará qué pacientes tienen probabilidades de beneficiarse de una intervención temprana, como la ventilación no invasiva.
Estratificar aún más a los pacientes hospitalizados en función de sus signos clínicos.[1]
No hay insuficiencia respiratoria
Frecuencia respiratoria 20-30 respiraciones/minuto
No se utilizan músculos respiratorios accesorios
Sin cambios en el estado mental
El oxígeno suplementario administrado a través de la máscara Venturi de hasta un 28% a 35% de oxígeno inspirado (FiO2) restaura las saturaciones de oxígeno
Asegúrese de que no haya evidencia de hipercapnia antes de pasar a concentraciones más altas de oxígeno
Realizar una evaluación continua de las GSA
Documente el caudal FiO2 u O2
No hay aumento en PaCO2.
Insuficiencia respiratoria aguda: no pone en peligro la vida
Frecuencia respiratoria > 30 respiraciones/minuto
Uso de músculos respiratorios accesorios
Sin cambios en el estado mental
La hipoxemia mejora cuando se administra oxígeno suplementario en concentraciones más altas a través de la máscara Venturi
Asegúrese de que no haya evidencia de hipercapnia antes de pasar a concentraciones más altas de oxígeno
Realizar una evaluación continua de las GSA
Documente el caudal FiO2 u O2
La PaCO2 aumentó en comparación con el valor inicial o se elevó aproximadamente 6.7 kPa (50-60 mmHg).
Insuficiencia respiratoria aguda: potencialmente mortal
Frecuencia respiratoria > 30 respiraciones/minuto
Uso de músculos respiratorios accesorios
Cambios agudos en el estado mental
La hipoxemia no mejora con oxigenoterapia a través de la máscara Venturi o aumento de FiO2
Debe asegurarse de que no haya evidencia de hipercapnia antes de pasar a concentraciones más altas de oxígeno
Realizar una evaluación continua de las GSA
Documente el caudal FiO2 u O2
PaCO2 aumentó en comparación con el valor inicial o se elevó aproximadamente 8 kPa (>60 mmHg) o acidosis presente.
GSA (en el hospital)
Realizar en pacientes con una exacerbación aguda moderada a grave de la EPOC, cuando haya alguna evidencia de hipercapnia, en todos los pacientes hipóxicos, en todos los pacientes que requieren oxígeno y en todos los pacientes que parecen no estar bien.
Úselo para detectar hipercapnia crónica y evaluar la acidosis respiratoria aguda.
Asegúrese de comparar los resultados con la GSA inicial anterior (cuando esté disponible).
Documente el caudal de FiO2 u O2 de cualquier oxigenoterapia administrada (oxígeno controlado administrado a través de una máscara Venturi).
Realizar la GSA mientras el paciente está con oxígeno controlado permite establecer el gradiente A-a.
PaO2 <8.0 kPa (aproximadamente 60 mmHg) indica insuficiencia respiratoria.
El pH <7.35 y el PaCO2 >6.5 kPa definen la acidosis respiratoria aguda.[102]
La acidemia implica una exacerbación grave y predice la mortalidad intrahospitalaria y a los 30 días.[103]
Repita después de 30-60 minutos de tratamiento con oxígeno controlado y broncodilatadores para verificar si hay un aumento en PaCO2 o una caída en el pH.[98]
Si es posible, realice un análisis de gases en sangre en los 30 a 60 minutos posteriores al inicio de la VNI aguda.
Aunque la British Thoracic Society (BTS) recomienda realizar un análisis de gases en sangre en las 2 horas posteriores al inicio de la VNI aguda, en la práctica, los especialistas recomiendan esperar idealmente solo 30-60 minutos para verificar los cambios en PaCO2 y pH.[104]
Organice la revisión por parte de un profesional de salud especializado con experiencia en el manejo de pacientes con VNI en un plazo de 30 minutos si las mediciones de gases en sangre no mejoran.[104]
Las muestras de gas en sangre venosa no se consideran una medida alternativa fiable.[105]
Practical tip
Algunos pacientes con hipoxemia conocida (p. ej., aquellos que reciben oxigenoterapia a largo plazo) pueden tener saturaciones bajas de oxígeno por lo general. Sin embargo, el deterioro de SaO2 es preocupante y debería justificar una evaluación urgente.
Cómo obtener una muestra de sangre arterial de la arteria radial.
Oximetría de pulso (en el hospital y en el entorno comunitario)
En el hospital, use oximetría de pulso en la presentación para medir las saturaciones de oxígeno como parte de las constantes vitales.[1][98]
En el entorno comunitario, use oximetría de pulso si hay características clínicas de una exacerbación grave.[90]
Asegúrese de que el dispositivo capta una buena onda de pulso.
Durante una exacerbación, la saturación de oxígeno se deprime con frecuencia por debajo del nivel inicial del paciente.
Documente el caudal de FiO2 u O2 si se administra oxígeno suplementario.
ECG (en el hospital y en la comunidad si está disponible)
Realice un ECG, ya que la enfermedad cardiovascular es común en personas con EPOC.[106]
Considere la posibilidad de un infarto de miocardio o neumotórax si presenta opresión en el pecho u otras molestias en el pecho. Sin embargo, tenga en cuenta que la opresión en el pecho también es un síntoma de EPOC debido a la limitación del flujo aéreo y la hiperinflación del pecho.
Los pacientes con EPOC presentan un mayor riesgo de desarrollar isquemia cardíaca y/o arritmias, como fibrilación auricular de inicio reciente, que también pueden provocar disnea.
Demostración animada de como realizar un electrocardiograma (ECG)Cómo registrar un ECG. Demuestra la colocación de electrodos torácicos y de extremidades.
HC con plaquetas (en el hospital)
Llévelo a cabo en pacientes con exacerbaciones moderadas a graves.
Detecta alteraciones que pueden sugerir trastornos médicos adicionales, tales como la infección o la anemia.
Urea, electrolitos y creatinina (en el hospital)
Llévelo a cabo en pacientes con exacerbaciones moderadas a graves.
Un resultado anormal podría sugerir trastornos médicos adicionales.
Los pacientes con exacerbaciones de la enfermedad pulmonar obstructiva crónica (EPOC) podrían tener reducida la ingesta oral y presentar disminución de volumen.
PCR (en el hospital)
Llévelo a cabo en pacientes con exacerbaciones moderadas a graves.
Un resultado anormal puede sugerir la presencia de infección.
RT (en el hospital)
Solicite para pacientes con enfermedad moderada a grave y/o sospecha de neumonía.
Se puede utilizar para excluir diagnósticos diferenciales o comórbidos, como neumotórax, insuficiencia cardíaca congestiva y derrame pleural.
Los cambios radiológicos observados en la EPOC incluyen (pero tenga en cuenta que no son diagnósticos de una exacerbación):
Diafragma aplanado y aumento del volumen del espacio aéreo retroesternal, lo que indica hiperinsuflación pulmonar
Hiperlucencia de los pulmones
Reducción rápida de las marcas vasculares.[1]
Microscopía de esputo, cultivo y tinción de Gram (en el hospital)
Obtenga posibles patógenos bacterianos que puedan haber desencadenado el episodio. Uso en enfermedad grave y si se está considerando la hospitalización.
No es una prueba diagnóstica de rutina en atención primaria.
Los patógenos bacterianos identificados con mayor frecuencia incluyen H influenzae, S pneumoniae y M catarrhalis.[34][54]
Vitamina D (en el hospital o en el entorno comunitario)
Una vez que estén estables, investigue a todos los pacientes que han requerido hospitalización por una exacerbación de la EPOC por deficiencia de vitamina D. Los niveles de vitamina D son más bajos en pacientes con EPOC. La suplementación de pacientes con deficiencia grave da como resultado una reducción de las exacerbaciones y la hospitalización. Evalúe la deficiencia grave de vitamina D (<10 ng/ml o <25 nM) y complemente si es necesario.[1]
A veces se requieren pruebas diagnósticas adicionales en el hospital
Hemocultivos
Solicite si el paciente tiene pirexia.
diagnóstico de virus respiratorio
Considere en enfermedad grave.
Úselo para identificar cualquier agente tratable.
Úselo para identificar la necesidad de ampliar las precauciones de control de la infección en el hospital.
troponina cardíaca
Evalúe una elevación, lo que indicaría una lesión miocárdica.
Las exacerbaciones de la EPOC pueden provocar lesiones miocárdicas.
Los aumentos de la troponina pueden estar asociados a una mayor mortalidad.[107]
Nivel sérico de teofilina
Medición al ingreso para pacientes que están tomando terapia con teofilina o aminofilina.[90]
Péptido natriurético pro-cerebro
Se usa para excluir la insuficiencia cardíaca, un diferencial clave de la exacerbación de la EPOC.
exploración de tórax por TC
No solicite rutinariamente una tomografía computarizada de tórax. Solo solicite una tomografía computarizada de tórax para descartar diagnósticos alternativos si el diagnóstico y la base de la descompensación respiratoria siguen siendo inciertos después de la radiografía de tórax de rutina o al considerar la cirugía.[1][90]
Puede identificar un émbolo pulmonar, neumonía, derrame pleural o una neoplasia maligna.
Espirometría
Si no hay un resultado de espirometría registrado y el paciente ingresa en el hospital por una exacerbación, organice la prueba de espirometría para confirmar el diagnóstico de EPOC.[93] La presencia de un VEF 1/CVF post-broncodilatador <0.70 confirma la presencia de limitación persistente del flujo aéreo.
Durante los períodos de alta prevalencia de COVID-19 en el entorno comunitario, la espirometría debe restringirse a pacientes que requieran pruebas urgentes o esenciales para el diagnóstico de EPOC y/o para evaluar el estado de la función pulmonar para procedimientos intervencionistas o cirugía.[1][99] La realización de la espirometría y las pruebas de función pulmonar puede provocar la transmisión del SARS-CoV-2 como resultado de la formación de gotas y aerosoles durante las pruebas, especialmente con la tos.
Practical tip
No evalúe al paciente utilizando el flujo espiratorio máximo como prueba diagnóstica de urgencia aguda. Esto no se recomienda para la evaluación de una exacerbación debido a que los resultados son de menor calidad o poco confiables.[108] En la práctica, los pacientes a menudo no pueden realizar una maniobra espiratoria forzada de buena calidad durante una exacerbación aguda.
Nuevas investigaciones
procalcitonina
La procalcitonina se está investigando como biomarcador para el diagnóstico de infecciones bacterianas.[109][110]
Se han detectado niveles más altos de procalcitonina en infecciones bacterianas graves.[109]
Es posible que tenga una función de orientación sobre cuándo usar antibióticos para el tratamiento de la infección del tracto respiratorio inferior; sin embargo, esto no está claro.
Una revisión de la Cochrane del uso de procalcitonina para guiar el inicio y la duración del tratamiento con antibióticos en pacientes con infecciones respiratorias agudas encontró que redujo el riesgo de mortalidad y dio lugar a un menor consumo de antibióticos y un menor riesgo de efectos secundarios relacionados con los antibióticos en todos los pacientes, incluidos aquellos con exacerbación aguda de la EPOC.[109] Se necesitan estudios de investigación adicionales para establecer su uso en la práctica clínica.
En un análisis separado de 1656 pacientes, 826 fueron asignados aleatoriamente a un grupo en el que la decisión de suministrar o no antibióticos se basó en los resultados de una prueba de procalcitonina (830 pacientes recibieron la atención habitual).[110]
Los resultados del ensayo no se tradujeron en un menor uso de antibióticos.
No se encontraron diferencias significativas entre el grupo de procalcitonina y el grupo de atención habitual en los días con antibióticos (media 4.2 y 4.3 días, respectivamente; diferencia -0.05 días; IC del 95%: -0.6 a +0.5; P = 0.87) o la proporción de pacientes con resultados adversos (11.7% [96 pacientes] y 13.1% [109 pacientes]; diferencia -1.5 puntos porcentuales; IC del 95%: -4.6 a +1.7; P <0.001 para la no inferioridad) dentro de los 30 días.[110]
Proteína C-reactiva (PCR) en el punto de atención
Las pruebas de PCR en el punto de atención reducen de forma segura el uso de antibióticos en pacientes con exacerbaciones agudas de la EPOC.[111]
Los niveles elevados de PCR sugieren la presencia de una infección bacteriana.
En el entorno comunitario, es difícil determinar rápidamente si una exacerbación aguda se debe a una infección, y a menudo se recetan antibióticos en caso de que hubiera una infección bacteriana subyacente.
Un ensayo controlado aleatorizado del uso de pruebas de PCR en el punto de atención para guiar la prescripción de antibióticos para las exacerbaciones de la EPOC encontró que redujo el uso innecesario de antibióticos, sin comprometer la seguridad ni los resultados del paciente.[111]
recuento de eosinófilos
El recuento de eosinófilos puede convertirse en un indicador útil de la probabilidad de beneficio de los corticosteroides inhalados.[1]
Las evidencias indican que los corticosteroides sistémicos (generalmente un ciclo de 5 días de prednisolona oral) pueden acortar el tiempo de recuperación de una exacerbación de la EPOC.
Estudios recientes sugieren que los corticosteroides sistémicos pueden ser menos eficaces en el tratamiento de las exacerbaciones en pacientes con niveles más bajos de eosinófilos en sangre.[58][112][113][114]
Después de la estabilización del episodio agudo, el nivel de eosinófilos en sangre también puede ayudar a guiar la decisión sobre si el paciente se beneficiará de los corticosteroides inhalados para reducir el riesgo de nuevas exacerbaciones.
ამ მასალის გამოყენება ექვემდებარება ჩვენს განცხადებას