建议
紧急处理
考虑 COVID-19 感染是否是引起急性症状的原因。在实践中,可能很难从临床上鉴别 COVID-19 和 COPD 急性加重。如果 COPD 患者出现新发或不断恶化的呼吸道症状、发热和/或任何其他可能与 COVID-19 相关的症状(即使是轻度症状),安排进行严重急性呼吸综合征冠状病毒2(severe acute respiratory syndrome coronavirus 2, SARS-CoV-2)聚合酶链反应检测。请参阅专题 Coronavirus disease 2019 (COVID-19). Opens in new window
警惕是否存在或即将发生急性呼吸衰竭。如果您有相关怀疑,请上级医疗团队参与诊疗。
检查是否有危及生命性 COPD 并发症或常见合并症的征象,例如肺源性心脏病、血流动力学不稳定、心力衰竭和脓毒症。
与多学科团队一起作出适当的检查和管理决策。可能需要收至更高级别的病房(高依赖病房 [high-dependency unit] 或重症监护病房)。
请注意,患者的状态可能会迅速改变。
进行动脉血气(arterial blood gas, ABG)检查以发现慢性高碳酸血症,并评估是否存在急性呼吸性酸中毒。
急性失代偿性呼吸衰竭伴酸中毒(pH <7.35,PaCO₂ >6.5 kPa)患者预后不良。
在社区中,如果患者出现以下情况,请考虑紧急转至医院:[1]
静息时呼吸困难突然恶化
呼吸频率高/急性呼吸衰竭(>30 次/分)
血氧饱和度(SaO₂)下降:吸入空气时 SaO₂ <90%[88] 或已知有低氧血症的患者(即接受长期氧疗的患者)出现 SaO₂ 不断下降
意识模糊或嗜睡
体征发生变化或出现新的体征,例如发绀或外周水肿加重
初期管理无效
可影响恢复或治疗的严重合并症,例如心力衰竭、心房颤动或其他心肺疾病
家中或社区治疗环境中的支持不足。
关键建议
临床表现
患者通常表现为呼吸困难(尤其是劳累时)、咳嗽、痰液脓性成分增加和痰量增多(COPD 加重的主要症状)。[1][88]
使用经验证的加重评分记录当前的呼吸短促程度。使用先前的结果或询问患者或家属/照护者,确定该评分与患者的基线水平相比有何变化,以及/或者恶化速度如何。
确定任何合并症和患者主诉的其他局部表现(如胸痛、心悸、头晕目眩或下肢肿胀)。
使用早期预警评分系统(例如 NEWS2 评分)监测患者。[90]
检查是否有过度充气征象。
听诊:
可能在合并感染或肺炎的情况下,闻及哮鸣音和/或湿啰音
请注意,患者或亲属可能将其描述为“哮鸣音”(费力时尤甚),实际上这是上气道传来的噪音而不是哮鸣音
注意“沉默肺(呼吸音减弱),这可能提示即将发生呼吸衰竭。
诊断确认
根据是否存在相关症状、症状严重程度以及 COPD 病史(经既往肺量测定结果证实)作出临床诊断。[91]
排除需要立即处理的鉴别诊断,如急性心肌梗死或气胸。
影像学检查
要求胸部 X 线检查(chest x-ray, CXR)以检查有无肺炎实变[88] 并排除其他诊断,例如气胸、肺癌或心力衰竭。
CXR 也可用于检查是否存在呼吸道、心脏或骨骼合并症。[1]
风险分层
慢性阻塞性肺疾病全球倡议(Global Initiative for Chronic Obstructive Lung Disease, GOLD)将加重的程度定义为轻度、中度或重度。[1] 重度加重可能与急性呼吸衰竭相关,应在医院处理。轻度和中度加重可以在初级卫生保健机构或门诊予以处理。
在获得进一步结果前,您可能需要根据初步观察和体格检查作出决策。获得结果后,可根据这些结果以及病史和检查发现确定患者的管理方案以及升级策略。
使用预后评分(例如 DECAF [Dyspnoea, Eosinopenia, Consolidation, Acidaemia, and atrial Fibrillation, 呼吸困难、嗜酸粒细胞减少、实变、酸中毒和心房颤动] 或 BAP-65)评估疾病加重的严重程度。 [ 慢性阻塞性肺疾病 (COPD) 患者院内死亡率和机械通气需求的 BAP-65 评分预测 ] 该评分将显示哪些患者可能受益于早期干预,如无创通气。
诊疗计划
确定升级策略和“诊疗上限”。
您应该:
评估患者症状并与基线功能状态进行比较
立即获取旁证病史
与上级医师一起计划患者病情恶化时的应对方法,包括“诊疗上限”,对于不适合升级到重症监护病房疗护的患者考虑 DNACPR(“Do Not Attempt Cardiopulmonary Resuscitation", “不尝试心肺复苏”)。[88]
患者通常在数小时或数天内出现一个或多个现有主要症状的急性恶化(需要随后改变药物):[1][88]
呼吸困难
咳嗽
痰脓性成分和痰量
喘息
胸闷。
呼吸困难
记录当前呼吸短促程度和运动耐量。使用已被验证用于加重的评分或参考先前在稳定状态下获取的评分结果,例如扩展医学研究委员会呼吸困难(extended Medical Research Council dyspnoea, eMRCD)量表,该量表用于根据劳累水平对稳定型 COPD 患者的呼吸困难程度进行分级。[92]
如果可能,使用先前的结果或询问患者或家属/照护者,确定该评分与患者的基线水平相比有何变化,以及/或者恶化速度如何。
这一做法有助于确定升级策略以及出院时的目标功能水平。
Practical tip
患者可能以运动能力降低描述呼吸困难。例如,他们可能自诉过去几天内只能行走 10 米,而通常他们走 50 米才会感觉呼吸短促。
咳嗽
患者可能诉咳嗽频率或严重程度增加;[1][88] 通常有痰。
痰脓性成分和痰量
询问痰量、黏稠度或颜色是否有改变。
对于反复出现加重伴脓痰的患者,检查是否有支气管扩张。[1]
痰液脓性成分增加可能表明存在细菌。[1]
研究发现,存在绿色痰液对于检出高细菌载量的灵敏度为 94.4%,特异度为 77%,有助于识别出一组特定患者,其病情加重与细菌密切相关。[93]
病毒感染也可能单独引起痰液产生增加或导致环境改变,从而继发细菌感染。[93]
病毒和细菌混合感染并不少见。
Practical tip
某些患者吞咽痰液而不是将其咳出,因此可能难以评估痰液产生情况。[1] 每个患者的情况各不相同,但是在询问患者痰量或黏稠度的变化时要注意到这种可能性。最好采集样本亲自评估颜色和黏稠度。
喘息
听诊,检查可否存在哮鸣音。[1] 要小心“沉默肺”(呼吸音减弱),这可能提示即将发生呼吸衰竭。
检查时可表现为呼吸时呼气相延长。
考虑哮鸣音是否为心脏原因所致,或是否存在哮喘。[94]
Practical tip
上气道传来的噪音(“哮鸣音”)很常见,既可以是一种症状,也可以是一种体征。请注意,患者或亲属可能将其描述为“哮鸣音”(活动时尤甚),实际上这是上气道传来的噪音而不是哮鸣音。在听诊时考虑这种情况。同样,在床尾听到的哮鸣音通常来自上气道而不是小气道,经常规 COPD 治疗后可能不会改善。
胸闷
询问患者是否感到“胸闷”。
可能是气流受限和胸部过度充气加重所致。[14]
胸痛通常继发于咳嗽和/或呼吸功增加(呼吸肌不适)。
如果出现明显的胸闷或其他胸部不适/疼痛,则考虑哮喘加重、心肌梗死或气胸的可能性。让上级医师参与相关检查和管理。
Practical tip
许多 COPD 患者年龄较大且体弱,可能患有合并症且基线参数异常。在评估严重程度时,请考虑症状状态相对于患者基线水平的任何变化,而不要使用绝对临界值。
呼吸衰竭
警惕呼吸衰竭。
患者可能因 1 型(低氧型)或 2 型(高碳酸血症型)呼吸衰竭而进入围心搏骤停期。
如果为重度加重并且发现急性呼吸衰竭的征象,请与上级医疗团队磋商,安排收至更高级别的病房(高依赖病房 [high-dependency unit] 或重症监护病房)。观察:
采集详细病史,包括:
相关病史
经肺量测定确诊的 COPD。[91]
询问既往加重情况以及是否使用过无创通气,因为前一年出现 2 次或更多次加重,或前一年因加重而住院治疗的患者,被认为后续加重风险高。[24][55]
症状变化:现有症状是否恶化?是否出现新症状?症状已出现多长时间?
考虑采集旁证病史。
近期感染:[1][88] 询问患者最近 5 天是否出现咳嗽加剧、呼吸困难或黏液脓性痰。询问患者是否出现发热或是否注意到痰液发生变化。
考虑鉴别诊断,例如哮喘急性发作和心力衰竭。
询问是否有胃食管反流病和/或吞咽功能障碍,这些可能是 COPD 加重的诱因。[65][66]
Practical tip
询问患者既往是否出现加重时,请记住,他们可能不会从“加重”的角度来思考,而有可能告诉您,他们之前因“胸部感染”而接受了抗生素和皮质类固醇治疗。
询问患者所出现的一系列症状(咳嗽加剧、呼吸困难或黏液脓性痰)或询问以下有关既往史的特定问题可能有所帮助:
既往到医院就诊的情况
既往到 GP 处就诊的情况
既往口服皮质类固醇或抗生素疗程。
一些患者家中常备有皮质类固醇,因此可能在不咨询医务人员的情况下自行使用一个疗程的药物。
加重的症状通常持续 7-10 天,但也可能更长。[1]
加重的危险因素
药物治疗
检查患者对常规 COPD 药物治疗的依从性。
询问患者是否使用过抗生素(用于治疗 COPD 加重或其他疾病)。这可能导致耐药菌的产生。[95]
询问患者最近是否使用过口服皮质类固醇。这可能会影响进一步使用皮质类固醇的疗程。考虑在药物降级时逐渐降低剂量的必要性。
询问患者当前是否接受补充供氧。
检查患者使用急救吸入剂的方式是否发生任何变化。
体格检查结果因病情加重的严重程度而有所不同。请记住,患者的状态可能会迅速改变。
使用 ABCDE(气道 [Airway]、呼吸 [Breathing]、循环 [Circulation]、失能 [Disability] 与暴露 [Exposure])方法评估患者。在医院,必要时请上级医疗团队参与诊疗。
警惕是否存在或即将发生呼吸衰竭。观察:
如果为重度加重并且有急性呼吸衰竭征象,应安排收至更高级别的病房(高依赖病房 [high-dependency unit] 或重症监护病房)(请咨询上级医疗团队)。
对患者进行体格检查。
确定:[88]
生命体征(包括脉搏血氧测定仪测得的 SaO2 或 ABG)[96]
对于患者的所有氧气水平检测值(通过脉搏血氧测定或 ABG 测得),均应同时记录吸入氧浓度(fraction of inspired oxygen, FiO2)或 O2 流速
精神状态
患者能够继续在家进行自我护理。
在未通过肺量测定确诊 COPD 的情况下(检查患者病历),如果患者因加重被收治入院,则安排肺量测定。[91]
在合并感染或肺炎的情况下,进行听诊,检查是否闻及哮鸣音和/或湿啰音。
注意脉率和脉律。
心房颤动是一种常见合并症,是 DECAF 评分的一部分,该评分是一种预后评分,用于预测住院死亡率。
在进行其他检查前,请利用初始观察和体格检查结果指导早期管理决策。得到检测结果后,请结合这些结果与病史和检查发现,明确患者的管理和升级策略。
查并监测 COPD 急性加重的危及生命性并发症或合并症的迹象,[1][88] 例如肺源性心脏病、血流动力学不稳定和脓毒症。
针对任何凶险症状探查原因,并按照推荐方法进行管理。
请上级医疗团队参与诊疗;可能需要收至更高级别的病房(高依赖病房 [high-dependency unit] 或重症监护病房)。
检查是否存在血液动力学不稳定的体征,例如:[98]
皮肤苍白、湿冷
周围性发绀
尿量减少。
检查精神状态是否下降,这可能提示呼吸衰竭[1] 或脓毒症:
意识错乱
嗜睡
意识模糊。
同时检查是否存在可能提示其他诊断 (如肺炎、支气管扩张、肺癌、气胸或心力衰竭)的任何表现。
Practical tip
请记住,COPD 加重可能与其他疾病并存,如新发心房颤动、充血性心力衰竭或肺炎。可能需要排除具有类似首发症状的疾病,或将这些疾病视为合并症。
证据:因 COPD 加重而住院的患者发生早期死亡的原因
考虑可导致死亡风险的 COPD 合并症和并发症。
一项回顾性研究回顾了 43 例入院时诊断为 COPD 加重的患者的尸检结果。所有患者均在入院后 24 小时内死亡。
其中只有 6 例(14%)患者的主要死亡原因是 COPD 进展导致的呼吸衰竭,这凸显了考虑 COPD 合并症和并发症的重要性。
报告的主要死亡原因如下:
心脏衰竭(n = 16;37.2%)
肺炎(n = 12;27.9%)
肺血栓栓塞症(pulmonary thromboembolism, PTE)(n=9;20.9%)。
研究得出结论,入院时应重点识别这些疾病并予以治疗。[25]
疾病加重可能会诱发低氧血症,从而引起肺动脉低氧血症性收缩增强,此时会出现肺源性心脏病。这一结果导致肺血管阻力增加和/或肺动脉压增加,可引起急性右心衰竭。
如果怀疑肺源性心脏病,请排除其他的外周水肿病因并在存在以下体征的情况下作出临床诊断:[88]
外周性水肿
颈静脉压升高。
肝颈静脉回流
收缩期胸骨旁抬举
相对低血压
肺动脉第二心音响亮。
在实践中,由于存在胸部过度充气,可能难以确定是否存在这些体征。
通过管理 COPD 加重治疗 COPD 引起的肺源性心脏病。[88]
使用利尿药控制水肿。
评估患者当前的用药。
请勿使用以下药物治疗 COPD 引起的肺源性心脏病:[88]
α 受体阻滞剂
血管紧张素转换酶抑制剂
钙-通道阻滞剂
地高辛(除非发生心房颤动)。
考虑评估患者是否可以在门诊接受长期氧疗。
在评估的早期,与同事、患者和亲属一起确定升级策略和“诊疗上限”。这些谈话很困难,可能使患者感到痛苦。但是,以这种方式进行规划可以避免之后做出仓促或考虑不周全的决定。
评估患者加重症状并与基线功能状态进行比较,以帮助确定升级策略。
与上级医师商讨患者病情恶化时的应对措施,包括“诊疗上限”;[88] 对于不适合升级至重症监护病房的患者,考虑 DNACPR。
许多患者都可以转至重症监护病房(以进行插管和通气),但即使转送成功,也可能出现 ICU 相关并发症。
确定是否存在任何预立医疗指示。一些患者可能表示不希望转至接受更高级别的诊疗。
考虑对合适的晚期疾病患者采取缓和医疗(亦称为安宁疗护)。
使用计划制定工具,例如 AMBER 集束化治疗。 The AMBER care bundle Opens in new window
Practical tip
AMBER 集束化治疗是英国医院中使用的一种交流和计划制定工具。该工具为临床团队提供了一种系统化方法,以积极主动地管理特定住院患者的诊疗方案,包括恢复情况未知的患者以及尽管接受治疗却仍有死亡风险的患者。AMBER 反映了需要密切关注的内容,具体如下:
A 代表评估(assessment)
治疗(Management)
B 代表最佳实践(best practice)
E 代表参与(engagement)
R 代表恢复情况未知(recovery uncertain)。
在实践中,这意味着:
与患者及其家属交谈,让他们知道医疗团队比较担心患者病情;确定他们的偏好与意愿
共同决定患者病情恶化时如何进行诊疗
记录医疗计划
与临床团队的所有成员商定这些计划。
密切监测患者疾病状态并确保每日跟踪观察。记下任何变化并解决患者及其家属的任何担忧。 The AMBER care bundle Opens in new window
没有绝对标准来确定最合适的治疗环境。在患者的正常状态下考虑整体临床情况。
利用临床评估和患者症状相较于基线水平的变化来判定加重的严重程度。
考虑虚弱程度和合并症。
如果不确定最佳治疗环境,请咨询上级医师。
并非所有 COPD 加重患者都需要住院。一些患者也可以安全地在社区接受治疗。
借助适当的管理计划,部分患者可在家自行管理疾病加重的情况,或在社区机构接受治疗。
除了评估临床表现,还应充分了解患者的社交和功能史并知悉当地现有的服务和支持,这样有助于指导您为患者选择最佳治疗环境。
GOLD 和英国国家卫生与临床优化研究所指南均按照管理需求将加重分为轻度、中度和重度:[1][88][Figure caption and citation for the preceding image starts]: 评估严重程度以确定治疗患者的地点和方式由 BMJ Knowledge Centre 根据 GOLD 和 NICE 指南编撰 [Citation ends].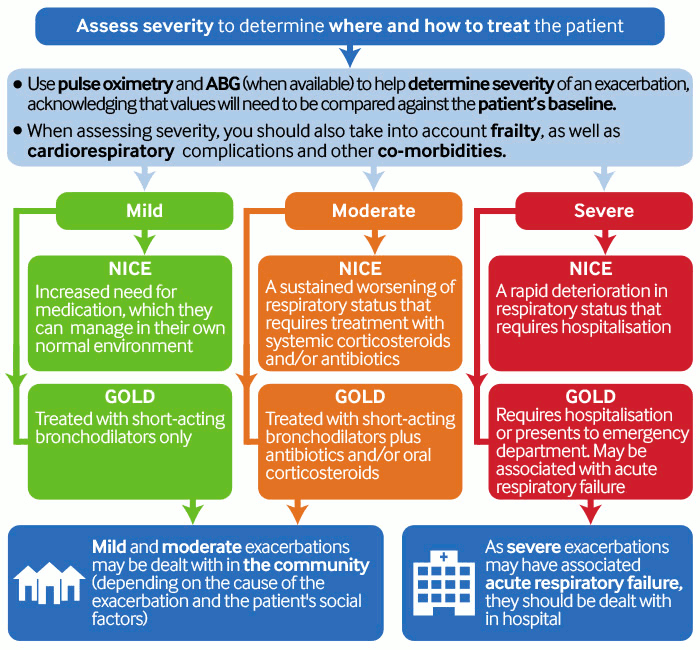
转诊至医院进行处理
在社区中,如果患者出现以下情况,请考虑紧急转至医院:
静息时呼吸困难突然恶化
呼吸频率高/急性呼吸衰竭(>30 次/分)
血氧饱和度下降:未吸氧时 SaO2 <90%[88] 或已知有低氧血症的患者(即接受长期氧疗的患者)出现 SaO2 不断下降
意识模糊或嗜睡
体征发生变化或出现新的体征,例如发绀或外周水肿加重
初期管理无效
可影响恢复或治疗的严重合并症,例如心力衰竭、心房颤动或其他心肺疾病
家中或社区治疗环境中的支持不足。
住院时严重程度评估
对于住院患者,使用预后评分(如 DECAF)评估加重的严重程度[99] 或 BAP-65。 [ 慢性阻塞性肺疾病 (COPD) 患者院内死亡率和机械通气需求的 BAP-65 评分预测 ]
该评分将显示哪些患者可能受益于早期干预,如无创通气。
根据临床体征对住院患者进一步进行分层。[1]
无呼吸衰竭
呼吸频率 20-30 次/分
辅助呼吸肌不参与呼吸
无精神状态改变
通过文丘里面罩进行补充供氧,提供最高 28%-35% 的吸入氧(FiO2)即可恢复血氧饱和度
在输送更高浓度的氧气前,确保没有高碳酸血症的证据
持续评估 ABG
记录 FiO2 或 O2 流速
PaCO2 未升高。
急性呼吸衰竭——非危及生命性
呼吸频率≥30 次/分
辅助呼吸肌参与呼吸
无精神状态改变
通过文丘里面罩予以较高浓度的补充供氧时,低氧血症得到改善
在输送更高浓度的氧气前,确保没有高碳酸血症的证据
持续评估 ABG
记录 FiO2 或 O2 流速
PaCO2 与基线相比增加或升高约 6.7 kPa(50-60 mmHg)。
急性呼吸衰竭——危及生命
呼吸频率≥30 次/分
辅助呼吸肌参与呼吸
精神状态急性改变
通过文丘里面罩予以补充供氧或增加 FiO2 未能改善低氧血症
在输送更高浓度的氧气前,必须确保无任何证据表明患者有高碳酸血症
持续评估 ABG
记录 FiO2 或 O2 流速
PaCO2 与基线相比增加或升高约 8 kPa(>60 mmHg)或出现酸中毒。
ABG(医院)
对 COPD 中至重度急性加重的患者(有高碳酸血症证据)、所有低氧患者、所有需氧患者以及所有看似情况不佳的患者进行该项检查。
用于发现慢性高碳酸血症并评估有无急性呼吸性酸中毒。
确保将结果与既往基线 ABG(如果有)比较。
记录给予的补充供氧(通过文丘里面罩进行控制性氧疗)的 FiO2 或 O2 流速。
在患者接受控制性氧疗的同时进行 ABG 分析可确立肺泡-动脉血氧梯度。
PaO2 <8.0 kPa(约 60 mmHg)提示呼吸衰竭。
pH <7.35 和 PaCO2 >6.5 kPa 即可界定为急性呼吸性酸中毒。[100]
酸中毒意味着重度加重,可预测住院和 30 天死亡率。[101]
使用控制性氧疗和支气管舒张剂治疗 30-60 分钟后复查,确定 PaCO2 是否升高或 pH 值是否下降。[96]
如有可能,请在开始紧急 NIV 后 30-60 分钟内进行血气分析。
静脉血气样本不能作为可靠的备选检查。[103]
Practical tip
一些已知有低氧血症的患者(如接受长期氧疗的患者)通常血氧饱和度低。然而,SaO2 不断下降应引起注意,需进行紧急评估。
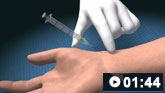
如何从肱动脉获取动脉血液样本。
脉搏血氧测定(医院及社区)
在医院,应在就诊时使用脉搏血氧测定仪测定血氧饱和度,作为一项生命体征指标。[1][96] 在社区,如有重度加重的临床特征,请采用脉搏血氧测定。[88]
确保设备采集到一个良好的脉搏波。
在疾病加重期间,血氧饱和度经常降低至患者基线水平以下。
如果予以了补充供氧,则记录 FiO2 或 O2 流速。
ECG(适用于医院情境,如社区有条件,也可使用)
进行 ECG 检查,因为心血管疾病在 COPD 患者中很常见。[104]
如果存在胸闷或其他胸部不适,请考虑心肌梗死或气胸。然而,请注意胸闷也是 COPD 的症状,这是气流受限和胸部过度充气所致。
COPD 患者出现心脏缺血和/或心律失常(如新发心房颤动,也可导致呼吸困难)的风险更高。
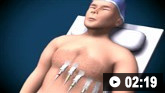
关于如何进行心电图的动画演示如何记录心电图。演示了胸部和四肢电极的放置。
FBC,包括血小板(医院)
中至重度加重的患者应接受此检查。
筛查可能提示其他疾病的异常,如感染或贫血。
尿素、电解质和肌酐(医院)
中至重度加重的患者应接受此检查。
异常结果可能提示其他医学异常。
COPD急性加重患者可能有口服摄入减少和容量不足。
CRP(医院)
中至重度加重的患者应接受此检查。
异常结果可能提示感染。
CXR(医院)
对中至重度疾病和/或疑似肺炎的患者应进行此检查。
可用于排除鉴别诊断或合并症,包括气胸、充血性心力衰竭和胸腔积液。
COPD 中可见的放射影像学改变包括(但要注意,这些改变并不能用于诊断 COPD 加重):
橫膈低平和胸骨后气腔容积增大,提示肺过度充气
肺透亮度增加
血管纹理迅速变细。[1]
痰液镜检、培养和革兰染色(医院)
获取这些检查结果以识别可能引发发作的潜在细菌病原体。用于重度疾病以及考虑住院治疗时。
维生素 D(医院或社区)
对于所有因 COPD 加重而需要住院的患者,一旦病情稳定,请检查是否存在维生素 D 缺乏。COPD 患者的维生素 D 水平较低。对重度维生素 D 缺乏的患者予以补充可降低加重和住院率。评估是否存在重度维生素 D 缺乏(<10 ng/mL 或 <25 nM)并在需要时进行补充。[1]
在医院有时需要进行的进一步检查
血培养
如果患者出现发热,要求行此检查。
呼吸道病毒诊断
在重症患者中考虑此项检查。
用于识别任何可治疗的病原体。
用于确定在医院中是否需要加强感染控制预防措施。
心肌肌钙蛋白
评估是否升高,升高则提示心肌损伤。
COPD 加重可导致心肌损伤。
肌钙蛋白升高和病死率增加相关。[105]
血清茶碱水平
对于接受茶碱或氨茶碱治疗的患者,在入院时检测该水平。[88]
脑利钠肽前体
用于排除心力衰竭,心力衰竭是 COPD 加重的关键鉴别诊断。
胸部 CT 扫描
如果常规 CXR 未能明确诊断或呼吸失代偿的原因,可使用此项检查排除其他诊断。
可识别肺栓塞、肺炎、胸腔积液或恶性肿瘤。
呼吸肺活量测定
如果没有已记录的肺量测定结果,并且患者因病情急性加重而入院,请安排肺量测定以确诊 COPD。[91] 使用支气管扩张剂后 FEV1/FVC <0.70 证实存在持续气流受限。
社区 COVID-19 高度流行期间,肺量测定应限于需要紧急或必要的检查以诊断 COPD 和/或评估肺功能状态以考虑介入治疗操作或手术的患者。[1][97] 进行肺量测定和肺功能检测可能导致 SARS-CoV-2 传播,这是由于检测期间会形成飞沫和气溶胶,尤其是咳嗽时。
新兴检查
降钙素原
将降钙素原作为诊断细菌感染的生物标志物的相关研究正在进行中。[107][108]
在严重的细菌感染中已检测到较高的降钙素原水平。[107]
该指标可能可以指导何时使用抗生素治疗下呼吸道感染;但这一功能尚不明确。
一项关于使用降钙素原指导急性呼吸道感染患者的抗生素治疗开始和持续时间的 Cochrane 评价发现,它降低了所有患者(包括 COPD 急性加重的患者)的死亡风险,减少了抗生素消耗,并且降低了发生抗生素相关副作用的风险。[107] 需要进一步的研究来明确其在临床实践中的用途。
在另一项针对 1656 名患者的分析中,826 名患者被随机分至一组,对于这一组患者,根据降钙素原的测定结果决定是否提供抗生素(830 名患者接受常规治疗)。[108]
测定结果并未导致抗生素的使用减少。
降钙素原组与普通诊疗组在抗生素使用天数(分别为平均 4.2 天和 4.3 天;差异为 -0.05 天;95% CI 为 -0.6 至 +0.5;P = 0.87)或 30 天内出现不良结局的患者比例(11.7% [96 例患者] 和 13.1% [109 例患者];差异为 -1.5 个百分点;95% CI 为 -4.6 至 +1.7;非劣效性 P <0.001)方面的差异无统计学意义。[108]
床旁即时 C 反应蛋白(CRP)
床旁即时 CRP 检测可安全地减少 COPD 急性加重患者的抗生素使用。[109]
CRP 水平升高表明存在细菌感染。
在社区中,很难快速确定急性加重是否是感染所致,如果存在基础性细菌感染,通常会开具抗生素处方。
一项使用床旁即时 CRP 检测指导针对 COPD 加重的抗生素处方的随机对照试验发现,它减少了不必要的抗生素使用,而不影响安全性或患者结局。[109]
嗜酸性粒细胞计数
嗜酸性粒细胞计数可成为提示吸入皮质类固醇获益可能性的有用指标。[1]
内容使用需遵循免责声明