Etiology
在 DKA 中,胰岛素净有效循环浓度降低,反调节激素(胰高血糖素、儿茶酚胺、皮质醇和生长激素)浓度增加。这些变化导致糖尿病患者出现代谢紊乱的严重临床表现。最常见的两个诱因是胰岛素治疗不足和感染。可引起拮抗激素释放的基础疾病(例如,心肌梗死或卒中)也可能导致糖尿病患者发生 DKA。影响碳水化合物代谢的药物,例如皮质类固醇、噻嗪类、喷他脒 (pentamidine)、拟交感神经药物(例如,多巴酚丁胺和特布他林)、第二代抗精神病药物以及免疫检查点抑制剂,也可能会促进 DKA 的发生。[1][14][15] 钠-葡萄糖共转运蛋白 2(sodium-glucose co-transporter 2, SGLT-2)抑制剂的使用也与 1 型和 2 型糖尿病患者发生正常血糖性 DKA 有关。[16][17][18][19]
Pathophysiology
胰岛素浓度或活性降低与胰岛素拮抗激素增加共同导致高血糖症、血容量缺失和电解质紊乱,从而形成糖尿病酮症酸中毒的病理生理学基础。激素的改变引起糖异生增加,肝和肾葡萄糖产生增加,外周组织葡萄糖利用受损,导致高血糖症和高渗透压。胰岛素缺乏引起脂肪组织释放游离脂肪酸(脂解作用)、肝脂肪酸氧化和酮体(β-羟丁酸和乙酰乙酸)的形成,导致酮血症和酸中毒。研究显示,在存在高血糖危象的情况下,促炎细胞因子和炎症生物标志物(例如,C 反应蛋白 [CRP])、氧化性应激标志物、脂质过氧化作用和心血管危险因素有所升高。所有这些参数在经过胰岛素与补液治疗后在发生高血糖危象后的 24 小时内恢复正常。促炎细胞因子及脂质过氧化作用和氧化应激标志物的增多,也证实出现在非糖尿病患者因胰岛素诱导的低血糖中。[20] 高血糖危象和低血糖时观察到的促炎和促凝血状态可能是急性应激适应性反应的结果,而不是高血糖或低血糖本身。[1][20][21] 也有假设指出 ,有酮症倾向的糖尿病包括各种基于自身抗体状态、人类白细胞抗原(human leukocyte antigen, HLA)基因型和 β-细胞功能储备的综合征。[22][Figure caption and citation for the preceding image starts]: DKA 和 HHS 的发病机制;诱因包括应激、感染、胰岛素不足。FFA (free fatty acid):游离脂肪酸;HHS (hyperosmolar hyperglycaemic state):高渗性高血糖状态 [Citation ends].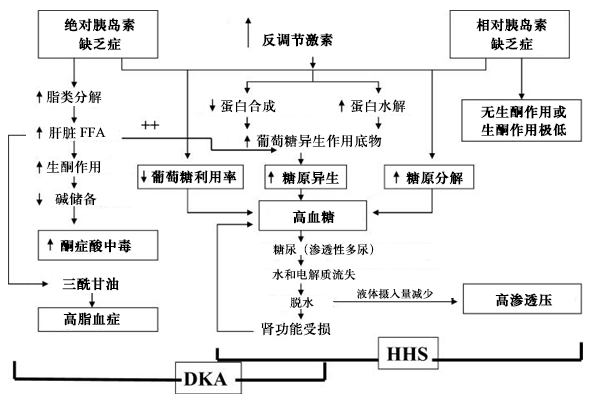
Classification
临床糖尿病酮症酸中毒 (DKA) 分类[1]
诊断标准和分级:
轻度糖尿病酮症酸中毒
血糖:>250 mg/dL (>13.9 mmol/L)
动脉血 pH 值:7.25 至 7.30
血清碳酸氢根:15-18 mEq/L(15-18 mmol/L)
尿酮体:阳性
血清酮体:阳性
有效血清渗透压:结果存在差异
阴离子间隙:>10
精神状态:清醒。
中度糖尿病酮症酸中毒
血糖:>250 mg/dL (>13.9 mmol/L)
动脉血 pH 值:7.00 至<7.24
血清碳酸氢盐:10 至<15 mEq/L(10 至<15 mmol/L)
尿酮体:阳性
血清酮体:阳性
有效血清渗透压:结果存在差异
阴离子间隙:>12
精神状态:清醒和/或嗜睡。
重度糖尿病酮症酸中毒
血糖:>250 mg/dL (>13.9 mmol/L)
动脉血 pH 值:<7.00
血清碳酸氢盐:<10 mEq/L (<10 mmol/L)
尿酮体:阳性
血清酮体:阳性
有效血清渗透压:结果存在差异
阴离子间隙:>12
精神状态:木僵和/或昏迷。
Use of this content is subject to our disclaimer
