A taquicardia, geralmente definida como a frequência cardíaca ≥100 bpm, pode ser uma resposta fisiológica normal a um processo sistêmico ou uma manifestação de uma patologia subjacente.[1]Page RL, Joglar JA, Caldwell MA, et al. 2015 ACC/AHA/HRS guideline for the management of adult patients with supraventricular tachycardia: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol. 2016 Apr 5;67(13):e27-115.
https://www.sciencedirect.com/science/article/pii/S0735109715058404?via%3Dihub
http://www.ncbi.nlm.nih.gov/pubmed/26409259?tool=bestpractice.com
[2]Katritsis DG, Boriani G, Cosio FG, et al. European Heart Rhythm Association (EHRA) consensus document on the management of supraventricular arrhythmias, endorsed by Heart Rhythm Society (HRS), Asia-Pacific Heart Rhythm Society (APHRS), and Sociedad Latinoamericana de Estimulación Cardiaca y Electrofisiologia (SOLAECE). Europace. 2017 Mar 1;19(3):465-511.
https://academic.oup.com/europace/article/19/3/465/2631183
http://www.ncbi.nlm.nih.gov/pubmed/27856540?tool=bestpractice.com
A frequência cardíaca normal varia com a idade. A frequência sinusal normal em bebês é de 110 a 150 bpm e diminui gradualmente com a idade.[3]Bjerregaard P. Mean 24 hour heart rate, minimal heart rate and pauses in healthy subjects 40-79 years of age. Eur Heart J. 1983 Jan;4(1):44-51.
http://www.ncbi.nlm.nih.gov/pubmed/6339245?tool=bestpractice.com
Classificação da taquiarritmia
Vários métodos de classificação da taquiarritmia são úteis para organizar e avaliar as taquicardias. Eles incluem: causas sinusais versus não sinusais; arritmias atriais versus ventriculares; taquicardias de complexo estreito versus complexo largo; arritmias regulares versus irregulares; e classificação baseada no local de origem da arritmia.[1]Page RL, Joglar JA, Caldwell MA, et al. 2015 ACC/AHA/HRS guideline for the management of adult patients with supraventricular tachycardia: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol. 2016 Apr 5;67(13):e27-115.
https://www.sciencedirect.com/science/article/pii/S0735109715058404?via%3Dihub
http://www.ncbi.nlm.nih.gov/pubmed/26409259?tool=bestpractice.com
Causas sinusais versus não sinusais
A taquicardia sinusal é uma causa comum da taquicardia que pode ser frequentemente confundida com arritmia. O diagnóstico depende da morfologia da onda P e do contexto em que ela ocorre. Como cada impulso se origina no nó sinoatrial, o ECG mostra uma onda P antecedendo cada intervalo QRS com um eixo da onda P normal. Na maioria dos casos, pode ser identificada uma causa secundária da taquicardia sinusal. É importante fazer uma avaliação cuidadosa, para avaliar se a frequência sinusal é adequada para a situação clínica. A taquicardia sinusal pode ser confundida com outras arritmias supraventriculares, incluindo flutter atrial, principalmente com taquiarritmias rápidas (quando as ondas P são difíceis de serem distinguidas ou quando focos atriais ectópicos se originam proximamente ao nó sinoatrial, como perto da veia cava superior ou da parte superior da crista terminal).
Arritmia atrial versus ventricular
O fato de a arritmia se originar no átrio ou no ventrículo geralmente depende de se o complexo QRS é largo ou estreito, e da relação átrio:ventrículo. As arritmias atriais geralmente conduzem ao ventrículo através do sistema de His-Purkinje e resultam em um complexo QRS estreito. Pode ocorrer alguma sobreposição quando a condução ocorre com aberração (bloqueio de ramo esquerdo ou direito), se houver pré-excitação e na presença de agentes antiarrítmicos que possam retardar a condução (bloqueadores de canais de sódio). Se as ondas P forem discerníveis, uma relação átrio:ventrículo <1 é altamente sugestiva de uma origem ventricular, enquanto uma relação >1 é altamente sugestiva de uma origem atrial. Uma relação átrio:ventrículo 1:1 pode ocorrer tanto com as arritmias atriais quanto com as ventriculares.
Complexo QRS estreito versus largo
A classificação também pode ser baseada em se há taquicardia de complexo estreito (intervalo de QRS <120 ms) ou largo (intervalo de QRS >120 ms). Uma taquicardia com complexo QRS estreito sugere que a condução anterógrada e, portanto, a despolarização do ventrículo ocorre por meio do nó atrioventricular (AV) e do sistema de His-Purkinje. Uma taquicardia ventricular de complexo largo sugere que a condução pelo ventrículo ocorre por meio das conexões mais lentas miócito a miócito (devido à condução AV através de uma via acessória ou de uma origem ventricular) e pode ser observada mesmo com o ritmo sinusal. No entanto, taquiarritmias atriais com condução aberrante podem se manifestar como uma taquicardia de complexo largo.[Figure caption and citation for the preceding image starts]: Ritmo sinusal com pré-excitaçãoDo acervo de Robert W. Rho, MD; usado com permissão [Citation ends].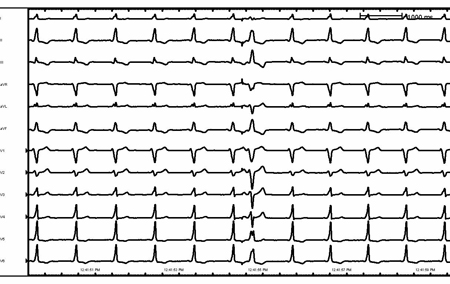 [Figure caption and citation for the preceding image starts]: Ritmo sinusal com pré-excitação (detalhe)Do acervo de Robert W. Rho, MD; usado com permissão [Citation ends].
[Figure caption and citation for the preceding image starts]: Ritmo sinusal com pré-excitação (detalhe)Do acervo de Robert W. Rho, MD; usado com permissão [Citation ends].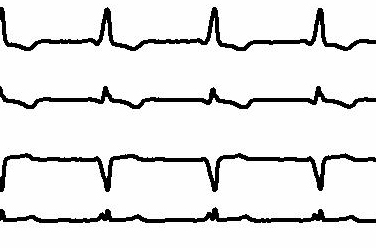
Ritmo regular versus irregular
É fácil determinar clinicamente se um ritmo é regular ou irregular e isso pode ajudar a direcionar o diagnóstico da taquiarritmia. Um ritmo irregular é definido como uma variabilidade R-R entre os batimentos de mais de 30 ms. Em geral, as arritmias irregulares de complexo estreito incluem: fibrilação atrial, flutter atrial com condução variável e taquicardia atrial multifocal. Uma taquicardia irregular de complexo largo pode ser causada por fibrilação atrial com pré-excitação (devido a uma via acessória com condução anterógrada rápida), taquicardia ventricular polimórfica e fibrilação atrial, ou taquicardia atrial multifocal com condução aberrante.
Sítio de origem
As taquiarritmias podem ser classificadas de acordo com o sítio de origem: atrial, juncional ou ventricular:
Os impulsos atriais são caracterizados pela despolarização inicial do átrio, a partir de um foco isolado, como taquicardia sinusal ou taquicardia atrial; macrorreentrada ao redor de um obstáculo anatômico, como no flutter atrial típico; ou de várias ondulações da reentrada, como a fibrilação atrial.
As arritmias que se originam no nível da junção do átrio e do ventrículo (nó AV e/ou feixe de His proximal), como taquicardia por reentrada no nó atrioventricular ou taquicardia ectópica juncional, são caracterizadas pela despolarização do ventrículo e da ativação atrial retrógrada (se presente), manifestada por uma onda P retrógrada.
As arritmias que se originam a partir do ventrículo podem se originar a partir do sistema de His-Purkinje distal ou do miocárdio ventricular. O sítio de origem dentro do ventrículo ainda define algumas arritmias dentro do ventrículo. Os exemplos incluem taquicardia ventricular do trato de saída do ventrículo direito e taquicardia ventricular por reentrada de ramo. A estabilidade hemodinâmica não é um fator útil na diferenciação das arritmias atriais e ventriculares. Alguns casos de taquicardia ventricular podem ser inicialmente bem tolerados hemodinamicamente. O diagnóstico errado e o tratamento inapropriado (isto é, bloqueadores de canal de cálcio) podem ter consequências catastróficas.
Quando um paciente com uma taquicardia de complexo largo estiver sendo avaliado e o diagnóstico for incerto, a arritmia deve ser inicialmente considerada uma taquicardia ventricular até prova em contrário.
Epidemiologia
A taquicardia sinusal é a causa mais comum de taquicardia sustentada, por ser geralmente uma resposta fisiológica normal a uma estimulação emocional ou física.[4]Mayuga KA, Fedorowski A, Ricci F, et al. Sinus tachycardia: a multidisciplinary expert focused review. Circ Arrhythm Electrophysiol. 2022 Sep;15(9):e007960.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9523592
http://www.ncbi.nlm.nih.gov/pubmed/36074973?tool=bestpractice.com
A fibrilação atrial é a arritmia mais comum na prática clínica, com uma prevalência global estimada de 52.55 milhões em 2021.[5]Joglar JA, Chung MK, Armbruster AL, et al. 2023 ACC/AHA/ACCP/HRS guideline for the diagnosis and management of atrial fibrillation: a report of the American College of Cardiology/American Heart Association Joint Committee on clinical practice guidelines. Circulation. 2024 Jan 2;149(1):e1-156.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC11095842
http://www.ncbi.nlm.nih.gov/pubmed/38033089?tool=bestpractice.com
[6]Martin SS, Aday AW, Allen NB, et al. 2025 heart disease and stroke statistics: a report of US and global data from the American Heart Association. Circulation. 2025 Feb 25;151(8):e41-660.
https://www.ahajournals.org/doi/full/10.1161/CIR.0000000000001303
http://www.ncbi.nlm.nih.gov/pubmed/39866113?tool=bestpractice.com
Até 9% dos pacientes com 80 anos de idade ou mais têm fibrilação atrial.[7]Go AS, Hylek EM, Phillips KA, et al. Prevalence of diagnosed atrial fibrillation in adults: national implications for rhythm management and stroke prevention: the AnTicoagulation and Risk Factors in Atrial Fibrillation (ATRIA) Study. JAMA. 2001 May 9;285(18):2370-5.
http://jama.ama-assn.org/cgi/reprint/285/18/2370
http://www.ncbi.nlm.nih.gov/pubmed/11343485?tool=bestpractice.com
[8]Murphy NF, Simpson CR, Jhund PS, et al. A national survey of the prevalence, incidence, primary care burden and treatment of atrial fibrillation in Scotland. Heart. 2007 May;93(5):606-12.
https://www.doi.org/10.1136/hrt.2006.107573
http://www.ncbi.nlm.nih.gov/pubmed/17277353?tool=bestpractice.com
À medida que aumenta a proporção de idosos na população, o número de pessoas com fibrilação atrial tende a crescer de maneira significativa.
Nos EUA, estima-se que a prevalência da fibrilação atrial aumentará de aproximadamente 5.2 milhões em 2010 para 12.1 milhões em 2030.[6]Martin SS, Aday AW, Allen NB, et al. 2025 heart disease and stroke statistics: a report of US and global data from the American Heart Association. Circulation. 2025 Feb 25;151(8):e41-660.
https://www.ahajournals.org/doi/full/10.1161/CIR.0000000000001303
http://www.ncbi.nlm.nih.gov/pubmed/39866113?tool=bestpractice.com
[9]Colilla S, Crow A, Petkun W, et al. Estimates of current and future incidence and prevalence of atrial fibrillation in the U.S. adult population. Am J Cardiol. 2013 Oct 15;112(8):1142-7.
https://www.ajconline.org/article/S0002-9149(13)01288-5/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/23831166?tool=bestpractice.com
Na União Europeia, a prevalência da fibrilação atrial (em adultos com idade >55 anos) deverá aumentar de 8.8 milhões em 2010 para 17.9 milhões até 2060.[10]Krijthe BP, Kunst A, Benjamin EJ, et al. Projections on the number of individuals with atrial fibrillation in the European Union, from 2000 to 2060. Eur Heart J. 2013 Sep;34(35):2746-51.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3858024
http://www.ncbi.nlm.nih.gov/pubmed/23900699?tool=bestpractice.com
A incidência de flutter atrial foi relatada como 88 casos por 100,000 pessoas-anos; é mais comum em pessoas do sexo masculino, com idade avançada e nas com insuficiência cardíaca ou doença pulmonar obstrutiva crônica (DPOC).[11]Granada J, Uribe W, Chyou P, et al. Incidence and predictors of atrial flutter in the general population. J Am Coll Cardiol. 2000 Dec;36(7):2242-6.
http://www.ncbi.nlm.nih.gov/pubmed/11127467?tool=bestpractice.com
[12]Brugada J, Katritsis DG, Arbelo E, et al. 2019 ESC Guidelines for the management of patients with supraventricular tachycardia. Eur Heart J. 2020 Feb 1;41(5):655-720.
https://academic.oup.com/eurheartj/article/41/5/655/5556821
A TSVP, definida como uma taquicardia supraventricular intermitente (taquicardia por reentrada no nó atrioventricular, taquicardia reciprocante atrioventricular ou taquicardia atrial) tem uma incidência de 57.8 casos por 100,000 pessoas-anos e uma prevalência de 1.26 milhão de pessoas nos EUA.[13]Rehorn M, Sacks NC, Emden MR, et al. Prevalence and incidence of patients with paroxysmal supraventricular tachycardia in the United States. J Cardiovasc Electrophysiol. 2021 Aug;32(8):2199-206.
http://www.ncbi.nlm.nih.gov/pubmed/34028109?tool=bestpractice.com
As mulheres têm duas vezes mais chances de desenvolver TSVP e a incidência é cinco vezes maior nas pessoas com mais de 65 anos de idade em comparação com pessoas mais jovens.[14]Orejarena L, Vidaillet HJ, DeStefano F, et al. Paroxysmal supraventricular tachycardia in the general population. J Am Coll Cardiol. 1998 Jan;31(1):150-7.
https://www.sciencedirect.com/science/article/pii/S0735109797004221
http://www.ncbi.nlm.nih.gov/pubmed/9426034?tool=bestpractice.com
A maioria dos casos de taquicardia supraventricular se deve à taquicardia por reentrada no nó atrioventricular (60% dos casos); o restante se deve à taquicardia reciprocante atrioventricular (30%) e à taquicardia atrial (10%).[15]Trohman RG. Supraventricular tachycardia: implications for the intensivist. Crit Care Med. 2000 Oct;28(10 Suppl):N129-35.
http://www.ncbi.nlm.nih.gov/pubmed/11055681?tool=bestpractice.com
A prevalência de taquicardia sinusal inapropriada não é bem conhecida, e os mecanismos subjacentes são provavelmente multifatoriais, mas os pacientes costumam ser jovens (com idade entre 15 e 50 anos) e mulheres.[1]Page RL, Joglar JA, Caldwell MA, et al. 2015 ACC/AHA/HRS guideline for the management of adult patients with supraventricular tachycardia: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol. 2016 Apr 5;67(13):e27-115.
https://www.sciencedirect.com/science/article/pii/S0735109715058404?via%3Dihub
http://www.ncbi.nlm.nih.gov/pubmed/26409259?tool=bestpractice.com
[2]Katritsis DG, Boriani G, Cosio FG, et al. European Heart Rhythm Association (EHRA) consensus document on the management of supraventricular arrhythmias, endorsed by Heart Rhythm Society (HRS), Asia-Pacific Heart Rhythm Society (APHRS), and Sociedad Latinoamericana de Estimulación Cardiaca y Electrofisiologia (SOLAECE). Europace. 2017 Mar 1;19(3):465-511.
https://academic.oup.com/europace/article/19/3/465/2631183
http://www.ncbi.nlm.nih.gov/pubmed/27856540?tool=bestpractice.com
[16]Brady PA, Low PA, Shen WK. Inappropriate sinus tachycardia, postural orthostatic tachycardia syndrome, and overlapping syndromes. Pacing Clin Electrophysiol. 2005 Oct;28(10):1112-21.
http://www.ncbi.nlm.nih.gov/pubmed/16221272?tool=bestpractice.com
A prevalência de taquiarritmia ventricular é altamente dependente do tipo e da duração. Em pacientes com história de infarto do miocárdio (IAM) prévia, a incidência de taquiarritmia ventricular monomórfica sustentada depende do tamanho do infarto e da função ventricular esquerda global.



Conectar-se ou assinar para acessar todo o BMJ Best Practice
