Evaluación de la mononeuropatía del par craneal
- Descripción general
- Teoría
- Urgencias
- Diagnóstico
- Recursos
Resumen
Las mononeuropatías de los nervios craneales se presentan con diversos signos y síntomas según el nervio afectado. Los efectos de la mononeuropatía también dependen del lugar del recorrido del nervio que está afectado y de la etiología.
Existen 12 pares craneales, denominados y numerados según el orden superior-inferior de fijación al cerebro. Cumplen diversas funciones y, principalmente, proporcionan inervación motora y sensorial a la cabeza.
[Figure caption and citation for the preceding image starts]: Los 12 pares craneales y sus órganos terminales funcionalesAdaptado de Introducción a la neurofisiología, Thomy Nilsson (2022). Reproducido bajo la licencia Creative Commons CC BY-SA 4.0 (https://creativecommons.org/licenses/by-sa/4.0/) [Citation ends].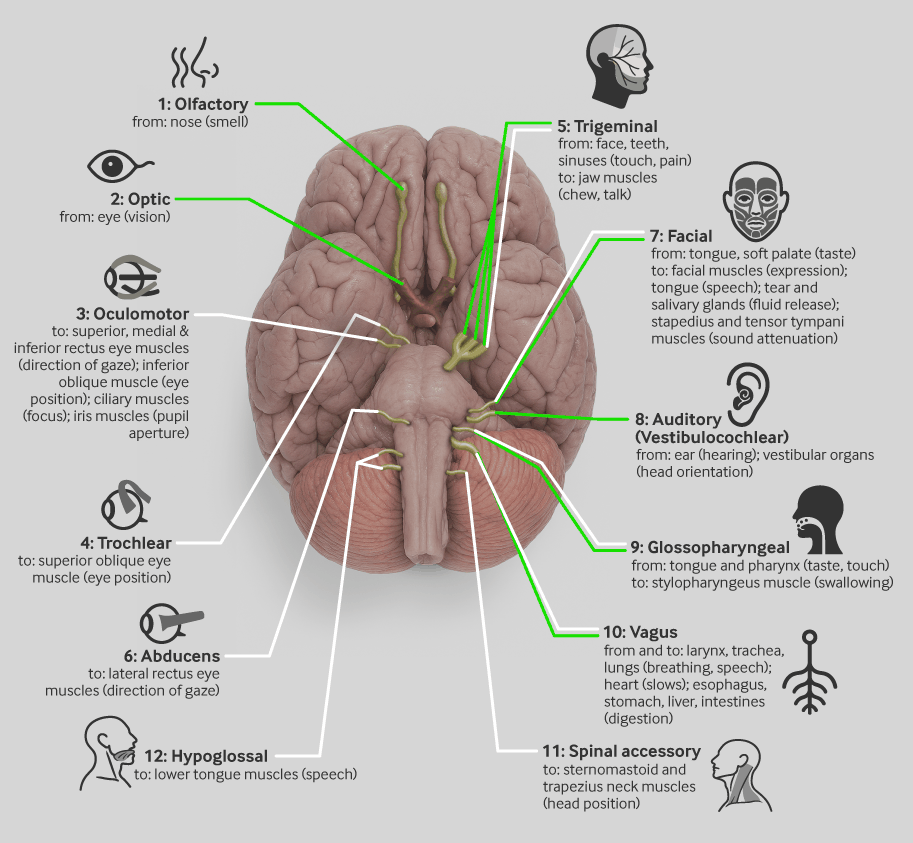
Olfatoria (I)
Anatomía
La olfacción se inicia con una transducción de partículas odorantes del aire a la mucosa nasal. Estas partículas odorantes se difunden o son transportadas a células receptoras bipolares que se encuentran en el neuroepitelio olfatorio de la parte superior de la cavidad nasal. En estas células se inducen potenciales de acción que hacen sinapsis con los glomérulos del bulbo olfatorio.[1]Moran DT, Rowley JC 3rd, Jafek BW, et al. The fine structure of the olfactory mucosa in man. J Neurocytol. 1982;11:721-746. http://www.ncbi.nlm.nih.gov/pubmed/7143026?tool=bestpractice.com Los axones de las células receptoras se proyectan a través de la lámina cribosa del etmoides y hacen sinapsis dentro de la capa glomerular del bulbo olfativo. El par de bulbos olfativos se encuentra en la base del lóbulo frontal suprayacente a la lámina cribosa.[2]Doty RL. The olfactory system and its disorders. Semin Neurol. 2009;29:74-81. http://www.ncbi.nlm.nih.gov/pubmed/19214935?tool=bestpractice.com Las neuronas de segundo orden abandonan el bulbo olfatorio para hacer sinapsis en la corteza olfatoria primaria. Estas áreas codifican las características de calidad, identidad, familiaridad y emoción de los olores.[3]Gottfried JA, Deichmann R, Winston JS, et al. Functional heterogeneity in human olfactory cortex: an event-related functional magnetic resonance imaging study. J Neurosci. 2002;22:10819-10828. http://www.jneurosci.org/content/22/24/10819.full http://www.ncbi.nlm.nih.gov/pubmed/12486175?tool=bestpractice.com
Función y trastornos
Los cambios en la función olfatoria con frecuencia pasan desapercibidos o no se manifiestan al médico.[2]Doty RL. The olfactory system and its disorders. Semin Neurol. 2009;29:74-81. http://www.ncbi.nlm.nih.gov/pubmed/19214935?tool=bestpractice.com Los pacientes pueden notar una alteración del gusto, más que una pérdida del sentido del olfato.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com El sentido de olfato es de vital importancia para la seguridad, el estado nutricional y la calidad de vida. Se pueden manifestar trastornos como pérdida total del olfato (anosmia), pérdida parcial del olfato (hiposmia), distorsiones (disosmias) o alucinaciones olfatorias espontáneas (fantosmias).[2]Doty RL. The olfactory system and its disorders. Semin Neurol. 2009;29:74-81. http://www.ncbi.nlm.nih.gov/pubmed/19214935?tool=bestpractice.com Con poca frecuencia, la disfunción olfativa puede ser el signo/síntoma de presentación de trastornos neurodegenerativos (como la enfermedad de Parkinson idiopática), o de una lesión masiva intracraneal.
Pruebas neurales
El diagnóstico generalmente se puede realizar a nivel clínico. Hay pruebas comerciales para la identificación de olores, que requieren que los pacientes identifiquen varios olores predefinidos.[5]Doty RL, Shaman P, Dann M. Development of the University of Pennsylvania Smell Identification Test: a standardized microencapsulated test of olfactory function. Physiol Behav. 1984;32:489-502. http://www.ncbi.nlm.nih.gov/pubmed/6463130?tool=bestpractice.com Pueden resultar útiles para confirmar una disfunción olfativa. Las pruebas psicofísicas son útiles para validar y clasificar la disfunción olfativa, pero el establecimiento de la causa de la pérdida olfativa depende mucho de los antecedentes. Los potenciales evocados olfatorios están disponibles en centros especializados.
Óptica (II)
Anatomía
Los axones que conforman el nervio óptico emergen de las células ganglionares retinales. Estos axones se extienden hacia la lámina cribosa y se funden en las papilas ópticas. En ese punto, forman el nervio óptico. En la hendidura esfenoidal, el nervio pasa a través de la inserción del músculo extraocular e ingresa en el conducto óptico. El nervio continúa su recorrido hacia arriba y hacia adentro hasta encontrarse con el nervio contralateral para formar el quiasma óptico por encima de la silla turca y la hipófisis.[6]Selhorst JB, Chen Y. The optic nerve. Semin Neurol. 2009;29:29-35. http://www.ncbi.nlm.nih.gov/pubmed/19214930?tool=bestpractice.com Los potenciales de acción se proyectan entonces al cuerpo geniculado lateral. La porción intraorbital está rodeada por el espacio subaracnoideo y la duramadre que se extiende desde la cavidad intracraneal. La vena y la arteria retinal central se extienden por el centro del nervio.
Función y trastornos
El ser humano tiene un sistema de visión altamente desarrollado, que transmite información del entorno. El nervio óptico transporta millones de fibras desde la retina hasta el sistema nervioso central (SNC).[7]Curcio CA, Allen KA. Topography of ganglion cells in human retina. J Comp Neurol. 1990;300:5-25. http://www.ncbi.nlm.nih.gov/pubmed/2229487?tool=bestpractice.com La visión es fundamental para la actividad humana y, por lo tanto, una patología del nervio óptico puede afectar gravemente la calidad de vida.[6]Selhorst JB, Chen Y. The optic nerve. Semin Neurol. 2009;29:29-35. http://www.ncbi.nlm.nih.gov/pubmed/19214930?tool=bestpractice.com Las lesiones del nervio óptico generalmente producen pérdida visual monocular, que puede ser repentina o gradual y puede o no estar asociada a dolor. Las causas probables de la neuropatía óptica son diversas e incluyen etiologías vasculares, tóxicas, metabólicas, traumáticas, por compresión, infecciosas, inflamatorias e idiopáticas.
Pruebas neurales
Los síntomas de daño del nervio óptico pueden representar cambios en la agudeza visual, el contraste, el brillo y el color.[6]Selhorst JB, Chen Y. The optic nerve. Semin Neurol. 2009;29:29-35. http://www.ncbi.nlm.nih.gov/pubmed/19214930?tool=bestpractice.com Una descripción detallada de la disfunción visual es fundamental y puede reducir las posibilidades para el diagnóstico diferencial. Para definir el grado de disfunción del nervio óptico, con frecuencia se realizan las pruebas siguientes.
Agudeza visual: se evalúa mediante una tabla de Snellen.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com El daño del nervio óptico puede provocar pérdida visual central.
Visión del color: se evalúa con una serie de placas de color. Los pacientes con afectación unilateral del nervio óptico tienen dificultad para identificar los colores (discromatopsia); es más probable que la percepción del color se vea afectada significativamente que la agudeza visual.
Pruebas pupilares: la prueba del reflejo pupilar a la luz para el defecto pupilar aferente relativo (RAPD) es la única prueba a pie de cama de la disfunción del nervio óptico que es independiente de la respuesta subjetiva del paciente.[6]Selhorst JB, Chen Y. The optic nerve. Semin Neurol. 2009;29:29-35. http://www.ncbi.nlm.nih.gov/pubmed/19214930?tool=bestpractice.com
Examen de campo visual: se puede realizar una prueba básica de los campos visuales a pie de cama al comparar la visión periférica del paciente con la del médico.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com Si se identifica un defecto, puede que sea necesario realizar una prueba formal, por ejemplo con una perimetría de Goldmann. La parte más central del campo visual se puede probar utilizando una cuadrícula de Amsler.
Oftalmoscopia directa: la visualización del nervio óptico en el punto en que se inserta en la parte posterior del ojo puede revelar palidez (atrofia óptica) o inflamación del disco óptico (papilitis o papiledema).
Pruebas electrodiagnósticas: se pueden realizar potenciales evocados visuales (PEV) para evaluar objetivamente el enlentecimiento de la conducción en el nervio óptico. Este potencial se registra a partir de electrodos de superficie en el cuero cabelludo mientras se muestran patrones visuales o destellos de luz en cualquiera de los ojos. Tenga en cuenta que las lesiones de la vía visual posteriores al quiasma óptico son técnicamente más difíciles de identificar con PEV.[8]Rubin DI. Clinical neurophysiology. 5th ed. Oxford: Oxford University Press; 2021.
Oculomotor (III), patética (IV) y motor ocular externa (VI)
Anatomía
El nervio oculomotor emerge del núcleo mesencefálico que se encuentra ventral al acueducto de Silvio. Se puede distinguir un subnúcleo no pareado y 4 subnúcleos pareados. El subnúcleo dorsal contiene el núcleo visceral de Edinger-Westphal y el núcleo elevador de los párpados. El núcleo de Edinger-Westphal mediando la constricción pupilar o miosis. Lateralmente, los subnúcleos posterior, intermedio y anterior inervan el músculo recto inferior ipsilateral, el oblicuo inferior y el recto medial, respectivamente. Los fascículos nervio oculomotor salen del núcleo y en sentido anterior a través del núcleo rojo antes de salir mediales a los pedúnculos cerebrales. En el espacio subaracnoideo, el tercer par craneal pasa entre las arterias cerebelosa superior y cerebelosa posterior. Luego, el nervio craneal ingresa a la pared lateral del seno cavernoso y se divide en una rama superior y en una inferior cuando ingresa en la órbita a través de la hendidura esfenoidal.[9]Brazis PW. Isolated palsies of cranial nerves III, IV, and VI. Semin Neurol. 2009;29:14-28. http://www.ncbi.nlm.nih.gov/pubmed/19214929?tool=bestpractice.com El nervio oculomotor contiene fibras nerviosas somáticas internas que inervan los músculos extraoculares, rodeadas por fibras nerviosas autonómicas externas que median la constricción pupilar.[10]Park HK, Rha HK, Lee KJ, et al. Microsurgical anatomy of the oculomotor nerve. Clin Anat. 2017 Jan;30(1):21-31. http://www.ncbi.nlm.nih.gov/pubmed/27859787?tool=bestpractice.com
El núcleo troclear se encuentra en el tegmento mesencefálico al nivel del tubérculo cuadrigémino inferior. Los fascículos nerviosos avanzan en sentido postero-inferior para cruzarse en el velo medular anterior antes de salir de la cara dorsal del mesencéfalo. El nervio patético es el único nervio que surge de la cara dorsal del tronco cerebral. El cuarto par craneal atraviesa las cisternas del tallo cerebral cerca de la superficie inferior del borde tentorial y perfora la duramadre para ingresar en el seno cavernoso lateral. El nervio troclear ingresa en la órbita a través de la hendidura esfenoidal para inervar el músculo oblicuo superior.[9]Brazis PW. Isolated palsies of cranial nerves III, IV, and VI. Semin Neurol. 2009;29:14-28. http://www.ncbi.nlm.nih.gov/pubmed/19214929?tool=bestpractice.com
El núcleo del nervio motor ocular externo contiene neuronas motoras para el recto lateral e interneuronas que atraviesan el fascículo longitudinal interno hacia el núcleo del tercer par contralateral (para permitir el movimiento simultáneo del músculo recto medial contralateral). Los fascículos nerviosos salen del núcleo y se dirigen al interior del tegmento pontino para salir del tallo cerebral en el surco horizontal entre la protuberancia y el bulbo raquídeo. El nervio ingresa en el espacio subaracnoideo y avanza verticalmente a lo largo del clivus sobre el ápex petroso del hueso temporal, donde se adhiere al canal de Dorello. Luego, ingresa al seno cavernoso que se encuentra lateral a la arteria carótida interna y, por último, ingresa a la órbita a través de la hendidura esfenoidal.[9]Brazis PW. Isolated palsies of cranial nerves III, IV, and VI. Semin Neurol. 2009;29:14-28. http://www.ncbi.nlm.nih.gov/pubmed/19214929?tool=bestpractice.com
Función y trastornos
Los pares craneales III, IV y V son los responsables de los movimientos oculares.
El tercer par craneal controla los músculos extraoculares, incluidos los rectos superior, inferior e interno y los músculos oblicuos inferiores. Además, inerva el elevador del párpado superior, que eleva el párpado y transmite la inervación parasimpática a la pupila. Los pacientes con frecuencia presentan parálisis de la aducción, elevación y depresión y, cuando la pupila está comprometida, se advierte una pupila arreactiva de gran tamaño. Esta presentación puede sugerir trastornos neurológicos graves, a saber, hemorragia subaracnoidea, aneurismas cerebrales, hernia uncal o meningitis. Es necesario un reconocimiento y una evaluación rápidos.
El cuarto par craneal inerva el músculo oblicuo superior, que controla la depresión, la rotación interna y la aducción del ojo. Es la causa más común de la diplopia vertical. La frecuencia de la parálisis del cuarto par craneal es difícil de reportar con precisión, pero en una serie grande resultó más común que las parálisis del nervio oculomotor y del nervio motor ocular externo.[11]Holmes JM, Mutyala S, Maus TL, et al. Pediatric third, fourth, and sixth nerve palsies: a population-based study. Am J Ophthalmol. 1999;127:388-392. http://www.ncbi.nlm.nih.gov/pubmed/10218690?tool=bestpractice.com [12]Richards BW, Jones FR Jr, Younge BR. Causes and prognosis in 4,278 cases of paralysis of the oculomotor, trochlear, and abducens cranial nerves. Am J Ophthalmol. 1992;113:489-496. http://www.ncbi.nlm.nih.gov/pubmed/1575221?tool=bestpractice.com El nervio motor ocular externo inerva el músculo recto lateral y controla la abducción. Generalmente, los pacientes presentan visión doble horizontal. Puede ser un hallazgo aislado o parte de una enfermedad sistémica.[9]Brazis PW. Isolated palsies of cranial nerves III, IV, and VI. Semin Neurol. 2009;29:14-28. http://www.ncbi.nlm.nih.gov/pubmed/19214929?tool=bestpractice.com
Pruebas neurales
Se pueden realizar pruebas simples a pie de cama de los movimientos oculares para determinar una parálisis del III, IV o VI par craneal. Se pide al paciente que mantenga la cabeza inmóvil y siga el dedo índice del médico con los ojos. El médico mueve lentamente el dedo hacia arriba y abajo y de lado a lado a nivel de los ojos y observa los movimientos oculares.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com El paciente debe informar de cualquier diplopia. La diplopia es máxima en la dirección de la acción del músculo paralizado. De las imágenes duplicadas percibidas por el paciente, la imagen vista en la periferia se percibe desde el ojo parético (anormal) y debe desaparecer tras la oclusión del ojo.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com
Trigémina (V)
Anatomía
El nervio trigémino tiene 3 ramas principales: oftálmico (V1), maxilar (V2) y mandibular (V3).[13]Nemzek WR. The trigeminal nerve. Top Magn Reson Imaging. 1996;8:132-154. http://www.ncbi.nlm.nih.gov/pubmed/8840469?tool=bestpractice.com La rama V1 ingresa en la cavidad craneal a través de la hendidura esfenoidal; la rama V2, a través del foramen redondo y la rama V3, a través del foramen oval. Las ramas V1 y V2 atraviesan el seno cavernoso. Los somas de primer orden que trasportan las modalidades de dolor, temperatura, presión y tacto suave en las 3 ramas se encuentran en el ganglio del trigémino (de Gasser) en la cavidad de Meckel (cerca del ápex petroso del hueso temporal). Las fibras cinestésicas tienen sus somas de primer orden en el núcleo mesencefálico del tallo cerebral. Desde el ganglio de Gasser, las fibras nerviosas ingresan a la protuberancia y hacen sinapsis en varios núcleos del trigémino. Desde allí, las neuronas de segundo orden llevan información aferente al núcleo ventral posteromedial del tálamo. Por último, las neuronas de tercer orden vuelven a transmitir a la corteza sensorial primaria. Las fibras motoras eferentes se originan en el núcleo motor del nervio trigémino en la protuberancia media y atraviesan el foramen oval con V3 para inervar los músculos de la masticación (masetero, temporal, milohioideo, pterigoideo interno y lateral y vientre anterior del músculo digástrico), así como el tensor del tímpano y el tensor del velo palatino. El nervio trigémino y sus ramas también intervienen en los segmentos aferentes de los reflejos del lagrimal y de parpadeo corneal y ambos segmentos, aferentes y eferentes, del reflejo maseterino.
Función y trastornos
El nervio trigémino es el par craneal más grande.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com Transmite sensación del rostro y las superficies mucosas, la córnea y de la duramadre supratentorial y también suministra inervaciones motoras a los músculos de la masticación. El diagnóstico diferencial para una neuropatía del trigémino es muy amplia. La patología intraaxial, en especial de la protuberancia, puede causar disfunción del trigémino, pero solo rara vez resulta en mononeuropatía. Es más probable que las lesiones extraaxiales afecten el nervio trigémino o sus ramas solamente. Los síntomas de la neuropatía del trigémino dependen de la ubicación y la etiología de la lesión y pueden incluir pérdida de la sensibilidad en la distribución de uno o más ramas del nervio trigémino, dolor neuropático o debilidad de los músculos de la masticación.[14]Hughes MA, Frederickson AM, Branstetter BF, et al. MRI of the trigeminal nerve in patients with trigeminal neuralgia secondary to vascular compression. AJR Am J Roentgenol. 2016 Mar;206(3):595-600. https://www.ajronline.org/doi/10.2214/AJR.14.14156 http://www.ncbi.nlm.nih.gov/pubmed/26901017?tool=bestpractice.com
Pruebas neurales
Se puede evaluar la sensibilidad facial al pedir al paciente que cierre los ojos y reporte donde siente un estímulo. Se puede realizar pruebas de tacto leve con un hisopo de algodón hidrófilo, estimulación con la punta de una aguja estéril y estímulo caliente y frío en ambos lados del rostro.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com La contracción de los músculos masetero y temporal se puede evaluar mediante inspección visual y se puede realizar la palpación de los músculos maseteros mientras el paciente mastica.
El reflejo mandibular se puede probar de la siguiente manera: con la boca del paciente ligeramente abierta, se da un ligero golpe en la mandíbula debajo de los labios en dirección descendente. El masetero moverá la mandíbula hacia arriba. Normalmente, este reflejo es débil, pero puede ser pronunciado en caso de lesiones en las neuronas motoras superiores.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com
La fuerza de los músculos pterigoideos se puede evaluar al pedir al paciente que abra la mandíbula contra resistencia.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com
El reflejo corneal se puede evaluar con algodón hidrófilo (trigémino aferente, facial eferente) y genera una respuesta de parpadeo ipsilateral y contralateral en personas normales.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com
Pruebas electrodiagnósticas: el componente aferente del nervio trigémino (V1) puede evaluarse a través del reflejo de parpadeo. La electromiografía con aguja de los músculos inervados por el nervio trigémino, como el masetero y el temporal, evalúa el componente motor eferente del nervio trigémino (V3). Las pruebas menos frecuentes del nervio trigémino incluyen el reflejo inhibidor del masetero y el tirón de la mandíbula (este último es similar al examen físico antes mencionado).[8]Rubin DI. Clinical neurophysiology. 5th ed. Oxford: Oxford University Press; 2021.[15]Muzyka IM, Estephan B. Electrophysiology of cranial nerve testing: trigeminal and facial nerves. J Clin Neurophysiol. 2018 Jan;35(1):16-24. http://www.ncbi.nlm.nih.gov/pubmed/29298209?tool=bestpractice.com [16]Kennelly KD. Electrodiagnostic approach to cranial neuropathies. Neurol Clin. 2012 May;30(2):661-84. http://www.ncbi.nlm.nih.gov/pubmed/22361379?tool=bestpractice.com [17]Perotto AO. Anatomical guide for the electromyographer: the limbs and trunk. 5th ed. Springfield, IL: Charles C Thomas Publisher; 2011.
Facial (VII)
Anatomía
El nervio facial se compone de raíces motoras y sensitivas (nervio intermedio) y presentan un recorrido intracraneal largo con 3 curvas y varios ramas. La raíz motora tiene somas neuronales en el núcleo facial de la protuberancia caudal lateral. Las fibras del núcleo realizan su recorrido por la parte posterior y forman un bucle cerrado en torno al núcleo nervioso del VI par craneal, para formar el colículo facial. El VII par craneal sale luego del tallo cerebral en la unión bulboprotuberancial, atraviesa la cisterna pontocerebelosa e ingresa en el acueducto de Falopio a través del meato acústico interno. El nervio intermedio transporta fibras aferentes somáticas generales y fibras eferentes viscerales especiales y está separado de la raíz motora solo entre el tallo cerebral y el acueducto de Falopio. El ganglio geniculado, que contiene los somas de las neuronas aferentes somáticas generales y las neuronas eferentes viscerales especiales, se encuentra en el hueso temporal dentro del acueducto de Falopio.
La primera rama del VII par craneal es el nervio petroso superficial mayor, que hace su recorrido hasta el ganglio esfenopalatino y el pterigopalatino y transporta las fibras parasimpáticas para inervar la glándula lagrimal del ojo. la segunda rama inerva el músculo del estribo. La cuerda del tímpano (tercera rama) transmite la sensación de sabor de los dos tercios anteriores de la lengua y la inervación parasimpática de las glándulas sublinguales y submandibulares (a través del ganglio submandibular). El nervio facial sale del cráneo a través del foramen estilomastoideo e ingresa a la glándula parótida, donde se divide en 5 ramas terminales (temporal, cigomático, bucal, mandibular y cervical), que inervan los músculos de la expresión facial y los músculos digástricos y estilohioideos.
Función y trastornos
La mononeuropatía del nervio facial es la mononeuropatía del nervio craneal más frecuente. Puede afectar a personas de cualquier edad. Hay muchas etiologías, y el paso inicial más importante es descartar las causas centrales de la debilidad facial, incluyendo el accidente cerebrovascular isquémico y las neoplasias pontinas.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com La parálisis facial periférica más común es la parálisis de Bell.[18]Libreros-Jiménez HM, Manzo J, Rojas-Durán F, et al. On the cranial nerves. NeuroSci. 2024 Mar;5(1):8-38. https://pmc.ncbi.nlm.nih.gov/articles/PMC11523702 http://www.ncbi.nlm.nih.gov/pubmed/39483811?tool=bestpractice.com
Pruebas neurales
Se puede realizar un examen de los músculos de la expresión facial para determinar la función del nervio facial. Se pide a los pacientes que cierren los ojos con fuerza y resistan abrirlos, que levanten las cejas contra resistencia, muestren los dientes y frunzan los labios. Con una lesión unilateral de la neurona motora superior, como un accidente cerebrovascular, solo se ve afectada la mitad inferior de la cara en el lado contralateral, debido a la inervación bilateral de los músculos faciales superiores.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com Con una lesión de la neurona motora inferior, como una parálisis de Bell, hay debilidad ipsilateral de la cara superior e inferior.
Pruebas electrodiagnósticas: se puede utilizar una combinación de estudios de conducción motora del nervio facial, pruebas de reflejo de parpadeo y electromiografía con aguja de los músculos faciales en al menos 4 de las 5 ramas terminales (temporal, cigomático, bucal y mandibular marginal) para determinar el alcance y la gravedad de la disfunción del nervio facial.[15]Muzyka IM, Estephan B. Electrophysiology of cranial nerve testing: trigeminal and facial nerves. J Clin Neurophysiol. 2018 Jan;35(1):16-24. http://www.ncbi.nlm.nih.gov/pubmed/29298209?tool=bestpractice.com [16]Kennelly KD. Electrodiagnostic approach to cranial neuropathies. Neurol Clin. 2012 May;30(2):661-84. http://www.ncbi.nlm.nih.gov/pubmed/22361379?tool=bestpractice.com [17]Perotto AO. Anatomical guide for the electromyographer: the limbs and trunk. 5th ed. Springfield, IL: Charles C Thomas Publisher; 2011.
Ecografía neuromuscular: el nervio facial se puede visualizar con ecografía de alta frecuencia por debajo del lóbulo de la oreja y a medida que entra en la glándula parótida. Esto es técnicamente desafiante (el nervio facial puede ser isoecoico [la misma ecotextura] que la glándula parótida), pero se puede usar para evaluar la compresión, los cambios focales en los nervios y la continuidad nerviosa.[19]Tawfik EA, Walker FO, Cartwright MS. Neuromuscular ultrasound of cranial nerves. J Clin Neurol. 2015 Apr;11(2):109-21. https://thejcn.com/DOIx.php?id=10.3988/jcn.2015.11.2.109 http://www.ncbi.nlm.nih.gov/pubmed/25851889?tool=bestpractice.com
Vestibulococlear (VIII)
Anatomía
Los somas de la división vestibular residen en el ganglio vestibular (de Scarpa) en el meato acústico interno. Sus dendritas se proyectan a las células ciliadas de los órganos sensoriales vestibulares (células ciliadas de las ampollas de los 3 canales semicirculares y células ciliadas de la mácula del utrículo y del sáculo) y los axones se proyectan a los núcleos laterales, medios, superiores e inferiores de la protuberancia caudal. La división coclear del VIII par craneal tiene somas en el ganglio espiral (auditivo) con dendritas que se proyectan hacia las células ciliadas del órgano sensorial auditivo (el órgano de Corti dentro de la cóclea). Los axones de la división coclear salen del meato acústico interno y hacen su recorrido con la porción vestibular para ingresar en el tallo cerebral en la unión de la protuberancia y el bulbo raquídeo (ángulo pontocerebeloso) y hacen sinapsis en los núcleos cocleares superiores y posteriores del bulbo raquídeo superior.
Función y trastornos
El nervio vestibulococlear es un nervio aferente sensorial totalmente específico de los cinco sentidos que consta de divisiones vestibulares y cocleares. Sus axones se extienden juntos a lo largo del meato acústico interno (por el que también se extiende el nervio facial) y el tallo cerebral. Los síntomas de disfunción incluyen pérdida de la audición, acúfenos y vértigo.
Pruebas neurales
Para evaluar el grado de alteración de la audición, se pueden utilizar pruebas de la audición simples a pie de cama como susurrar una palabra o un número en un oído con el otro tapado y pedir al paciente que repita la palabra.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com
Prueba de Rinne: se coloca un diapasón en el hueso mastoideo (conducción ósea) hasta que ya no se pueda escuchar sonido. Luego, el diapasón se coloca cerca del oído externo (conducción aérea). Generalmente, la conducción aérea es mejor que la conducción ósea por lo que se puede continuar escuchando el sonido; esta es una prueba de Rinne positiva. Si la conducción ósea es mejor que la conducción aérea, será una prueba de Rinne negativa que indica pérdida de la audición conductiva en ese oído.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com
Prueba de Weber: el diapasón se coloca en la frente. Se pregunta al paciente en qué oído el sonido es más intenso. Si el paciente escucha el sonido con la misma intensidad en ambos oídos o no puede localizarlo, es normal y se denomina línea media de Weber. El Weber se lateraliza hacia una pérdida de la audición conductiva y se aleja de una pérdida de la audición neurosensorial. Por ejemplo, si el paciente escucha el sonido más intenso en el oído derecho, esto indica pérdida de la audición conductiva derecha o neurosensorial izquierda.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com
Pruebas electrodiagnósticas: se pueden realizar potenciales evocados auditivos del tronco encefálico (BAEP, por sus siglas en inglés) para identificar y localizar lesiones de la vía auditiva. Este potencial se registra desde electrodos de superficie en la cabeza del paciente, mientras que el sonido se reproduce repetidamente a través de un audífono o auricular en cualquiera de los oídos.[8]Rubin DI. Clinical neurophysiology. 5th ed. Oxford: Oxford University Press; 2021. El uso de BAEP ha disminuido debido a la disponibilidad generalizada de neuroimágenes.
Glosofaríngea (IX)
Anatomía
El nervio glosofaríngeo sale del bulbo raquídeo superior en la unión bulboprotuberancial, cruza la cisterna pontocerebelosa y sale de la cavidad craneal a través del foramen yugular. Contiene fibras aferentes somáticas generales, eferentes viscerales generales, aferentes viscerales especiales y parasimpáticas que inervan la lengua y la faringe.[20]Erman AB, Kejner AE, Hogikyan ND, et al. Disorders of cranial nerves IX and X. Semin Neurol. 2009;29:85-92. http://www.ncbi.nlm.nih.gov/pubmed/19214937?tool=bestpractice.com Las fibras viscerales y del gusto que se encuentran dentro del nervio terminan en el núcleo solitario del bulbo raquídeo que también recibe fibras aferentes del cuerpo de la carótida y del seno carotídeo. Las fibras parasimpáticas preganglionares avanzan por el nervio del tímpano al nervio petroso menor y hacen sinapsis en el ganglio ótico antes de suministrar la glándula parótida.
Función y trastornos
Este nervio es predominantemente un nervio sensitivo pero también contiene algunas fibras motoras y parasimpáticas. La neuropatía nasofaríngea aislada es poco frecuente, ya que las lesiones con frecuencia afectan otros pares craneales que se encuentran muy cerca el uno del otro (VIII, X, XI y XII).[20]Erman AB, Kejner AE, Hogikyan ND, et al. Disorders of cranial nerves IX and X. Semin Neurol. 2009;29:85-92. http://www.ncbi.nlm.nih.gov/pubmed/19214937?tool=bestpractice.com Además, la parálisis aislada del nervio glosofaríngeo con frecuencia puede ser asintomática a causa de la inervación redundante de las estructuras que son diana de otros pares craneales. El nervio inerva la lengua y la faringe, incluidos dolor, temperatura y sensación táctil del tercio posterior de la lengua, las amígdalas, la membrana timpánica medial y la trompa de Eustaquio. También inerva el músculo estilofaríngeo, que participa en la deglución, media el gusto del tercio posterior de la lengua y envía inervación parasimpática a la glándula parótida.[21]Snell RS. Clinical neuroanatomy. Philadelphia, PA: Lippincott Williams & Wilkins; 2001.[22]Remley KB, Harnsberger HR, Smoker WR, et al. CT and MRI in the evaluation of glossopharyngeal, vagal, and spinal accessory neuropathy. Semin Ultrasound CT MR. 1987;8:284-300.
Pruebas neurales
No se produce reflejo faríngeo en presencia de parálisis nerviosa, ya que el nervio glosofaríngeo es el encargado de transmitir el impulso aferente.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com
Vago (X)
Anatomía
El nervio vago sale del tallo cerebral debajo del nervio glosofaríngeo, en la unión bulboprotuberancial, atraviesa el ángulo pontocerebeloso y sale del cráneo a través del foramen yugular. La primera rama principal del nervio vago es la rama faríngea, que recorre la vaina carotidea entre las arterias carótidas interna y externa. Inerva el músculo elevador del velo palatino, el salpingofaringeo y el palatofaringeo y la úvula.[23]Hendelman W. Atlas of functional neuroanatomy. 3rd ed. Boca Raton, FL: CRC Press; 2015. El nervio laríngeo superior desciende lateral a la faringe; su rama externa inerva el músculo cricotiroideo. El nervio laríngeo recurrente es la tercera rama motora del vago e inerva todos los músculos intrínsecos de la laringe, excepto el cricotiroideo. El nervio laríngeo recurrente derecho forma un bucle alrededor de la arteria subclavia, mientras que el izquierdo forma un bucle debajo del cayado aórtico antes de ascender por el surco traqueoesofágico a la laringe.[24]Castillo M, Mukherji SK. Magnetic resonance imaging of cranial nerves IX, X, XI, and XII. Top Magn Reson Imaging. 1996;8:180-186. http://www.ncbi.nlm.nih.gov/pubmed/8840472?tool=bestpractice.com
Función y trastornos
El nervio vago contiene tanto fibras viscerales eferentes como aferentes y tiene 3 ramas motoras principales.[21]Snell RS. Clinical neuroanatomy. Philadelphia, PA: Lippincott Williams & Wilkins; 2001. Inerva todos los músculos estriados de la laringe y la faringe, excepto el músculo estilofaríngeo (inervado por IX) y el músculo tensor del velo palatino (ramo mandibular de V). El vago media en el aporte sensorial de la laringe, la faringe, el canal auditivo externo, la membrana timpánica lateral y la capas meníngeas de la fosa posterior.[25]Parent A. Carpenter's human neuroanatomy. 9th ed. Baltimore, MD: Lippincott Williams & Wilkins; 1996. El nervio vago también transmite la información aferente visceral desde las vísceras torácicas y abdominales y lleva fibras parasimpáticas a esas regiones, además de a la laringe y la faringe.[18]Libreros-Jiménez HM, Manzo J, Rojas-Durán F, et al. On the cranial nerves. NeuroSci. 2024 Mar;5(1):8-38. https://pmc.ncbi.nlm.nih.gov/articles/PMC11523702 http://www.ncbi.nlm.nih.gov/pubmed/39483811?tool=bestpractice.com
Pruebas neurales
La parálisis del X par craneal puede causar ronquera, disfagia y disnea, así como también caída del paladar y desviación de la úvula hacia el lado contralateral.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com [18]Libreros-Jiménez HM, Manzo J, Rojas-Durán F, et al. On the cranial nerves. NeuroSci. 2024 Mar;5(1):8-38. https://pmc.ncbi.nlm.nih.gov/articles/PMC11523702 http://www.ncbi.nlm.nih.gov/pubmed/39483811?tool=bestpractice.com Se presentan lesiones distales a las ramas faríngeas o lesión del nervio laríngeo recurrente mismo con ronquera aislada. Ausencia del reflejo faríngeo debido a que el nervio vago forma el segmento eferente.[18]Libreros-Jiménez HM, Manzo J, Rojas-Durán F, et al. On the cranial nerves. NeuroSci. 2024 Mar;5(1):8-38. https://pmc.ncbi.nlm.nih.gov/articles/PMC11523702 http://www.ncbi.nlm.nih.gov/pubmed/39483811?tool=bestpractice.com
Pruebas electrodiagnósticas: los electromiógrafos con experiencia en la colocación de agujas laríngeas pueden realizar electromiografías laríngeas para evaluar el trastorno del nervio laríngeo.[17]Perotto AO. Anatomical guide for the electromyographer: the limbs and trunk. 5th ed. Springfield, IL: Charles C Thomas Publisher; 2011.[26]Smith LJ, Munin MC. Utility of laryngeal electromyography for establishing prognosis and individualized treatment after laryngeal neuropathies. Muscle Nerve. 2024 Jul 30. https://onlinelibrary.wiley.com/doi/10.1002/mus.28207 http://www.ncbi.nlm.nih.gov/pubmed/39080992?tool=bestpractice.com
Ecografía neuromuscular: el nervio vago se puede visualizar con una ecografía de alta frecuencia en la vaina carótida del cuello a nivel de la tiroides, normalmente entre la arteria carótida y la vena yugular interna. La evaluación ecográfica del nervio en este sitio se puede utilizar para ver cambios focales en los nervios, evaluando una polirradiculopatía desmielinizante.
Accesorio espinal (XI)
Anatomía
El nervio accesorio espinal se origina en la médula espinal superior en los niveles de C1 a C5 mediante una serie de raíces pequeñas que emergen entre las raíces posteriores y superiores. Asciende a través del foramen occipital y sale del cráneo a través del agujero yugular. Las fibras del nervio accesorio espinal emergen a través del margen posterior del músculo esternocleidomastoideo (ECOM) e inervan tanto el ECOM como los músculos trapecios. A medida que cruza el triángulo posterior del cuello se relaciona estrechamente con los ganglios linfáticos cervicales superficiales.[27]Massey EW. Spinal accessory nerve lesions. Semin Neurol. 2009;29:82-84. http://www.ncbi.nlm.nih.gov/pubmed/19214936?tool=bestpractice.com
Históricamente, el nervio accesorio espinal y la "raíz craneal del nervio accesorio" se identificaban como constituyentes de un solo "nervio accesorio". La raíz craneal se origina en el núcleo ambiguo y sale de la cara lateral de la médula, uniéndose brevemente al nervio accesorio espinal antes de que se separe para unirse al nervio vago e inervar los músculos del paladar blando, la laringe y la faringe. Debido a su similitud funcional, la raíz craneal se agrupa comúnmente como parte del nervio vago.[18]Libreros-Jiménez HM, Manzo J, Rojas-Durán F, et al. On the cranial nerves. NeuroSci. 2024 Mar;5(1):8-38. https://pmc.ncbi.nlm.nih.gov/articles/PMC11523702 http://www.ncbi.nlm.nih.gov/pubmed/39483811?tool=bestpractice.com [28]Johal J, Iwanaga J, Tubbs K, et al. The accessory nerve: a comprehensive review of its anatomy, development, variations, landmarks and clinical considerations. Anat Rec (Hoboken). 2019 Apr;302(4):620-9. https://anatomypubs.onlinelibrary.wiley.com/doi/10.1002/ar.23823 http://www.ncbi.nlm.nih.gov/pubmed/29659160?tool=bestpractice.com
Función y trastornos
El nervio accesorio espinal es un nervio motor exclusivo e inerva el ECOM y los músculos trapecios.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com Comúnmente, no se lesiona, pero debido a su recorrido extracraneal superficial largo, es propenso a lesión iatrogénica.[28]Johal J, Iwanaga J, Tubbs K, et al. The accessory nerve: a comprehensive review of its anatomy, development, variations, landmarks and clinical considerations. Anat Rec (Hoboken). 2019 Apr;302(4):620-9. https://anatomypubs.onlinelibrary.wiley.com/doi/10.1002/ar.23823 http://www.ncbi.nlm.nih.gov/pubmed/29659160?tool=bestpractice.com La lesión de este nervio puede provocar un aleteo lateral de la escápula e incapacidad unilateral para encoger el hombro.
Pruebas neurales
Es posible evaluar el nervio accesorio espinal al someter a prueba la fuerza de los músculos trapecios y ECOM. La debilidad del trapecio da lugar a un hombro caído en reposo y un leve aleteo lateral del escapular al intentar elevar el hombro y abducir el brazo a >90°. Cuando el paciente se encoge de hombros contra resistencia, es posible detectar debilidad unilateral.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com La debilidad del ECOM genera dificultad para girar la cabeza en la dirección opuesta a la de la lesión. Para la prueba, se pide al paciente que gire la cabeza hacia un costado contra resistencia.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com Las lesiones proximales del nervio producen debilidad tanto en el ECOM como en los músculos trapecios.
Pruebas electrodiagnósticas: los estudios de conducción nerviosa motora del nervio accesorio espinal, así como la electromiografía con aguja del trapecio y/o del esternocleidomastoideo (ECOM), pueden realizarse para evaluar una neuropatía del nervio accesorio espinal.[17]Perotto AO. Anatomical guide for the electromyographer: the limbs and trunk. 5th ed. Springfield, IL: Charles C Thomas Publisher; 2011.
Ecografía neuromuscular: el nervio accesorio espinal se puede visualizar con ecografía de alta frecuencia en el triángulo posterior del cuello. Este es un desafío técnico, pero se puede usar para evaluar la compresión, los cambios focales en los nervios y la continuidad del nervio. La ecografía muscular del ECOM y/o de tres partes del músculo trapecio (superior, medio e inferior) en el contexto de una neuropatía accesoria espinal puede revelar atrofia, cambios musculares y falta de movimiento con una evaluación dinámica.[19]Tawfik EA, Walker FO, Cartwright MS. Neuromuscular ultrasound of cranial nerves. J Clin Neurol. 2015 Apr;11(2):109-21. https://thejcn.com/DOIx.php?id=10.3988/jcn.2015.11.2.109 http://www.ncbi.nlm.nih.gov/pubmed/25851889?tool=bestpractice.com [29]Krzesniak-Swinarska M, Caress JB, Cartwright MS. Neuromuscular ultrasound for evaluation of scapular winging. Muscle Nerve. 2017 Jul;56(1):7-14. http://www.ncbi.nlm.nih.gov/pubmed/28006862?tool=bestpractice.com
Hipoglosa (XII)
Anatomía
El núcleo hipogloso se encuentra en la cara posterior del bulbo raquídeo inferior, inmediatamente debajo del piso del cuarto ventrículo. Las fibras eferentes somáticas generales del núcleo avanzan hacia la parte superior para salir del tallo cerebral como dos haces de pequeñas raíces en el surco ventrolateral del bulbo raquídeo medial. Estas pequeñas raíces salen del cráneo a través del conducto hipogloso, inmediatamente sobre el foramen occipital y se unen en el lado extracraneal. El nervio hipogloso desciende lateral a la arteria carótida interna y el nervio vago y, luego, avanza en sentido anterior para inervar los músculos ipsilaterales intrínsecos y extrínsecos (geniogloso, estilogloso e hiogloso) de la lengua. Además, las fibras motoras eferentes desde C1 avanzan una distancia corta a lo largo del nervio hipogloso antes de salir para inervar los músculos genihioideo y tirohioideo y forman la raíz superior de la ansa cervicalis. Las ramas meníngeos de C1 y C2 que inervan la duramadre de la fosa posterior también hacen su recorrido en el nervio hipogloso.[30]Standring S. Gray's anatomy: the anatomical basis of clinical practice. 42nd ed. Amsterdam: Elsevier; 2020. Finalmente, el nervio hipogloso recibe fibras simpáticas del ganglio cervical superior y se comunica con la rama lingual del nervio mandibular, que media la sensación táctil desde los dos tercios anteriores de la lengua.[18]Libreros-Jiménez HM, Manzo J, Rojas-Durán F, et al. On the cranial nerves. NeuroSci. 2024 Mar;5(1):8-38. https://pmc.ncbi.nlm.nih.gov/articles/PMC11523702 http://www.ncbi.nlm.nih.gov/pubmed/39483811?tool=bestpractice.com [31]Lalwani AK. Current diagnosis and treatment in otolaryngology: head and neck surgery. 4th ed. New York, NY: McGraw-Hill; 2019.
Función y trastornos
El XII par craneal tiene una función exclusivamente motora. Se mueve y altera la forma de la lengua al proporcionar inervación motora ipsilateral a los músculos intrínsecos y extrínsecos de la lengua.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com Las lesiones del bulbo raquídeo (lesiones nucleares) pueden causar disfunción del XII par craneal, pero generalmente se asocian a otros síntomas neurológicos y a deficiencias del par craneal.
Pruebas neurales
Se puede producir una mononeuropatía del XII par craneal a causa de lesiones nucleares (del bulbo raquídeo) o infranucleares. Un examen exhaustivo de la lengua en reposo y en movimiento puede ayudar a establecer este diagnóstico. Los síntomas de la parálisis del XII par craneal generalmente incluyen debilidad unilateral o bilateral de la lengua con desviación hacia el lado afectado en la prominencia de la lengua, atrofia de la lengua (con festón o acentuación del surco de línea media), fasciculación de la lengua en reposo, flaccidez de la lengua o incapacidad de mover la lengua rápidamente de lado a lado o en sentido vertical.[4]Damodaran O, Rizk E, Rodriguez J, et al. Cranial nerve assessment: a concise guide to clinical examination. Clin Anat. 2014 Jan;27(1):25-30. https://www.doi.org/10.1002/ca.22336 http://www.ncbi.nlm.nih.gov/pubmed/24307604?tool=bestpractice.com
Pruebas electrodiagnósticas: se puede realizar una electromiografía con aguja de los músculos intrínsecos de la lengua, como el músculo geniogloso, para evaluar la neuropatía hipoglosa o la enfermedad de la neurona motora.[17]Perotto AO. Anatomical guide for the electromyographer: the limbs and trunk. 5th ed. Springfield, IL: Charles C Thomas Publisher; 2011.[32]Preston DC, Shapiro BE. Electromyography and neuromuscular disorders: clinical-electrophysiologic-ultrasound correlations. 4th ed. Philadelphia, PA: Elsevier; 2021.
Ultrasonografía neuromuscular: la ecografía muscular de los músculos intrínsecos de la lengua es una herramienta más sensible que la electromiografía con aguja para detectar fasciculaciones linguales en la enfermedad de la neurona motora. Se pueden visualizar cambios focales en la ecotextura de los músculos inervados con hipogloso; sin embargo, el nervio hipogloso no se ve fácilmente.[33]Grimm A, Prell T, Décard BF, et al. Muscle ultrasonography as an additional diagnostic tool for the diagnosis of amyotrophic lateral sclerosis. Clin Neurophysiol. 2015 Apr;126(4):820-7. http://www.ncbi.nlm.nih.gov/pubmed/25204706?tool=bestpractice.com
Diferenciales
Común
- Arteritis de células gigantes (II, III, IV, VI)
- Neuropatía óptica isquémica anterior no arterítica (II)
- Esclerosis múltiple (II)
- Infección viral (II)
- Hemorragia subaracnoidea (III, IV, VI)
- Meningitis (III, IV, VI)
- Malformaciones vasculares (V)
- Herpes zóster (V)
- Esclerosis múltiple (V)
- Parálisis de Bell (VII)
- Síndrome de Ramsay Hunt (VII)
- Accidente cerebrovascular isquémico (VII)
- Neuritis vestibular (VIII)
- Presbiacusia neural (VIII)
- Fármacos (VIII)
- Iatrogénico (X)
- Tumor pulmonar apical (IX, X)
- Iatrogénica (XI)
- Accidente cerebrovascular isquémico (XII)
Infrecuente
- Traumatismo (I)
- Enfermedades neurodegenerativas (I)
- Congénita (I)
- Tumores del sistema nervioso central (SNC) (I)
- Traumatismo del canal óptico (II)
- Tumores del sistema nervioso central (SNC) (II)
- Hipertensión intracraneal idiopática (II)
- Enfermedad autoinmunitaria: (p. ej., lupus eritematoso sistémico (LES), Sjogren, granulomatosis con poliangitis, enfermedad de Behcet [II])
- Neuropatía óptica hereditaria de Leber (II)
- Toxinas ópticas o deficiencia nutricional (II)
- Neuromielitis óptica (II)
- Hernia tentorial (III, IV, VI)
- Migraña (III, IV, VI)
- Traumatismo (III, IV, VI)
- Aneurismas cerebrales (III, IV, VI)
- Fístula de la carótida cavernosa (III, IV, VI)
- Trombo del seno cavernoso (III, IV, VI)
- Tumores del sistema nervioso central (SNC) (III, IV, VI)
- Fármacos (III, IV, VI)
- Hipertensión intracraneal idiopática (III, IV, VI)
- Congénita (III, IV, VI)
- Punción poslumbar (VI)
- Meningitis (V)
- Tumores del sistema nervioso central (SNC) (V)
- Enfermedades autoinmunes (V)
- Osteomielitis de la base del cráneo (V)
- Traumatismo (V)
- Absceso dental (V)
- Lesión de la médula espinal (V)
- Iatrogénico (V)
- Tumores mandibulares (V)
- Congénita (V)
- Síndrome de Tolosa-Hunt (V)
- Síndrome de Wallenberg (V)
- Neurosarcoidosis (VII)
- Tumores del sistema nervioso central (SNC) (VII)
- Traumatismo (VII)
- Meningitis (VII)
- Iatrogénica (VII)
- Infección del oído medio o mastoidea (VII)
- Tumor de la parótida (VII)
- Asociada a VIH (VII)
- Enfermedad de Lyme (VII)
- Tumores del sistema nervioso central (SNC) (VIII)
- Tumores del sistema nervioso central (SNC) (IX, X)
- Tumor parafaríngeo (IX, X)
- Meningitis (IX, X)
- Osteomielitis de la base del cráneo (IX, X)
- Traumatismo (IX, X)
- Infección del espacio parafaríngeo (IX, X)
- Síndrome de Eagle (IX)
- Síndrome cardiovocal (X)
- Traumatismo (XI)
- Tumores del sistema nervioso central (SNC) (XI)
- Tumores del sistema nervioso central (SNC) (XII)
- Enfermedad de la neurona motora/Parálisis bulbar progresiva (XII)
- Malformaciones Chiari I y II (XII)
- Tumores extracraneales (lengua o cuello) o en la base del cráneo (XII)
- Meningitis (XII)
- Osteomielitis de la base del cráneo (XII)
- Infección del espacio parafaríngeo (XII)
- Traumatismo (XII)
- Fístula arteriovenosa de la duramadre (XII)
- Aneurisma o disección internos de la arteria carótida (XII)
- Iatrogénica (XII)
Colaboradores
Autores
James B Meiling, DO, RMSK
Assistant Professor
Department of Physical Medicine and Rehabilitation
Mayo Clinic
Rochester
MN
Divulgaciones
JBM declares that he has no competing interests.
Tatsuya Oishi, MD
Assistant Professor
Department of Neurology
Mayo Clinic
Rochester
MN
Divulgaciones
TO declares that he has no competing interests.
Agradecimientos
Dr Meiling and Dr Oishi would like to gratefully acknowledge Dr Ann Johnston, Dr Emma Tallantyre, Dr Zachary L. Hickman, Dr Brad E. Zacharia, Dr Christopher J. Winfree, and Dr Adrian J. Wills, the previous contributors to this topic.
Divulgaciones
AJ has received speaker fees from UCB and Eisai. ET has received honoraria for consulting work from Novartis, Merck, Biogen, and Roche, and received travel grants to attend or speak at educational meetings from Merck, Roche, Takeda, and Novartis. ZLH, BEZ, CJW, and AJW declare that they have no competing interests.
Revisores por pares
Benjamin D. Gallagher, MD, FACP
Assistant Professor of Medicine
Yale School of Medicine
New Haven
CT
Divulgaciones
BDG declares that he has no competing interests.
Sabrina Ravaglia, MD, PhD
Staff Physician
Department of Neurological Sciences
Institute of Neurology C. Mondino
Pavia
Italy
Divulgaciones
SR declares that she has no competing interests.
Agradecimiento de los revisores por pares
Los temas de BMJ Best Practice se actualizan de forma continua de acuerdo con los desarrollos en la evidencia y en las guías. Los revisores por pares listados aquí han revisado el contenido al menos una vez durante la historia del tema.
Divulgaciones
Las afiliaciones y divulgaciones de los revisores por pares se refieren al momento de la revisión.
Referencias
Artículos principales
Libreros-Jiménez HM, Manzo J, Rojas-Durán F, et al. On the cranial nerves. NeuroSci. 2024 Mar;5(1):8-38.Texto completo Resumen
Erman AB, Kejner AE, Hogikyan ND, et al. Disorders of cranial nerves IX and X. Semin Neurol. 2009;29:85-92. Resumen
Gronseth G, Cruccu G, Alksne J, et al. Practice parameter: the diagnostic evaluation and treatment of trigeminal neuralgia (an evidence-based review): report of the Quality Standards Subcommittee of the American Academy of Neurology and the European Federation of Neurological Societies. Neurology. 2008 Oct 7;71(15):1183-90.Texto completo Resumen
American College of Radiology. ACR appropriateness criteria: cranial neuropathy. 2022 [internet publication].Texto completo
Artículos de referencia
Una lista completa de las fuentes a las que se hace referencia en este tema está disponible para los usuarios con acceso a todo BMJ Best Practice.
Guías de práctica clínica
- ACR Appropriateness Criteria®: cranial neuropathy
- Guideline for the management of giant cell arteritis and takayasu arteritis
Más Guías de práctica clínicaFolletos para el paciente
Meningitis y septicemia
Enfermedad de Lyme
Más Folletos para el pacienteInicie sesión o suscríbase para acceder a todo el BMJ Best Practice
El uso de este contenido está sujeto a nuestra cláusula de exención de responsabilidad